دیابت یا بیماری قند: از علائم بیماری تا درمان آن

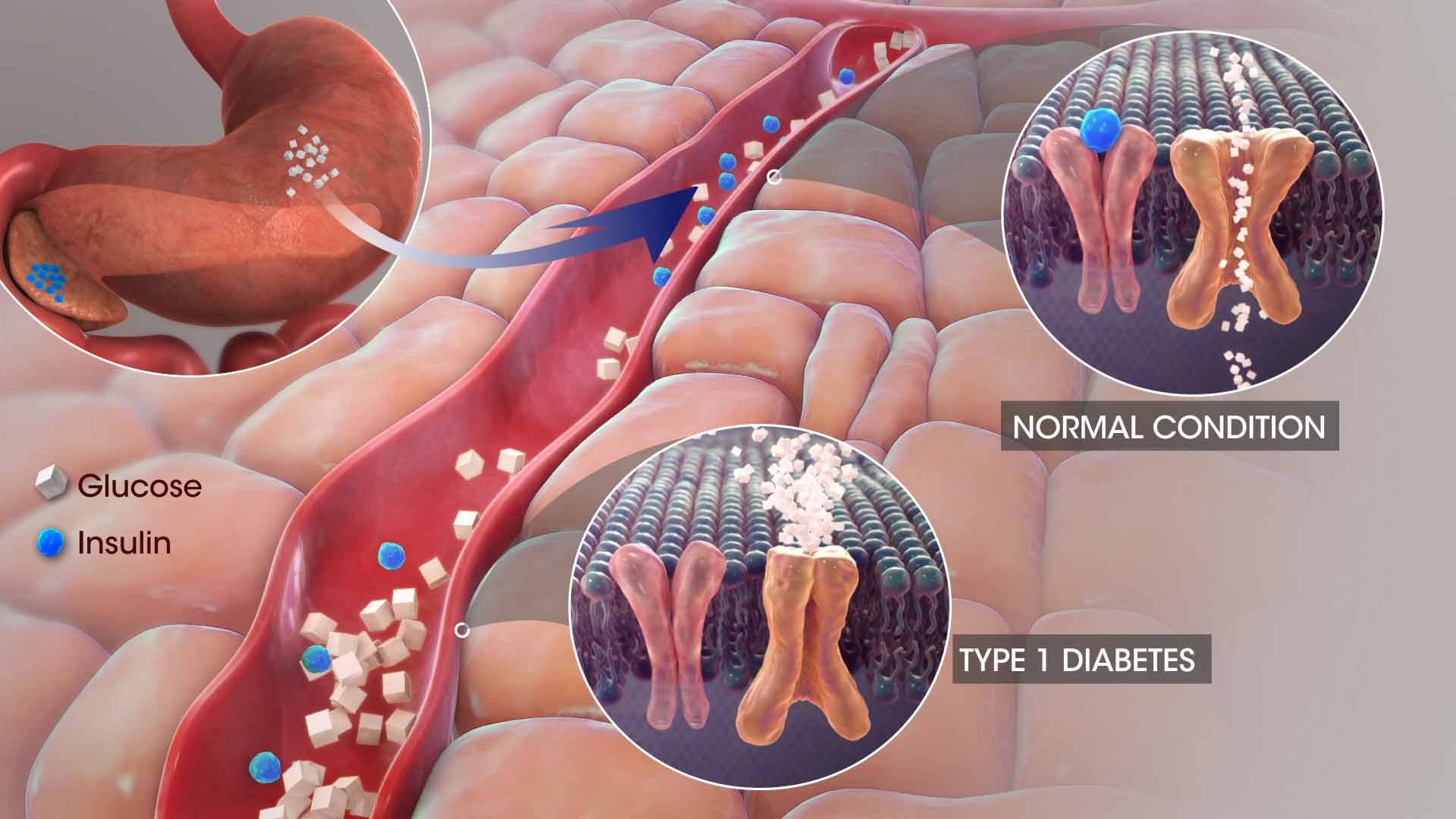
دیابت یا بیماری قند هنگامی بهوجود میآید که هورمون انسولین، عامل تنظیمکنندهی قند خون، یا بهاندازهی کافی در بدن تولید نمیشود یا بافتهای بدن به آن به درستی پاسخ نمیدهند. درنتیجه سوختوساز قند در بدن مختل میشود و قند خون از حد طبیعی خود بالاتر میرود، و در نهایت علایم شاخص دیابت بهصورت پرخوری، پرنوشی و پرادراری ظاهر میشود.
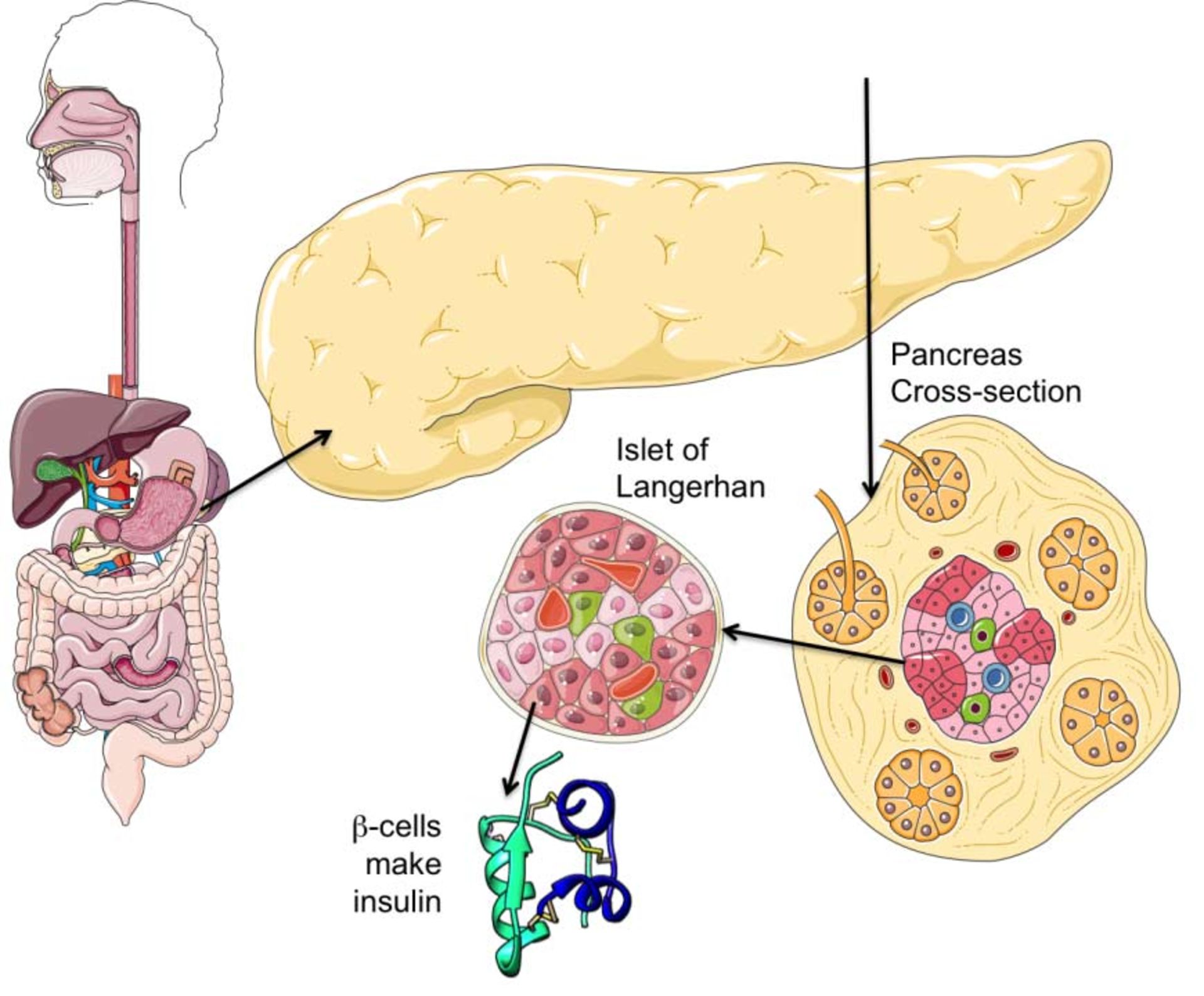
هورمون انسولین که از سلولهای جزایر لانگرهانس در غدهی لوزالمعده به درون خون ترشح میشود، کارکردهای مختلفی در بدن دارد، برای مثال ورود قند را از خون به درون سلولها تسهیل میکند تا سلولها بتوانند برای تأمین انرژی خود از آن استفاده کنند. در صورت کمبود یا عدم تأثیر انسولین، قند نمیتواند وارد سلولها شود، درنتیجه قند خون بالا میرود.
- تنظیمکنندههای اصلی قند خون: گلوکز، انسولین و گلوکاگون
- انواع دیابت
- دیابت نوع ۱ (وابسته به انسولین)
- دیابت نوع ۲ (غیروابسته به انسولین)
- دیابت بارداری
- نواقص ژنتیکی سلولهای بتا و ابتلا به دیابت
- بیماریهای پانکراس برونریز و خطر ابتلا به دیابت
- اختلالات غدد درونریز و خطر ابتلا به دیابت
- دیابت بیمزه
- دیابت ناشی از داروها یا مواد شیمیایی
- پیشدیابت
- دیابت و بروز عارضه پای دیابتی
- آزمایش هموگلوبین (HbA۱C) برای بررسی وضعیت قند خون
- خودپایشی و دستگاه سنجش قند خون
- درمان دیابت
بالا رفتن قند خون علاوه بر ایجاد علائم حادی که در بالا به آن اشاره شد، در درازمدت باعث آسیب رساندن به تقریبا هر عضو حیاتی بدن از جمله قلب، مغز، چشم، کلیهها و... میشود. لوزالمعدهی مبتلایان به این نوع دیابت، انسولین تولید میکند، اما این مقدار آنقدر کافی نیست که سطح قند خون یا گلوکز را در حد عادی حفظ کند. یکی از عوامل مهم در ایجاد مقاومت به انسولین و بالا رفتن قند خون در این بیماران چاقی آنها است. دیابت نوع دو نیز درمانی ندارد، اما کارهای مختلفی میتوان برای درمان و نیز پیشگیری از آن انجام داد. برای کنترل و جلوگیری از این بیماری باید رژیم غذایی سالم مصرف کرد، به مقدار کافی ورزش کرد و وزن خود را متعادل نگه داشت.
در بیماری دیابت، هورمون انسولین بهاندازهی کافی در بدن تولید نمیشود
بیمارانی که این اقدامها در آنها مؤثر واقع نشود، معمولا تحت درمان با قرصهای خوراکی پایینآورندهی قند خون قرار میگیرند؛ البته ممکن است در درازمدت این قرص ها تأثیر خود را از دست بدهند و بیمار مجبور شود با تزریق انسولین، قند خون خود را طبیعی نگه دارد. کنترل دقیق دیابت و طبیعیکردن قند خون در هر دو نوع این بیماری میتواند باعث جلوگیری از بروز عوارض درازمدت تهدیدکنندهی ناشی از آن شود و عمر طبیعی بیماران را تضمین کند. بهصورت طبیعی، بدن شما قند و کربوهیدرات را به گلوکوز تبدیل میکند. گلوکز درواقع سوخت سلولهای بدن است اما سلولها به انسولین نیز نیاز دارند. انسولین هورمونی در جریان خون شما است که به سلولها کمک میکند گلوکز را به میزان کافی جذب و استفاده کنند.
تنظیمکنندههای اصلی قند خون: گلوکز، انسولین و گلوکاگون
ازآنجا که دیابت، توانایی بدن در استفاده از گلوکز را دچار مشکل میکند، پس ابتدا به سراغ گلوکز میرویم تا ببینیم این ماده چگونه بدن را تحت کنترل خود دارد. گلوکز قند سادهای است که انرژی لازم برای تکتک سلولهای بدن را فراهم میکند. سلولها گلوکز را از خون میگیرند، آن را میشکنند و انرژی درون آن را برای مصارف خود بر میدارند. گلوکز توسط سلولهای بدن ساخته نمیشود و تمامی آن توسط خوراکیهایی که در طول روز مصرف میکنیم بهدست میآید. وقتی غذایی میخورید یا یک نوشیدنی مینوشید، گلوکز درون دستگاه گوارشی از درون خوردنیها بیرون کشیده و به جریان خون سپرده میشود تا تغذیه سلولها صورت پذیرد. با تجمع مناسب گلوکز در خون، بدن سعی میکند تا همیشه میزان قند را در سطح مناسبی نگه دارد و در طول روز آنها را به سلولها برساند.
مرحلهی پیشدیابت یا عارضهی عدم تحمل گلوکز، معمولا علایم خاصی ندارد
در غیر این صورت، اگر گلوکز غذایی که خوردیم به یکباره آزاد میشد، در همان لحظه سلولها تمام گلوکز را دریافت میکردند و چند دقیقه بعد از گرسنگی تلف میشدند تا اینکه دوباره چیزی بخورید. بنابراین، وقتی شما غذای زیادی میخورید و گلوکز زیادی وارد بدن خود میکنید، خون، آنها را به کبد و ماهیچهها میبرد و آن را به گلیکوژن تبدیل میکند.
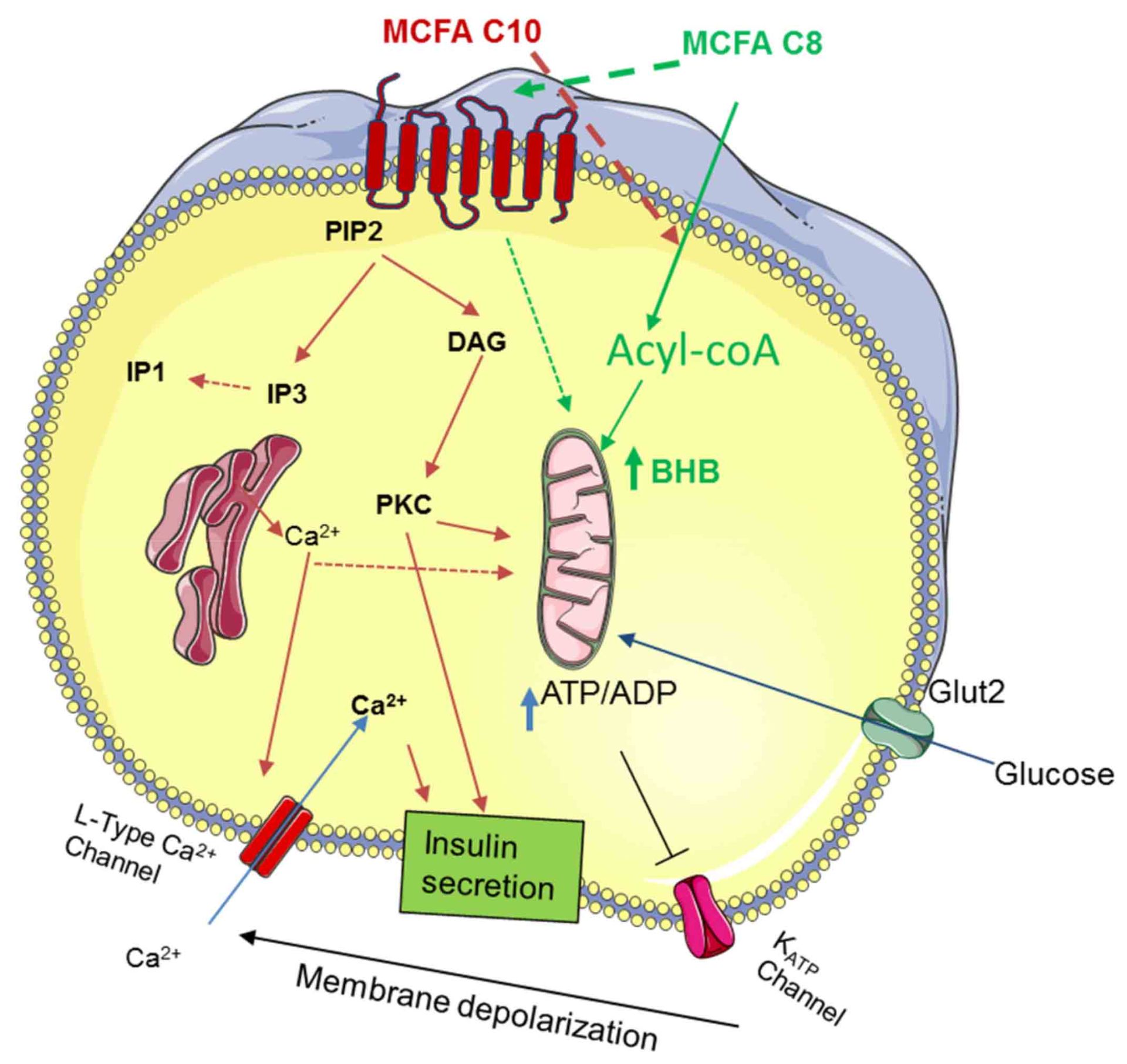
گلیکوژن زنجیرهی بلندی از گلوکز است که در زمان گرسنگی، بدن آن تجزیه میکند تا گلوکز آزاد شود. به همین سبب، حتی در بازههای زمانی طولانی مدت هم انسان میتواند سوخت لازم برای بدن خود را تأمین کند، بدون آنکه غذایی بخورد. برای آنکه بدن دقیقا بتواند این فرایند را به انجام برساند و گلوکز به یکباره وارد خون نشود، دو هورمونی که پانکراس منتشر میکند نقش مهمی دارند: انسولین و گلوکاگون. انسولین توسط سلولهای بتا در جزایر لانگرهانس تولید و ترشح میشوند.
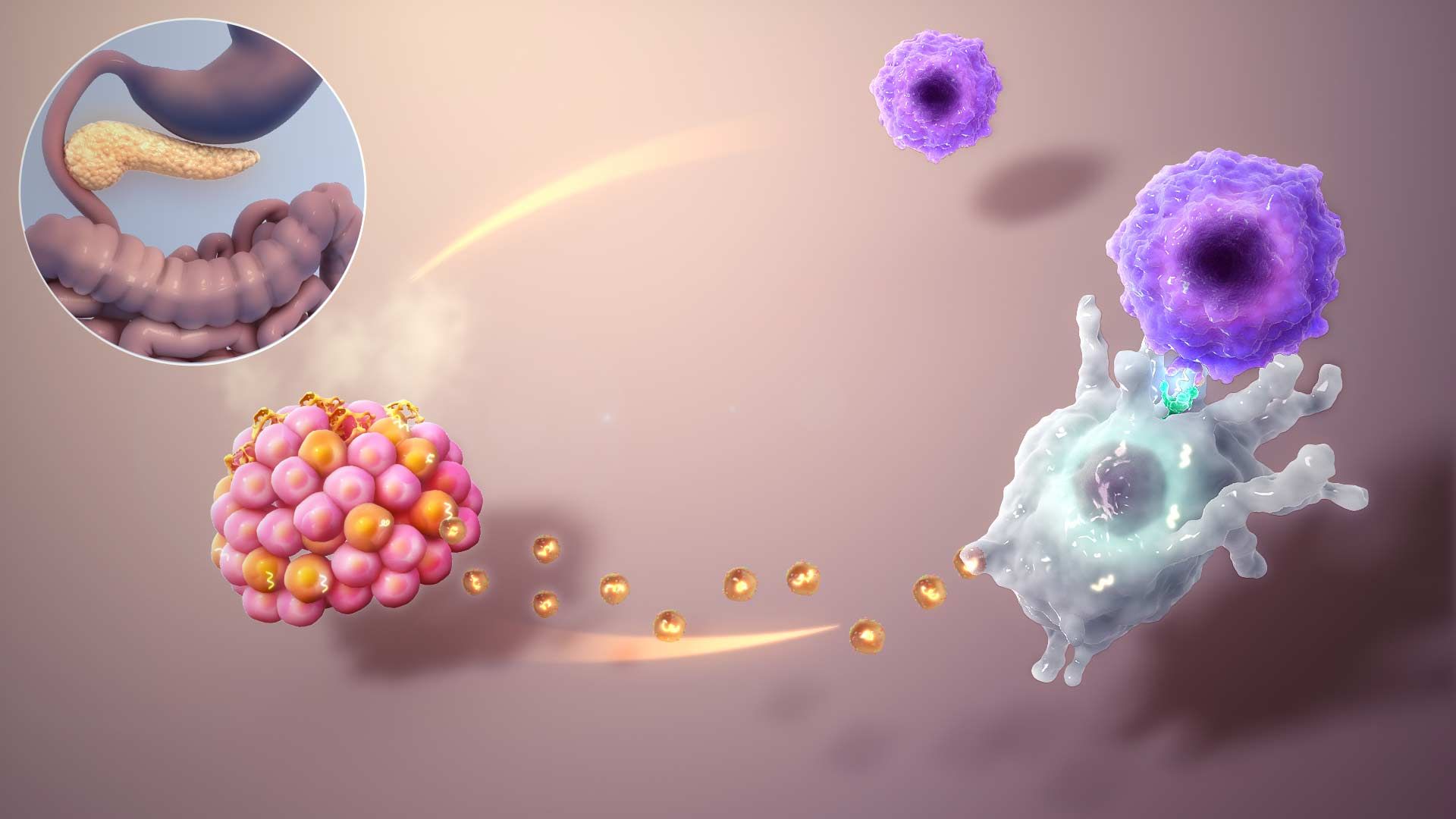
جزایر لانگرهانس، غدد درونریز بسیار کوچکی در پانکراس هستند و به همین دلیل، پیشوند «جزایر» برای آنها انتخاب شده است. انسولین هورمونی پروتئینی است که از ۵۱ آمینواسید تشکیل میشود و تقریبا تمام سلولهای بدن به آن نیاز دارند اما عمدهی اهداف آن سلولهای کبد، سلولهای چربی و سلولهای عضلات هستند. انسولین روی سلولهایی که گفته شد چنین اثری میگذارد: تحریک سلولهای کبد و عضله برای ذخیره گلوکز بهصورت گلیکوژن، تحریک سلولهای چربی برای تشکیل چربی از اسیدهای چرب و گلیسرول، تحریک سلولهای کبد و عضله برای ساخت پروتئین از آمینواسیدها و مهار سلولهای کبد و کلیه برای ساخت گلوکوز طی مرحلهی «گلوکونئوژنز».
هیپوگلیسمی (افت قند خون) زمانی میتواند اتفاق بیافتد که سطح قند خون پایین باشد. علایم آن میتواند شامل لرز، سرگیجه و دشواری در تکلم باشد. شما معمولا میتوانید وضعیت را با خوردن فوری یک خوراکی یا نوشیدنی مانند آبمیوه، نوشیدنیهای بدون الکل یا آبنبات درمان کنید.
هایپرگلیسمی (ازدیاد قند خون) زمانی ممکن است اتفاق بیافتد که سطح قند خون بالا باشد. علایم مشخصهی آن شامل تکرر ادرار و تشنگی زیاد است. گلوکاگون هورمونی است که هنگام افت غلظت گلوگز در خون از سلولهای آلفای جزایر لانگرهانس لوزالمعده (پانکراس) ترشح میشود. عملکرد گلوکاگون برعکس انسولین موجب افزایش قند خون میشود.
گلوکاگون یک پلیپپتید بزرگ و وزن مولکولی آن ۳۴۸۵ و طول رشتهی آن ۲۹ اسید آمینه است. این هورمون هم مانند انسولین بهصورت پیشساز ساخته میشود و پس از تغییر و تحولاتی به هورمون بالغ تبدیل میشود. چهار تا ۶ ساعت بعد از خوردن غذا، سطح گلوکز در خون شما کاهش مییابد که سبب تحریک پانکراس به تولید گلوکاگون میشود. این هورمون سیگنال ذخیره گلوکز را به سلولهای کبدی و ماهیچهها برای تغییر گلیکوژن میفرستد. این سلولها پس از آن، گلوکز را در جریان خون آزاد میکنند تا سلولها بتوانند آن را برای تولید انرژی استفاده کنند. گلیکوژن یک مادهی ساخته شده از گلوکز است که درسلولهای کبدی و ماهیچهای ذخیره و برای تولید انرژی استفاده میشود.
پانکراس اندامی در ناحیه شکم است که باعث انتشار انسولین و گلوکاگون میشود.. اگر میزان ترشح این هورمون اندک باشد، قند خون به حد خطرناکی کم میشود و به بدن آسیب جدی میرساند. اما بدن چگونه تشخیص میدهد که چه زمانی باید انسولین و چه زمانی گلوکاگون ترشح کند؟
معمولا، سطح انسولین و گلوکاگون موجود در خون با یکدیگر در تعامل است. یعنی اگر میزان یکی افزایش یابد، دیگری کم میشود و بالعکس. مثلا، زمانیکه غذا میخوریم، بدن آماده دریافت حجم گستردهای از گلوکز، اسید چرب و آمینواسیدهای موجود در غذا میشود. وجود چنین مادههایی، دستگاه گوارش را تحریک میکند و آنهم به سراغ سلولهای بتای پانکراس میرود تا انسولین ترشح شود.
گلیکوژن در سلولهای ماهیچهای و کبدی ذخیره و برای تولید انرژی استفاده میشود
مخالف همین پیامی که به سلولهای بتا داده میشود، برای سلولهای آلفا نیز صادر میشود تا جلوی ترشح گلوکاگون را بگیرد. حالا تصور کنید چند ساعتی از خوردن وعدهی غذایی گذشته است و بدن هیچ قندی برای دریافت از دستگاه گوارش ندارد. سلولهای شما ۲۴ ساعته کار میکنند و توقفی ندارند، پس باید قندشان نیز تأمین شود. در این حالت، سلولهای آلفا تحریک میشوند و به کار میافتند تا با تولید گلوکاگون، دوباره قند خون را به حالتی طبیعی باز گردانند. همانطور که تاکنون متوجه شدهاید، تعادل و تعامل میان این دو هورمون سبب میشود که بهاندازهی کافی در طول روز انرژی داشته باشیم و در هر ساعتی از روز بتوانیم فعالیتهای مختلفی انجام دهیم، بدون آنکه هر لحظه مشغول خوردن باشیم.
انواع دیابت
همانطور که دیدیم، تنظیم دقیق قند خون فرآیندی پیچیده و حیاتی است که به هماهنگی کامل هورمونهای پانکراس (لوزالمعده) وابسته است. زمانی که این تعادل به هم میخورد، بسته به علت دقیق اختلال (چه در تولید انسولین و چه در نحوه پاسخدهی بدن به آن)، بیماری دیابت در اشکال مختلفی ظاهر میشود. درک این تمایزات کلید اصلی تشخیص، درمان و مدیریت این بیماری مزمن است. در ادامه، با رایجترین انواع دیابت و تفاوتهای بنیادین آنها آشنا خواهیم شد.
دیابت نوع ۱ (وابسته به انسولین)
دیابت ناشی از واکنش ایمنی (Type 1A)، یک اختلال ناهمگون ناشی از جهشهای (اتوزومال مغلوب و وابسته به X مغلوب) شناخته شده و همچنین توارث چندژنی/تکژنی است. دیابت نوع ۱ دربرگیرنده ۵ الی ۱۰ درصد از انواع دیابت است، در این نوع از دیابت، تخریب سلولی سلولهای بتا در پانکراس اتفاق میافتد. علت اصلی از دست رفتن سلولهای بتا، تخریب سلولی ناشی از واکنش ایمنی سلولی است. در پی این تخریب، مارکرهایی در خون رها میشوند که شامل آنتیبادی علیه انسولین، اتوآنتیبادیهای گاد (GAD۶۵)، اتوآنتیبادی تیروزینفسفاتاز IA-۲ و IA-۲β است. این مارکرها ممکن است در ۸۵ الی ۹۰ درصد از مبتلایان دیده شود.
ارتباطی میان آنتیژنهای لکوسیت انسانی خاص و این نوع از دیابت هم مشاهده شده است. در پی تخریب سلولهای بتا توسط لنفوسیتها ترشح انسولین کاهش مییابد؛ تا جاییکه انسولین موجود نمیتواند قند خون را تنظیم کند.
معمولا بعد از از دست رفتن ۸۰ تا ۹۰ درصد از سلولهای بتا است که هایپرگلایسمی اتفاق میافتد و ممکن است دیابت تشخیص داده شود. در این مرحله بیمار نیازمند انسولین خارجی است تا از بروز کتوز جلوگیری و هایپرگلایسمی و همچنین متابولیسم چربی و پروتئین، کنترل شود.
دیابت نوع یک به دیابت وابسته به انسولین نیز معروف است. در گذشته به دلیل اینکه این نوع از دیابت بیشتر در کودکی رخ میداد، به آن دیابت دوران نوجوانی میگفتند. دیابت نوع یک وضعیتی است که سیستم ایمنی خودکار بدن باعث آن میشود. این وضعیت زمانی اتفاق میافتد که سیستم ایمنی بدن با استفاده از آنتیبادیهای خود به پانکراس حمله میکند. به همین دلیل، پانکراس آسیبدیده در بدن افرادی که به دیابت نوع یک مبتلا هستند، انسولین تولید نمیشود.
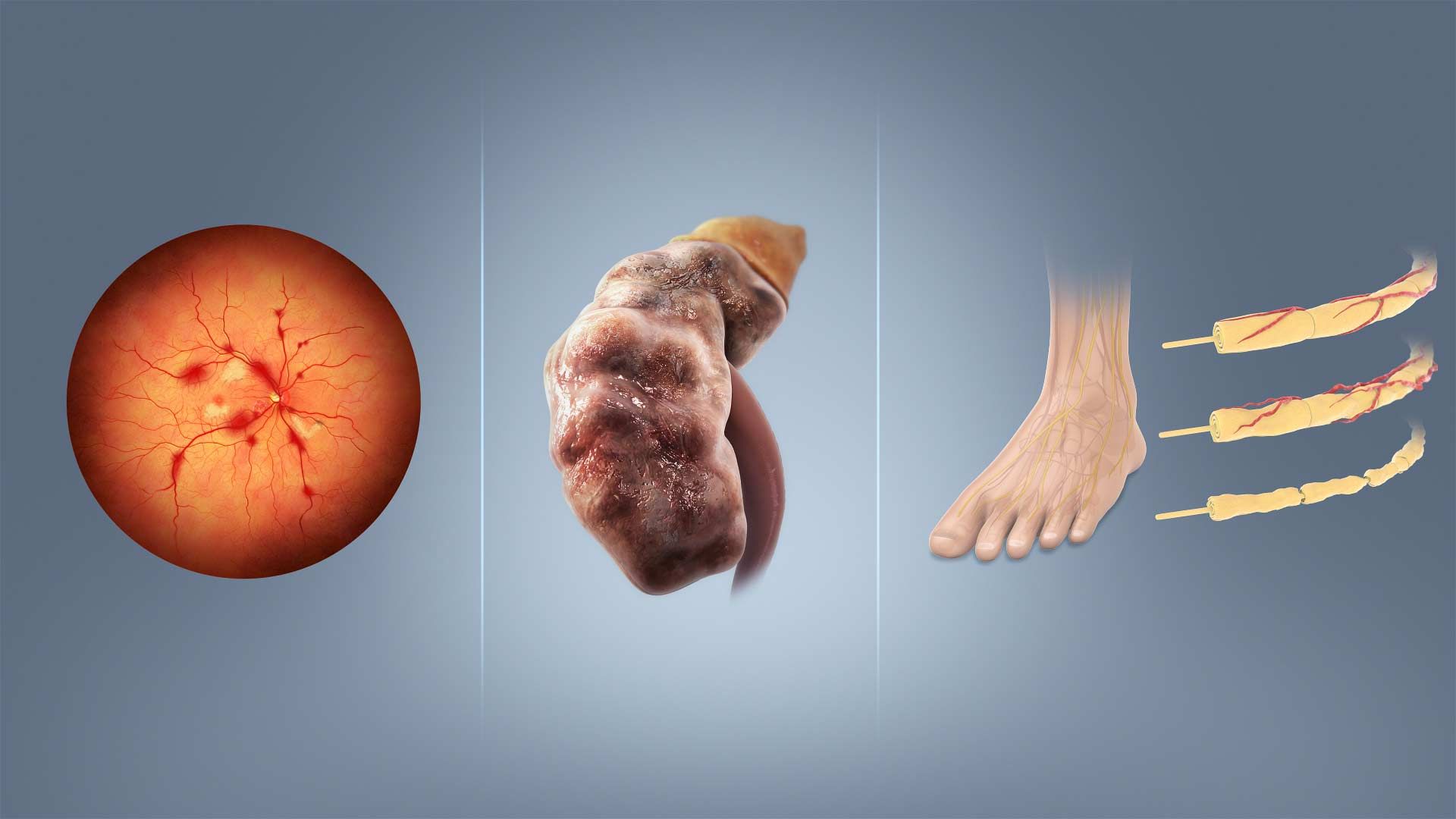
این نوع از دیابت میتواند نوعی استعداد ژنتیکی باشد. همچنین معیوب بودن سلولهای بتا در پانکراس نیز میتواند دلیلی بر ابتلای فرد به دیابت نوع یک باشد. ابتلا به دیابت نوع یک فرد را با خطرات زیادی روبهرو میکند. بسیاری از این خطرات از آسیبدیدگی مویرگهای چشم، سیستم عصبی و کلیهها، منشا میگیرند. البته مشکلات جدیتری هم هستند که از آنها میتوان به بیماریهای قلبی و سکته اشاره کرد. تنها روش کنترل دیابت نوع یک، تزریق انسولین در لایهی چربی زیر پوست است. انواع مختلفی از انسولین در بازار موجود است.
پمپهای انسولین روشی برای تزریق انسولین هستند که نزدیکترین حالت ممکن به ترشح طبیعی انسولین از لوزالمعده است. خود دستگاه پمپ تقریبا بهاندازهی کف دست است. هر پمپ از سه قسمت تشکیل شده است؛ مخزن قابل تعویض انسولین که در داخل دستگاه قرار دارد و مجموعهی تزریق که شامل یک سوزن مخصوص و لولهی لاستیکی رابطی است که سوزن را (که زیر پوست قرار دارد) به مخزن انسولین متصل میکند. هر پمپ دارای برنامهای است که بهطور خودکار غلظت متناسبی از انسولین را در طول ۲۴ ساعت به زیر پوست تزریق میکند.
زمان و مقدار انسولین مورد نیاز برای وعدههای غذایی نیز توسط فرد دیابتی تنظیم میشود. پمپهای جدید بهراحتی میتوانند براساس میزان قند خون فعلی و مقدار کربوهیدرات غذا و حتی مدت زمانیکه از تزریق قبلی گذشته است، مقدار انسولین مورد نیاز برای تزریق در وعدهی کنونی غذا را محاسبه کنند. همچنین این پمپها دارای زنگ خطر نیز هستند و بهعنوان مثال در صورت فراموش کردن تزریق انسولین یا قطع جریان انسولین به فرد دیابتی هشدار میدهند. مهمترین مانع در استفاده از پمپهای انسولین قیمت بالای آنها است.
دیابت نوع ۲ (غیروابسته به انسولین)
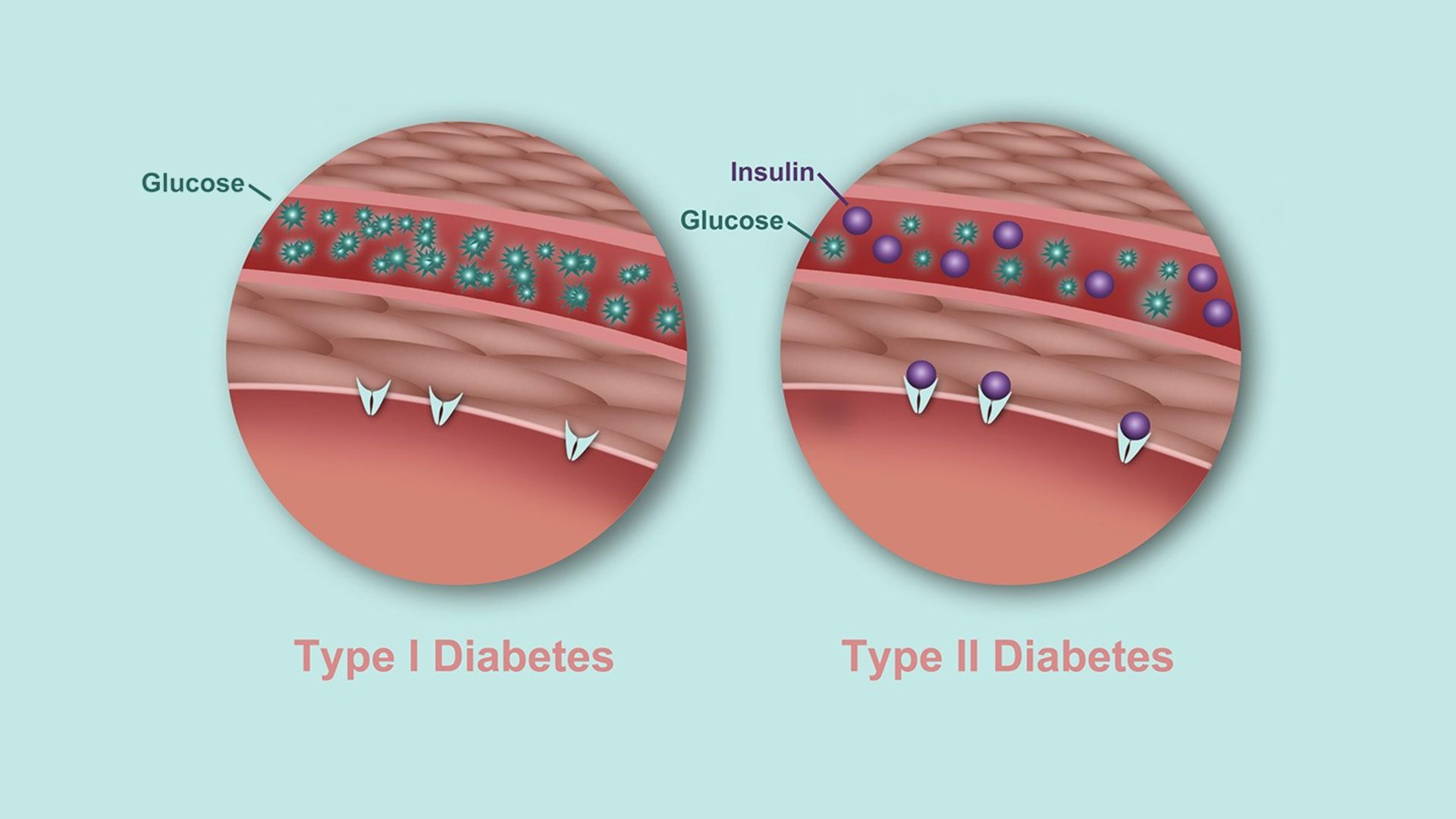
انسولین هورمونی است که بهصورت طبیعی در بدن تولید میشود. پانکراس آن را تولید میکند و زمانیکه غذا میخورید آن را در بدن آزاد میسازد. انسولین کمک میکند قند موجود در جریان خون به سلولهای سراسر بدن منتقل شود و در آنجا بهعنوان انرژی مورد استفاده قرار میگیرد.
اگر به دیابت نوع ۲ مبتلا باشید، بدن شما نسبت به انسولین مقاوم میشود و دیگر از این هورمون به شکل مؤثر استفاده نمیکند. همین مسئله، پانکراس را وادار میکند بیشتر کار کند و انسولین بیشتری تولید کند. با گذشت زمان، این عمل میتواند به سلولهای پانکراس آسیب برساند و به تدریج ممکن است پانکراس شما دیگر قادر به تولید انسولین نباشد.
اگر بدنتان به مقدار کافی انسولین تولید نکند یا اگر از آن به شکل موثری استفاده نکند، گلوکز در خون جمع میشود و باعث میشود بدن نیازمند انرژی باشد. پزشکان نمیدانند دقیقا چه چیزی باعث آغاز این سلسله رویدادها میشود. شاید این وضعیت به دلیل اختلال عملکرد سلولهای پانکراس یا به دلیل اخلال در پیامرسانی سلولی بهوجود بیاید. در برخی افراد، کبد، بیش از حد گلوکز تولید میکند. همچنین ممکن است دیابت نوع دو به دلیل استعداد ژنتیکی بروز کند. همچنین، استعداد ژنتیکی در مورد چاقی نیز وجود دارد که چاقی هم میتواند خطر ابتلا به دیابت نوع دو را افزایش دهد. پژوهشها برای پیبردن به دلایل ابتلا به دیابت نوع دو همچنان ادامه دارد.
دیابت نوع دو به دیابت بزرگسالان نیز معروف است؛ ۹۵ درصد از موارد دیابت بین بزرگسالان، مربوط به دیابت نوع دو هستند. این نوع از دیابت ابتدا به دیابت بزرگسالان شهرت داشت؛ اما رفتهرفته و با بیشتر شدن کودکان چاق و نوجوانانی که اضافهوزن دارند، این بیماری در بین افراد این ردهی سنی نیز شیوع پیدا کرده است.
دیابت نوع دو به دیابت غیر وابسته به انسولین نیز مشهور بوده است. دیابت نوع دو معمولا خفیفتر از دیابت نوع یک است. بااینحال نادیده گرفتن آن مسلما عواقب سختی در پی خواهد داشت. این عواقب معمولا در مویرگهایی اتفاق میافتند که وظیفهی رساندن خون به کلیهها، اعصاب و چشمها را دارند.
در بدن افرادی که دیابت نوع دو دارند، پانکراس معمولا مقداری انسولین تولید میکند. اما مشکل اینجا است که این مقدار از انسولین یا برای بدن کافی نیست، یا سلولها نسبت به آن مقاوم شدهاند. مقاومت به انسولین یا عدم حساسیت نسبت به آن، در درجهی اول در چربی، کبد و سلولهای عضلانی اتفاق میافتد. افرادی که اضافهوزن آنها ۲۰ درصد بالاتر از حد طبیعی باشد، معمولا بیشتر به این نوع بیماری و عوارض دیابت دچار خواهند شد. این افراد در مقابل انسولین مقاومت دارند و این باعث میشود پانکراس برای تولید انسولین بیشتر و بیشتر تلاش کند. اما بااینحال باز هم میزان انسولین کافی برای کنترل قند خون وجود ندارد.
دیابت بارداری
دیابت بارداری درواقع افزایش سطح قند خون در زمان بارداری است که در بعضی از زنان ایجاد میشود و معمولا بین هفتههای ۲۴ تا ۲۸ بارداری اتفاق میافتد. ابتلا به دیابت بارداری به این معنا نیست که شما قبل از بارداری دیابت داشتهاید یا بعد از زایمان هم دچار دیابت خواهید شد. با این حال دچار شدن به دیابت بارداری احتمال ابتلای شما را به دیابت نوع دو افزایش خواهد داد.
علت اصلی دیابت بارداری مشخص نیست اما احتمالا هورمونها در ایجاد آن موثرند. در زمان بارداری بدن شما بعضی از هورمونها را بیشتر تولید میکند؛ برای مثال: لاکتوژن جفتی انسان (HPL) و هورمونهایی که مقاومت به انسولین را افزایش میدهند. این هورمونها روی جفت تأثیر میگذارند و مانع از سقط جنین میشوند.
با گذشت زمان مقدار این هورمونها در بدن افزایش مییابد و درنتیجه ممکن است سبب ایجاد مقاومت به انسولین شود. انسولین کمک میکند تا گلوکز موردنیاز برای تولید انرژی، ازطریق خون وارد سلولها شود. بدن در زمان بارداری کمکم نسبت به انسولین مقاوم میشود و میزان گلوکز بیشتری در جریان خون باقی میماند.
اگر مقاومت به انسولین شدت پیدا کند، سطح قند خون غیرطبیعی میشود؛ این موضوع منجر به دیابت بارداری میشود. بعضی از پزشکان بررسی دیابت بارداری را با آزمایش چالش گلوکز شروع میکنند؛ این آزمایش نیازی به آمادگی اولیه ندارد. برای این آزمایش باید محلول گلوکز را بنوشید و یک ساعت بعد آزمایش خون انجام دهید.
اگر سطح قند خونتان بالا باشد، ممکن است که پزشک آزمایش تحمل گلوکز خوراکی را برایتان تجویز کند. دیابت بارداری به دو دسته تقسیم میشود: دیابت بارداری دستهی یک، فقط با رژیم غذایی مناسب کنترل میشود؛ اما در دیابت بارداری دستهی دوم، فرد باید برای کنترل دیابت خود حتما از انسولین یا داروهای خوراکی استفاده کند.
در صورتی که به دیابت بارداری مبتلا هستید، درمان شما وابسته به سطح قند خون بدنتان درطول روز خواهد بود. در بیشتر مواقع، پزشک از شما میخواهد که سطح قند خونتان را قبل و بعد از مصرف غذا اندازه بگیرید و شرایط شما را با تغذیهی سالم و ورزشهای منظم مدیریت میکند؛ در بعضی از موارد تزریق انسولین تجویز میشود.
هورمون انسولین از سلولهای جزایر لانگرهانس به درون خون ترشح میشود
براساس گزارشها، فقط ۱۰ تا ۲۰ درصد از زنان مبتلا به دیابت بارداری برای کنترل بیماریشان به تزریق انسولین نیاز دارند. درصورتیکه دیابت بارداری شما بهدرستی مدیریت نشود، فشار خون شما در طول بارداری بالا خواهد ماند. این موضوع میتواند سبب ایجاد خطرات احتمالی شود و روی کودکتان تأثیر بگذارد. بهعنوان مثال ممکن است کودک بعد از تولد دچار مشکلاتی مانند وزن بالا درهنگام تولد، سختی در تنفس، قند خون پایین و دیستوشی شانه شود که به وضعیتی اشاره دارد که یک یا هر دو شانه کودک حین زایمان داخل لگن مادر گیر میکند.
نواقص ژنتیکی سلولهای بتا و ابتلا به دیابت
دیابت شیرین نوزادی، گروه ناهمگون دیگری از دیابتیها را تشکیل میدهد که تا ۶ ماهگی بروز پیدا میکند و یکی از هر ۲۰۰ هزار تولد زنده را درگیر میکند. این نوزادان در زمان بارداری، کوچک هستند و چربی زیرپوستی تحلیلیافته دارند. انواع تکژنی دیابت، گروه ناهمگونی (هتروژن) از دیابتیها را تشکیل میدهند که توسط جهشهای ژنتیکی ایجاد و با اختلال ترشح انسولین مشخص میشوند. تخمین زده میشود که ۵ درصد از تمام انواع دیابت ناشی از این جهشها است.
شایعترین نوع معمولا با بروز افزایش قند در سنین پایین (زیر ۲۵ سال) مشخص میشود که دیابت جوانان (MODY) نامیده میشوند. توارث این نوع «اتوزومال مغلوب» است؛ اختلالات در ۶ مکان ژنی تاکنون برای این بیماری شناخته شده که شایعترین آن روی کروموزم ۱۲ در فاکتور رونویسی هپاتیک، معروف به جهش "HNF-۱α" است.
در بدن بیماران نوع دو، انسولین تولید شده یا کافی نیست یا نسبت به سلولها مقاوم شدهاند
جهش ژن گلوکوکیناز روی کروموزوم ۷p قرار دارد، منجر به تولید مولکول معیوب گلوکوکیناز که عامل تبدیل گلوکز به گلوگز-۶-فسفات و تحریک ترشح انسولین است، میشود. بهعلت این جهش مقادیر بالاتری از گلوکز لازم است تا منجر به ترشح معمول انسولین شود. فرم نادرتر جهش در سایر فاکتورهای رونویسی مانند، "HNF-۴α"، "HNF-۱β"، "IPF-۱" و "NeuroD۱" است. آزمایشهای ژنتیکی برای این نوع معمولا در مواردی که سن بروز دیابت پایین است، علایم غیرمعمول بسته به دیابت نوع یک و دو مشاهده میشود یا سابقه خانوادگی قوی از این نوع وجود دارد، توصیه میشود. جهشهای نقطهای روی دیانای میتوکندریها که بهطور انحصاری از مادر به ارث میرسد (اختلال NIDDM) با بروز دیابت و ناشنوایی مرتبط است. شایعترین فرم جهش موقعیت ۳۲۴۳ در tRNA ژن لوسین است.
بیماریهای پانکراس برونریز و خطر ابتلا به دیابت
دیابت یکی از عوارض «پانکراتیت» مزمن است. در این نوع دیابت تخریب کل غدد درونریز پانکراس به وجود میآید و در این بیماران احتمال بروز هایپوگلایسمی در پی درمان بیشتر میشود. غیر از پانکراتیت، دیابت میتواند عارضهی هر نوع صدمه وارد شده به پانکراس شامل عفونتها، برداشتن پانکراس و سرطان پانکراس، باشد.
اختلالات غدد درونریز و خطر ابتلا به دیابت
چندین هورمون میتوانند با عملکرد انسولین مقابله کنند که ترشح بیش از حد هر یک از آنها میتواند منجر به دیابت شود. معمولا این اختلال در افرادی دیده میشود که از قبل بهعلت نواقص ترشح انسولین، مستعد دیابت هستند. افزایش هورمون رشد و کورتیزول از اختلالات شایع هورمونی منجر به دیابت هستند.
دیابت بیمزه
دیابت بیمزه (DI) بیماری نادری است که زمانی اتفاق میافتد که کلیهها قادر به حفظ آب نیستند. دلیل این نامگذاری این است که این نوع از دیابت باعث بالا رفتن سطح قند خون نمیشود. دیابت بیمزه را نباید با دیابت شیرین اشتباه گرفت، زیرا این دو عارضه رابطهای با یکدیگر ندارند و دیابت شیرین بسیار شایعتر از دیابت بیمزه است. این بدان معنی است که شما میتوانید بدون داشتن دیابت شیرین نیز به این بیماری مبتلا شوید؛ درواقع، این وضعیت میتواند در بدن هر کسی اتفاق بیافتد.
دیابت شیرین به دلیل مقاومت به انسولین رخ میدهد و منجر به بالا رفتن قند خون میشود اما دیابت بیمزه ناشی از تولید هورمون غیرطبیعی در مغز است که برای جلوگیری از ادرار بیش از حد و حفظ آب در بدن ترشح میشود. بدون وجود این هورمون کلیهها دائما در حال تولید ادرار هستند.
دیابت ناشی از داروها یا مواد شیمیایی
تخریب برگشتناپذیر سلولهای بتا در موارد نادری در پی مصرف واکور (نوعی سم ضد موش) یا پنتامیدین وریدی ممکن است اتفاق بیافتد. برخی داروها هم میتوانند عملکرد انسولین را مختل کنند؛ بهعنوان مثال «نیکوتینیک اسید» و «گلوکوکورتیکوئیدها» از این دسته هستند.
برخی از داروهای پرکاربرد و نسبتا بیخطر هم با افزایش ریسک بروز دیابت ارتباط دارند که شامل داروهای ضدفشار خون تیازیدی، استاتینها و بتابلاکرها است. در مورد استاتینها مطالعات نشان میدهد که این افزایش ریسک بسیار اندک است و درحالحاضر این افزایش ریسک توجیهکننده قطع یا کاهش مصرف استاتینها نیست.
پیشدیابت
تیرگی پوست (که معمولا در چینهای پوستی مانند گردن و زیر بغل به چشم میخورد)، کمبود خواب، میل به فعالیت بدنی کمتر، تاری دید، افزایش تشنگی و دیر خوب شدن زخمها، از هشدارهای اولیه دیابت بهشمار میروند. در این میان، مرحله پیشدیابت که بهعنوان عارضهی «عدم تحمل گلوکز» نیز شناخته میشود، معمولا هیچ علایم خاصی ندارد. این حالت اغلب قبل از ابتلای جدی به دیابت نوع دوم بروز میکند.
دیابت و بروز عارضه پای دیابتی
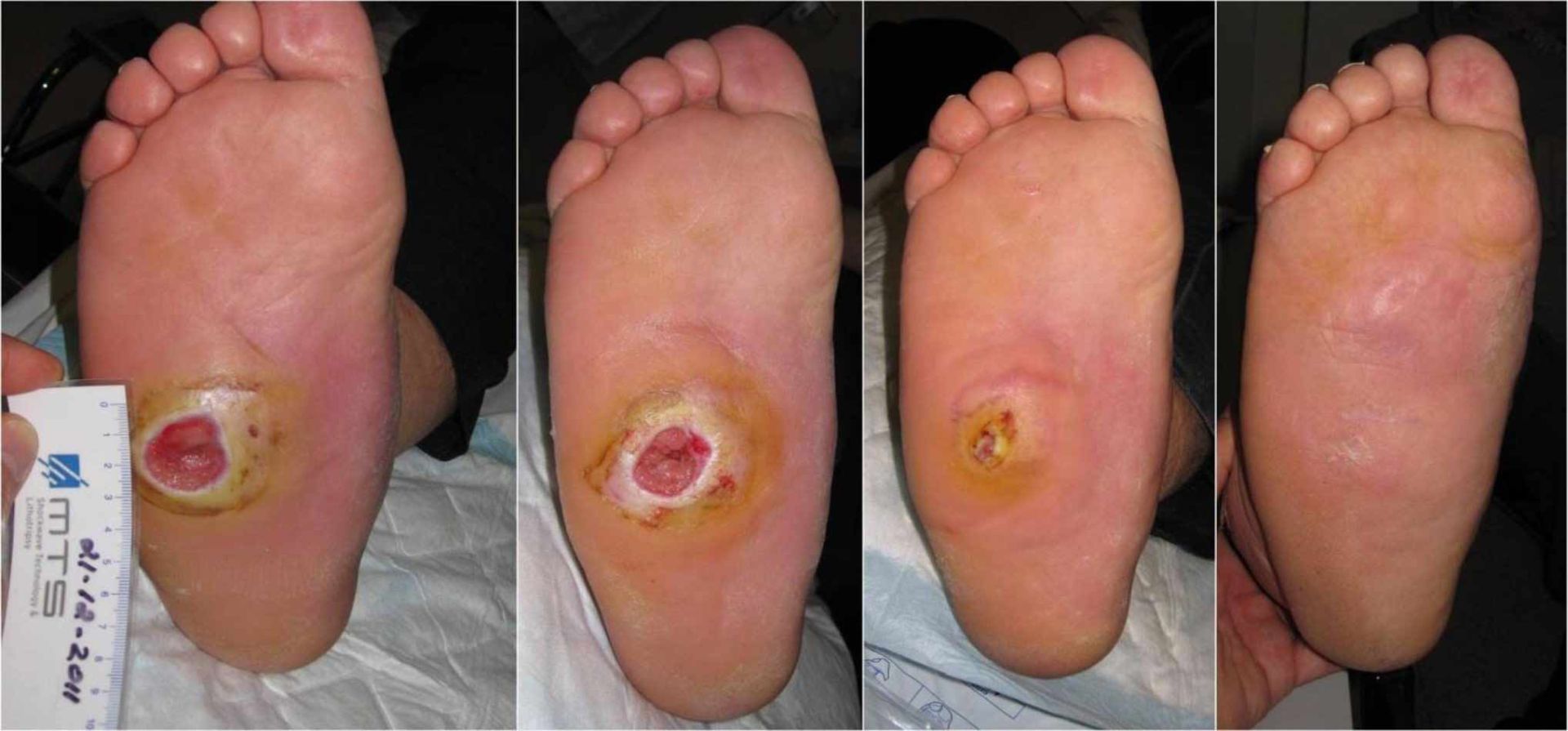
دیابت میتواند مشکلات جدی را برای اندامها ایجاد کند. یکی از این مشکلات زخمهای مزمن و مقاوم به درمانی است که معمولا در کف پای این بیماران ایجاد میشود. این عارضه را پای دیابتی (Diabetic foot) هم میگویند. مشکلاتی که برای پای افراد مبتلا به دیابت ایجاد میشود بهعلت دو اشکال عمدهای است که دیابت علت آن است. این دو مشکل اختلالات اعصاب محیطی و کم شدن جریان خون اندام است. کف پا دورترین قسمت بدن از قلب است و نسبت به دیگر بافتهای بدن خون کمی دریافت میکند.
به همین علت است که در هوای سرد اولین جایی از اندام که سرد میشود، پا است. بیماری دیابت در بلندمدت موجب کم شدن جریان خون در همه بدن میشود ولی این مشکل در پا بیشتر از جاهای دیگر خودش را نشان میدهد. همین امر موجب میشود زخمهایی که بهطور مرتب در اثر آسیبهای محیطی در پای همه افراد ایجاد میشوند ولی بهسرعت خوب میشوند در پای این افراد خوب نشود؛ چون بهبود زخم به مواد غذایی و اکسیژن نیاز دارد که از راه خون به بافتها میرسد. میکروبها هم زمینه را مساعد میبینند و روی زخم ایجاد شده شروع به ایجاد عفونت میکنند. بهعلت کاهش جریان خون پا، گلبولهای سفید هم کمتر به محل زخم میروند و دفاع ایمنی بافت کم میشود.
خود بیماری دیابت هم بهطور کلی سیستم ایمنی بدن را ضعیف میکند. این امر موجب گسترش عفونت در زخم و تأخیر در بهبود آن میشود. مشکل دیگر افراد دیابتی اختلال در کارکرد اعصاب محیطی است که موجب کم شدن حس لامسه در پای آنها میشود. این کاهش حس موجب خشکی و ایجاد شکافهایی در پوست میشود که زمینه را برای ایجاد زخم فراهم میکند. از طرف دیگر بیمار بهعلت کاهش حس، کمتر متوجه آسیبهای محیطی میشود. مثلا پا بدون اینکه شخص متوجه شود در مجاورت شی داغ قرار میگیرد و میسوزد.
آزمایش هموگلوبین (HbA۱C) برای بررسی وضعیت قند خون
آزمایش هموگلوبین (HbA۱C) برای کنترل و ارزیابی بیماری دیابت است که غلظت قند خون را در مراحل زمانی ۲ تا ۳ ماه پیش، بررسی میکند.
هموگلوبین انواع مختلفی دارد که در حالت طبیعی ۹۵ تا ۹۷ درصد آن را نوعی بهنام A1 تشکیل میدهد، وقتی قند به این نوع هموگلوبین متصل شد به آن هموگلوبین گلیکوزیله (Hb A1c) میگویند. پس هرچه قند بیشتر باشد بیشتر به هموگلوبین متصل و غلظت Hb A1c بیشتر میشود. این اتصال تا پایان عمر گلبول قرمز که حدود ۱۲۰ روز یا سه ماه است پایدار میماند، گرچه بسیاری از افراد مبتلا به دیابت، در خانه قند خونشان را اندازه میگیرند، مهم است پزشک وضعیت آنها را در طول زمان تحت نظر داشته باشد.
آزمایش A1C، به پزشکان چشماندازی از میزان قند خون در طول ۱۲۰ روز قبلی میدهد که تقریبا معادل طول عمر یک گلبول قرمز خون، است. پزشک با نتایج آزمایش A1C میتواند دریابد که آیا طرح درمانی تجویزیاش برای دیابت شما مؤثر بوده است یا نه. این آزمون باید حداقل سالی دوبار انجام شود.
خودپایشی و دستگاه سنجش قند خون
یکی از وظایف بسیار مهم بیمار در کنترل بیماری دیابت، کنترل قند خون توسط خود بیمار با استفاده از دستگاه سنجش قند خون است. این روش به افراد مبتلا به دیابت، مخصوصا بیمارانی که انسولین تزریق میکنند یا بیمارانی که قند خون کنترل شدهای ندارند، کمک میکند نظارت دقیقتری بر وضعیت خود اعمال کنند.
کنترل قند خون، مزایای فراوانی دارد؛ برای مثال کنترل قند خون قبل و دو ساعت بعد از صرف غذا به بیمار کمک میکند تا میزان تأثیر مصرف غذا بر قند خون را دریابد؛ پیبردن به این مسئله، بیمار را در انتخاب وعدهی غذایی مناسب یاری میدهد. همچنین میتوان با کنترل منظم قند خون در زمان فعالیت یا در زمان بیماری، میزان انسولین دریافتی را تنظیم کرد.
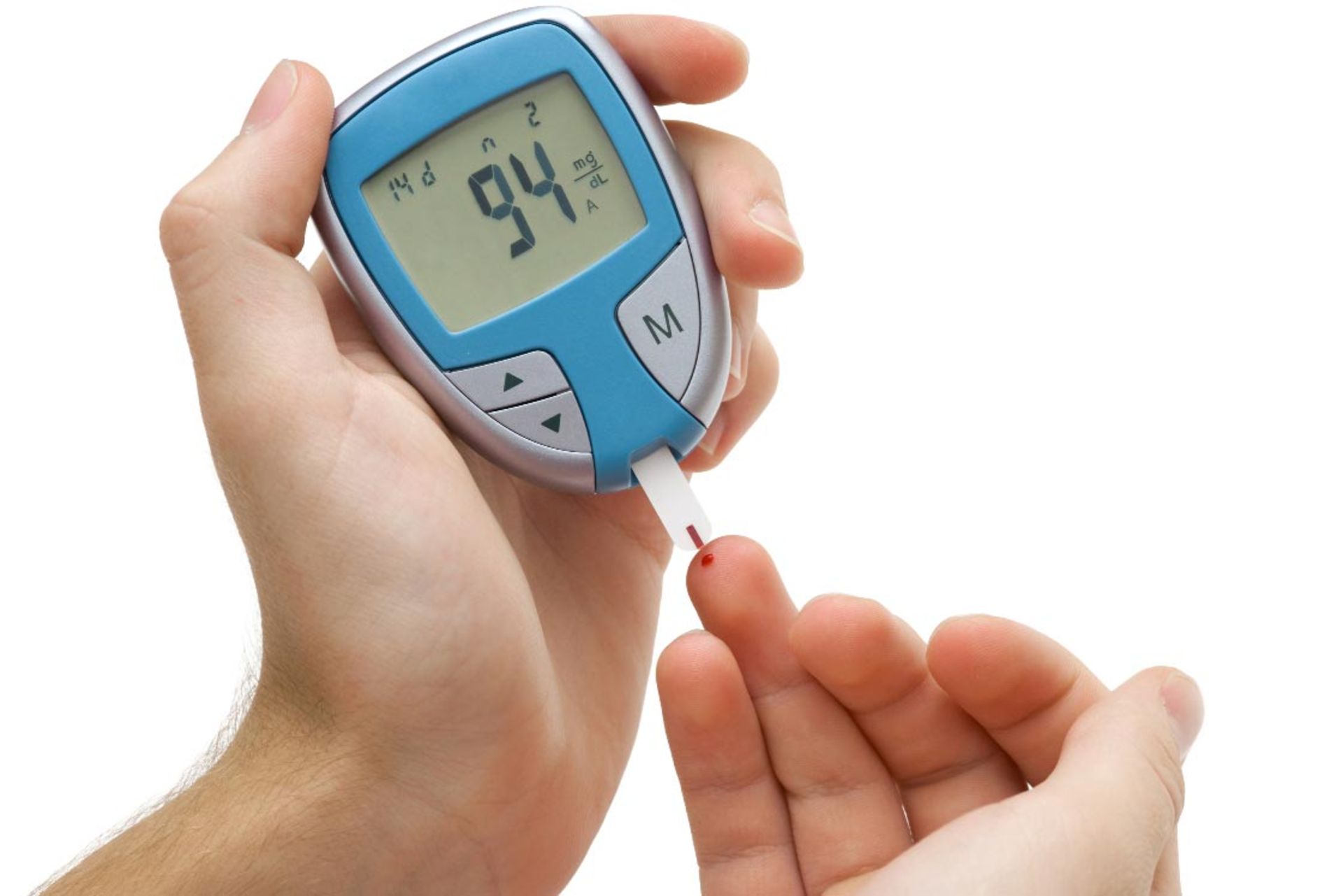
پس از کشف انسولین، کنترل قند خون توسط بیمار در منزل دومین پیشرفت اساسی بشر در زمینه بیماری دیابت بوده است. بیماران مبتلا به دیابت، بهخصوص کسانی که از انسولین استفاده میکنند از این طریق میتوانند قندشان را اندازهگیری کنند و براساس آن رژیم غذایی و مقدار انسولین دریافتیشان را کنترل کنند.
برای استفاده از دستگاه اندازهگیری قند خون یا گلوکومتر باید قطرهای کوچک از خون را روی نوار یکبارمصرف گلوکومتر قرار داد و نوار را داخل دستگاه گذاشت. ترکیبات شیمیایی بهکار رفته در این نوارها با برخورد با خون میتوانند میزان گلوکز خون را نشان دهند. برخی از این دستگاهها میزان جریان الکتریکی را در خون اندازهگیری میکنند و براساس آن قند را میسنجند.
برخی دیگر نیز ازلحاظ رفلکت طیف نوری و سیر انعکاس نور، میزان قند خون را نشان میدهند. تشخیص دیابت نباید با استفاده از این دستگاهها صورت بگیرد، بلکه باید حتما آزمایش خون داده شود. یعنی بیمار باید به آزمایشگاه مراجعه کند تا از خون وریدیاش نمونهگیری شود. دستگاههای قند خون معمولا از خون نوک انگشت استفاده میکند. این خون ازطریق مویرگها گرفته میشود و کامل است یعنی هم دارای سلول است و هم مایع پلاسما. درحالیکه آزمایشگاه سلول را از خون جدا میکند و فقط میزان قند خون پلاسما یا سرم خون وریدی را نشان میدهد. همین مسئله باعث میشود میزان قند خونی که دستگاهها نشان میدهند حدودا ۱۵ درصد از آزمایشگاه کمتر یا بیشتر باشد.
قند خون طبیعی ناشتا برای غیردیابتیها باید کمتر از ۱۰۰ میلیگرم در دسیلیتر باشد
قند خون طبیعی ناشتا برای کسانی که به دیابت مبتلا نیستند، باید کمتر از ۱۰۰ میلیگرم در دسیلیتر باشد. در صورتی که این میزان بیشتر از ۱۲۶ باشد و این میزان یکبار دیگر هم تکرار شود، فرد مبتلا به بیماری دیابت است. همچنین اگر فردی علایم بیماری دیابت را داشته باشد (تکرر ادرار، پرنوشی و کاهش وزن) و درعینحال قند خون تصادفیاش (قند خونی که بدون توجه به زمان گرفته شود) برای حتی یکبار بالای ۲۰۰ باشد، فرد مبتلا به دیابت است. البته این معیارها آزمایشگاهی هستند و با دستگاه گلوکومتر نباید به تشخیص دیابت پرداخت. همچنین کسی که قند خون ناشتایش بین ۱۰۰ تا ۱۲۶ است مستعد بیماری دیابت محسوب میشود.
درمان دیابت
ورزش با افزایش اثر انسولین در بدن (یعنی افزایش ورود گلوکز به داخل سلولهای بدن مخصوصا سلولهای عضلانی) باعث کاهش قند خون میشود و این اثر خود را با کم کردن قند خون ناشتا و مقدار هموگلوبین (که بیانگر وضعیت درازمدت قند خون شما در طول ۲ الی ۳ ماه گذشته است) نشان خواهد داد.
دیابت شیرین شایعترین بیماری متابولیکی است. تخمین زده میشود شیوع آن در سراسر جهان تا سال ۲۰۵۰ به ۲۱ درصد برسد. در ایران شیوع دیابت حدود ۱۴ درصد تخمین زده میشود. هدف درمان دیابت تنظیم گلوکز، چربی و فشار خون بهمنظور جلوگیری یا به تأخیر انداختن عوارض مزمن دیابت است. رژیم غذایی، دارو و فعالیت بدنی سه روش اصلی کنترل دیابت هستند.
فعالیت ورزشی استقامتی، مقاومتی و ترکیبی در کنترل دیابت و عوارض جانبی خطرناک آن مفید هستند. یک جلسه تمرین هوازی حساسیت به انسولین را به مدت ۲۴ الی ۷۲ ساعت افزایش میدهد. تأثیر مثبت فعالیت ورزشی به کاهش وزن، افزایش Glut4 عضله، افزایش جریان خون، کاهش تولید گلوکز کبدی و طبیعی شدن چربی خون منجر میشود.
ناقل گلوکز شماره ۴ (Glut4) یک پروتئین است که در سلولهای عضلانی و چربی قرار دارد و وظیفهاش انتقال گلوکز از خون به داخل سلولها است. این پروتئین به طور ویژه در پاسخ به انسولین فعال میشود و کمک میکند تا سلولها انرژی مورد نیاز خود را از گلوکز دریافت کنند. فعالیت ورزشی میتواند تعداد و عملکرد Glut4 را افزایش دهد و به بهبود حساسیت به انسولین و کنترل قند خون کمک کند.
تمرین مقاومتی درازمدت تحمل گلوکز و حساسیت انسولینی را بهبود میبخشد و با افزایش تودهی عضلهی اسکلتی میزان گلیکوژن ذخیرهای آن را افزایش میدهد. در تجویز ورزش برای بیماران دیابتی باید به وجود عوارض بیماری، سطح ناتوانی و محدودیتهای ارتوپدی توجه کرد.


