افسردگی چیست؟ نشانه ها و راه های درمان

افسردگی یکی از بیماریهای شایع عصر حاضر است. تاکنون در زومیت مطالب مختلفی درمورد افسردگی منتشر شده است. در این مطلب سعی شده است که به جنبههای دیگری از این بیماری پرداخته شود، لذا بهمنظور پرهیز از تکرار برخی مطالب مرتبط، لینک مطلب منتشر شده در زومیت درکنار موضوع مورد بحث آمده است که خوانندگان گرامی میتوانند به آن مراجعه کنند.
تاریخچه افسردگی
در طول تاریخ، افسردگی همواره یک مشکل سلامتی برای انسانها بوده است. اسناد تاریخی مکتوب درمانگرها، فیلسوفان و نویسندگان در طول اعصار گذشته، به حضور طولانیمدت افسردگی بهعنوان یک مشکل سلامتی اشاره میکنند. آنها همچنین تلاشهای مداوم و هوشمندانهی افراد را برای یافتن راههایی برای درمان این مشکل تشریح میکنند.
افسردگی در ابتدا مالیخولیا (melancholia) نامیده میشد. اولین گزارشها درمورد مالیخولیا در متون بینالنهرین باستان در هزارهی دوم قبل از میلاد مسیح دیده شده است. در این زمان تصور میشد که تمام بیماریهای روانی زمانی ایجاد میشوند که شیاطین بر افراد تسلط پیدا میکنند. این بیماریها بهوسیلهی کشیشان درمان میشدند. یک گروه مجزا از پزشکان آسیبهای جسمی را درمان میکردند ولی درمان شرایطی مانند افسردگی را انجام نمیدادند. نخستین درک تاریخی افسردگی این بود که افسردگی یک بیماری جسمی نبوده بلکه یک بیماری روحی یا روانی است.
یونانیان باستان و رومیها طرز تفکرهای متفاوتی درمورد علت مالیخولیا داشتند. ادبیات آن زمان اشاره به این موضوع داشت که علت بیماری روانی، ارواح یا شیاطین هستند. حدود ۴۰۰ سال قبل از میلاد، هِرودوت تاریخنگار یونانی درمورد شاهی نوشت که بهخاطر ارواح شیطانی دیوانه شده بود.
تمدنهای اولیهی بابلی، چینی و مصری نیز بیماری روانی را شکلی از تسخیر شیاطین درنظر میگرفتند. آنها برای درمان از تکنیکهای جنگیری مانند ضربوشتم، به بند کشیدن و گرسنگی دادن استفاده میکردند. هدف از این درمانها، بیرون راندن شیاطین از بدن فرد مبتلا بود. درمقابل، پزشکان قدیمی رومی و یونانی تصور میکردند که افسردگی یک بیمار بیولوژیکی و روانی است. برای درمان علائم افسردگی از ژیمناستیک، ماساژ، رژیمهای غذایی خاص، موسیقی و حمام و نیز ترکیبی از عصارهی خشخاش و شیر الاغ استفاده میشد.
بقراط، پزشک یونانی پیشنهاد کرد که ویژگیهای شخصیتی و بیماریهای روانی با تعادل یا عدم تعادل مایعات بدن ارتباط دارد. چهار نوع از این مایعات عبارت بودند از: صفرای زرد، صفرای سیاه، بلغم و خون. بقراط بیماریهای روانی را به گروههایی طبقهبندی کرد که شامل شیدایی، مالیخولیا و برسام (تب مغز) میشد. او بر این باور بود که مالیخولیا در اثر مقدار بیش از حد صفرای سیاه در طحال ایجاد میشود. او برای درمان این بیماری از روش حجامت، حمام، ورزش و رژیم غذایی استفاده میکرد.

برخلاف دیدگاه بقراط، فیلسوف و سیاستمدار مشهور رومی یعنی سیسرون استدلال میکرد که علت مالیخولیا یک اندوه، ترس یا خشم شدید است. این بهجای یک توضیح جسمی، یک توضیح روانی برای افسردگی بود. در سالهای آخر قبل از میلاد مسیح، تأثیر بقراط کمرنگ شد. در آن زمانها دیدگاه غالب در میان رومیهای تحصیلکرده این بود که بیماریهای روانی مانند افسردگی در اثر شیاطین و خشم خدایان ایجاد میشود. برای مثال آلوس کورنلیوس سلسوس برای درمان این بیماری روشهای گرسنگی دادن و به بند کشیدن بیمار را توصیه میکرد.
درمقابل، پزشک ایرانی زکریای رازی که پزشک اصلی بیمارستان بغداد بود، مغز را بهعنوان محل استقرار بیماریهای روانی و مالیخولیا میدید. درمانهای او برای بیماری روانی اغلب شامل آبدرمانی (حمام) و اشکال ابتدایی رفتاردرمانی (پاداشهای مثبت برای رفتارهای مناسب) میشد.
پس از سقوط امپراطوری روم، تفکر علمی درمورد علت بیمار روانی و افسردگی دوباره به عقب بازگشت. در جریان قرون وسطی، باورهای مذهبی خصوصا مسیحیت بر توجیههای دیگر مرتبط با علت بیماری روانی در اروپا غالب شد. بیشتر مردم تصور میکردند افرادی که دچار بیماری روانی شدهاند، بهوسیلهی شیاطین، ارواح خبیثه یا جادوگران تسخیر شدهاند. درمانها شامل جنگیری و دیگر روشهای ظالمانهای مانند غرق کردن در آب و سوزاندن بود.
اقلیت کوچکی از پزشکان همچنان معتقد بودند که بیماری روحی در اثر عدم تعادل مایعات بدن، رژیم غذایی ضعیف، و اندوه ایجاد میشود. برخی از افراد دچار افسردگی در نوانخانههای روانی نگهداری میشدند. رنسانس در ایتالیا در قرن ۱۴ آغاز شد و کمکم در کل اروپا گسترش پیدا کرد. در جریان این زمان، تفکر درمورد بیماری روانی هم دارای پیشرفت و هم پسرفت بود. از یک طرف، شکار جادوگران (ساحرهگیری) و اعدام بیمار روانی در سرتاسر اروپا کاملا شایع بود. ازطرف دیگر، برخی از پزشکان به دیدگاه بقراط بازگشتند و بیان کردند که بیماریهای روحی ناشی از علل طبیعی است و اینکه کسانی که به آنها انگ جادوگری زده میشود و مورد آزار قرار میگیرند، کسانی هستند که درواقع نیاز به درمان پزشکی ملاطفتآمیز دارند.

در سال ۱۶۲۱، رابرت برتون در کتابی با عنوان «آناتومی مالیخولیا» علتهایی روانشناختی و اجتماعی برای افسردگی ذکر کرد. این علل شامل مواردی مانند فقر، ترس و انزوای اجتماعی بود. او در کار خود توصیح داده بود که رژیم غذایی، ورزش، پرت کردن حواس، پاکسازی سموم از بدن، حجامت، داروهای گیاهی، ازدواج و حتی موسیقیدرمانی از درمانهای مؤثر برای افسردگی هستند.
در جریان آغاز ٰ عصر روشنگری تصور میشد که افسردگی یک ضعف خلقی توارثی غیرقابل تغییر است. این امر منجر به طرد این بیماران از اجتماع و بیخانمانی و فقر آنها شد. در اواخر عصر روشنگری، پزشکان این تئوری را مطرح کردند که پرخاشگری ریشهی این مشکل است. درمانهایی نظیر ورزش، رژیم غذایی، موسیقی و داروها تجویز میشدند و پزشکان پیشنهاد میکردند که بیمار باید درمورد مشکلات خود با دوستان یا یک پزشک صحبت کند. برخی از پزشکان درمورد افسردگی بهعنوان یک درگیری درونی بین «آنچه شما میخواهید» و «آن چه میدانید درست است»، سخن میگفتند. برخی دیگر نیز همچنان بهدنبال شناسایی علل فیزیکی برای این بیماری بودند.
درمانهای افسردگی در عصر روشنگری شامل غوطهوری در آب (افراد تا جایی که ممکن بود بدون اینکه غرق شوند، زیر آب نگاه داشته میشدند) و قرار گرفتن روی یک سکوی در حال چرخش با این اعتقاد که این حرکت موجب شود محتویات مغز سر جای درست خود بازگردند، بود. بنجامین فرانکلین نیز شکل اولیهای از الکتروشوکدرمانی را در این زمانها توسعه داد. علاوهبر این، اسبسواری، رژیم غذایی، تنقیه و استفراغ کردن نیز از درمانهای توصیه شده بود.
در سال ۱۸۹۵، امیل کریپلین روانپزشک آلمانی اولین کسی بود که افسردگی مانیا (چیزی که ما اکنون آن را با عنوان اختلال دوقطبی میشناسیم) را بهعنوان یک بیماری مجزا از جنون زودرس (اصطلاح مورد استفاده برای اسکیزوفرنی در آن زمان) تعریف کرد. در همین زمانها بود که تئوری روانکاوی و روانپویشی نیز توسعه پیدا کرد.

در سال ۱۹۱۷، زیگموند فروید درمورد عزاداری و مالیخولیا مطالبی نوشت و در آن مالیخولیا را بهعنوان واکنشی دربرابر از دست دادن (حقیقی (برای مثال یک مرگ) یا نمادین (ناکامی در رسیدن به یک هدف دلخواه)) تعریف کرد. علاوهبراین، فروید معتقد بود که خشم ناخودآگاه فرد درمورد این از دست دادن، منجر به شکلگیری رفتارهای تنفرآمیز و آسیبزننده نسبتبه خود میشود. او احساس میکرد که روانکاوی میتواند به حل این درگیریهای ناخودآگاه کمک کند و موجب کاهش افکار و رفتارهای آسیب به خود شود. اگرچه در این دوره دیگر پزشکان افسردگی را بهعنوان یک اختلال مغزی درنظر میگرفتند.
بهطور کلی در اواخر قرن ۱۹ و اوایل قرن ۲۰، درمانهای افسردگی شدید آن طور نبود که به بیماران مبتلا کمک کند و این امر موجب میشد که بسیاری از افراد مبتلا که از این روشهای درمانی ناامید میشدند به عمل جراحی لوبوتومی روی آورند. در این عمل جراحی، بخش پیشانی مغز آنها تخریب میشد. اعتقاد بر این بود که این جراحی موجب تسکین بیماری میشود. متاسفانه لوبوتومی اغلب موجب تغییرات شخصیتی، از دست دادن قدرت تصمیمگیری، قضاوت ضعیف و گاهی حتی موجب مرگ بیمار میشد.
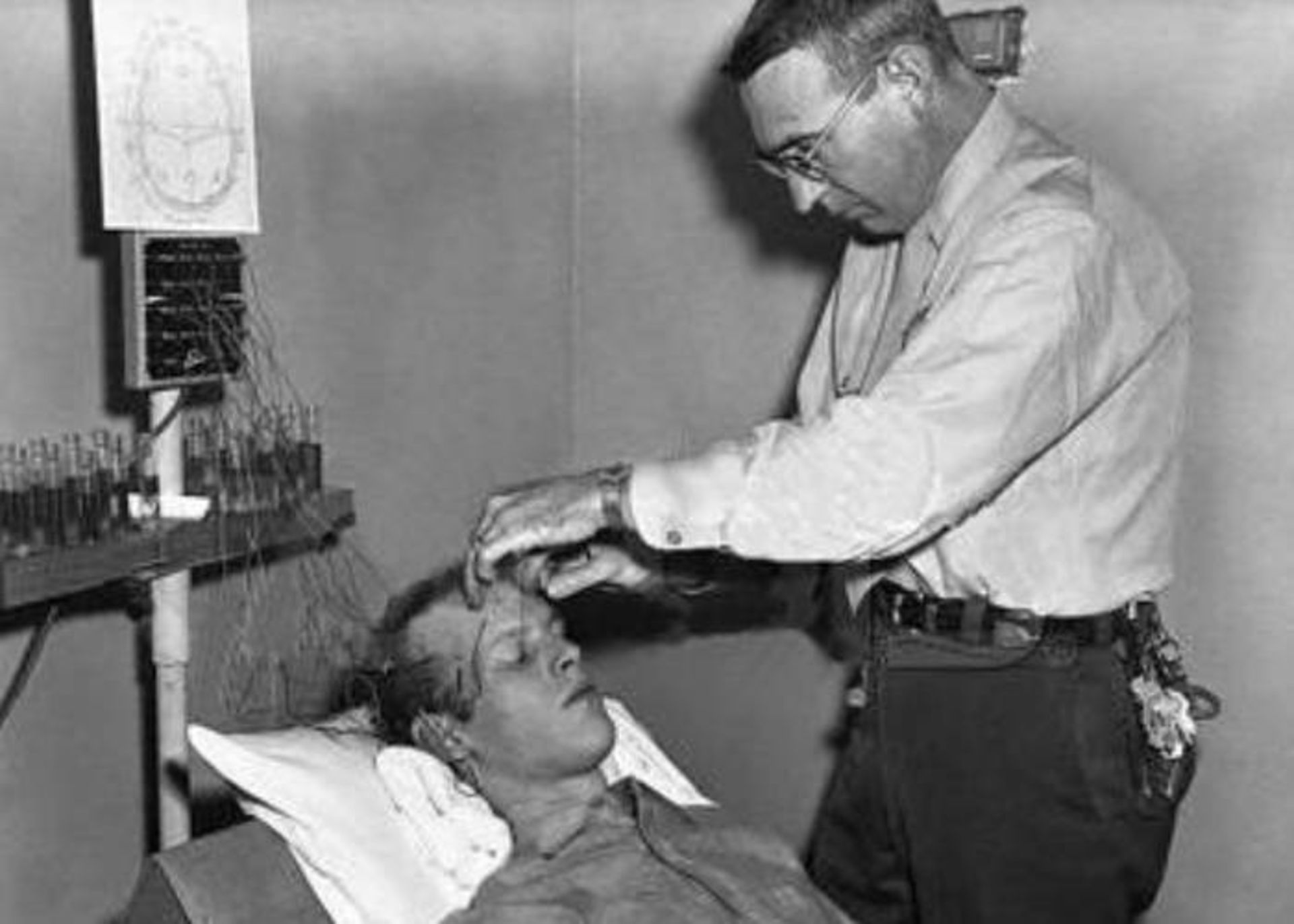
در عمل جراحی لوبوتومی بخش پیشانی مغز تخریب میشد
الکتروشوکدرمانی که شوک الکتریکی است که برای ایجاد تشنج، روی پوست سر اعمال میشود نیز گاهی برای درمان بیماران مبتلا به افسردگی مورد استفاده قرار میگرفت.
در جریان دهههای ۱۹۵۰ و ۱۹۶۰، پزشکان افسردگی را به دو زیر گروه درونزاد (دارای منشا بدنی) و عصبی یا واکنشی (دارای منشا محیطی) تقسیمبندی میکردند. بهنظر میرسید که افسردگی درونزاد حاصل ژنتیک یا برخی از نقایص فیزیکی دیگر باشد درحالیکه نوع عصبی یا واکنشی، نتیجهای از برخی از مشکلات بیرونی نظیر مرگ یا از دست دادن شغل باشد.
دههی ۱۹۵۰، دههی مهمی در درمان افسردگی بود. در این زمان بود که پزشکان متوجه شدند که یک داروی سل بهنام ایزونیازید در درمان افسردگی در برخی از افراد مؤثر است. از این پس، درمانهای دارویی مورد توجه قرار گرفتند. علاوهبراین، مکتبهای جدید تفکر مانند تئوری سیستمهای خانوادگی و رفتاریشناختی نیز بهعنوان روشهای درمانی دیگری برای درمان افسردگی مطرح شدند.
در زمان حاضر، اعتقاد بر این است که افسردگی از ترکیبی از چندین علت شامل عوامل بیولوژیکی، روانشناختی و اجتماعی حاصل شود. بهطور کلی، رواندرمانی و داروهایی که ناقلهای عصبی را مورد هدف قرار میدهند، درمانهای ارجح هستند، اگرچه الکتروشوکدرمانی نیز در وضعیتهای خاصی نظیر افسردگی مقاوم به درمان یا موارد شدیدی که تسکین فوری بیمار ضروری است، مورد استفاده قرار میگیرد. دیگر درمانهای جدیدتر شامل تحریک مغناطیسی مغز از راه جمجمه و تحریک عصب واگ است که در سالهای اخیر در تلاش برای کمک به افرادی که به درمان و داروها پاسخ نمیدهند، توسعه پیدا کرده است. از آنجایی که متاسفانه علل افسردگی پیچیدهتر از چیزی است که ما نسبتبه آن علم داریم، یک روش درمانی واحد وجود ندارد که روی همهی افراد نتایج رضایتبخشی داشته باشد.
مروری کوتاه بر اختلال افسردگی عمده
اختلال افسردگی عمده (MDD) که با عنوان افسردگی نیز شناخته میشود یک اختلال روانی است که ویژگی اصلی آن وجود حداقل دو هفته خلقوخوی پایین است که در بیشتر شرایط وجود دارد. این وضعیت اغلب همراهبا کاهش عزت نفس، کاهش علاقه به انجام فعالیتهایی که بهطور معمول لذتبخش هستند، انرژی کم و درد بدون وجود علت آشکاری است. افراد مبتلا ممکن است گاهی اعتقادات یا باورهای اشتباهی داشته باشند یا چیزهایی را ببینند یا بشنوند که وجود خارجی ندارد. برخی از افراد، دارای دورههایی از افسردگی هستند و در میان این فواصل، چند سال طبیعی هستند درحالیکه برخی دیگر تقریبا بهطور پیوسته این علائم را دارند.
اختلال افسردگی عمده میتواند تأثیر منفی روی زندگی شخصی، شغلی یا تحصیلی فرد و همچنین خواب، عادات غذا خوردن و سلامتی عمومی او داشته باشد. بین ۲ تا ۸ درصد از افراد بالغی که دچار افسردگی میشوند، در اثر خودکشی از دنیا میروند و حدود ۵۰ درصد از افرادی که بهعلت خودکشی جان خود را از دست میدهند، دچار افسردگی یا یکی دیگر از اختلالات خلقی بودهاند.
بهنظر میرسد که علت این بیماری، ترکیبی از عوامل ژنتیکی، محیطی و روانشناختی باشد. عوامل خطرساز شامل سابقهی خانوادگی این بیماری، تغییرات عمده زندگی، داروهای خاص، مشکلات سلامتی مزمن و سوء مصرف مواد است. تشخیص اختلال افسردگی براساس تجارب گزارش شده بهوسیلهی خود فرد و آزمون وضعیت روانی او است. هیچ آزمایش آزمایشگاهی برای تشخیص افسردگی عمده وجود ندارد. اگرچه، آزمایشهایی ممکن است برای رد احتمال بیماریهای جسمی که موجب علائم مشابهی میشوند، انجام شود. افسردگی عمده نسبتبه احساس غمگینی که بخشی طبیعی از زندگی است، شدیدتر و طولانیتر است.
بهطور معمول، افراد ازطریق مشاوره و داروهای ضدافسردگی درمان میشوند. انواع مشاورههای درمانی شامل رفتار درمانی شناختی و رواندرمانی بین فردی میشوند. اگر دیگر اقدامات تأثیری نداشته باشد، ممکن است از روش الکتروشوک درمانی استفاده شود. درمواردی که خطر آسیب به خود وجود داشته باشد، ممکن است نیاز به بستری شدن وجود داشته باشد که گاهی این کار خلاف خواستهی خود فرد انجام میشود.
اختلال افسردگی عمده حدود ۲۱۶ میلیون نفر را در سال ۲۰۱۵ درگیر کرده بود. درصد افرادی که در مرحلهای از زندگی تحتتأثیر این بیماری قرار میگیرند، از ۷ درصد در ژاپن تا ۲۱ درصد در فرانسه متغیر است. زنان تقریبا حدود دو برابر مردان دچار این بیماری میشوند.
انجمن روانپزشکی آمریکا اختلال افسردگی عمده را در سال ۱۹۸۰ به کتاب راهنمای تشخیصی و آماری اختلالات روانی (DSM) اضافه کرد. در نسخهی DSM-II، افسردگی عمده شاخهای از افسردگی سایکوتیک درنظر گرفته میشد که همچنین دربرگیرندهی شرایطی که اکنون با عنوان کجخلقی (اختلال افسرده خویی و اختلال سازگاری با خلقوخوی افسرده شناخته میشوند، نیز بود.
علائم و نشانه های افسردگی
افسردگی عمده بهطور قابل توجهی روی روابط خانوادگی و شخصی، زندگی کاری یا تحصیلی، خواب و رفتارهای غذا خوردن و سلامتی عمومی تأثیر میگذارد. فردی که مبتلا به افسردگی است، معمولا از خلقوخوی پایینی برخوردار است که در تمام جنبههای زندگی او نفوذ کرده و دارای ناتوانی تجربهی لذت از فعالیتهایی است که قبلا برای او لذتبخش بوده است.
افراد افسرده ممکن است دچار افکار و احساساتی نظیر بی ارزش بودن، پشیمانی و احساس گناه بیمورد، ناامیدی و بیزاری از خود شوند. در موارد شدید، ممکن است افراد افسرده دچار علائم روانپریشی شوند. این علائم شامل توهمات و گاهی حتی هذیانگویی میشود. سایر علائم افسردگی شامل ضعف تمرکز و حافظه، کنارهگیری از فعالیتها و موقعیتهای اجتماعی، کاهش تمایلات جنسی، تحریکپذیری و افکار مرگ یا خودکشی میشود.

بیخوابی نیز در میان افراد افسرده رایج است. در الگوی معمول، فرد خیلی زود بیدار شده و نمیتواند دوباره بخوابد. خواب بیش از حد نیز ممکن است اتفاق افتد. فرد افسرده ممکن است علائم جسمی مانند خستگی، سردرد یا مشکلات گوارشی را نیز گزارش کند. اشتها اغلب کم شده و منجر به کاهش وزن میشود اگرچه گاهی نیز ممکن است افزایش اشتها و افزایش وزن اتفاق افتد.
افراد سالخوردهی مبتلا به افسردگی ممکن است در حین درگیری با افسردگی، دچار علائم شناختی نظیر فراموشی و کند شدن قابلتوجه حرکات شوند. افسردگی در افراد سالخورده اغلب با اختلات جسمی شایعی مانند سکته، دیگر بیماریهای قلبیعروقی، بیماری پارکینسون و بیماری مزمن انسدادی ریه همراه است.
کودکان افسرده ممکن است بهجای رفتار افسرده، رفتار تحریکپذیری از خود نشان دهند و بسته به سن و موقعیت علائم متفاوتی در آنها دیده میشود. اکثر آنها علاقهی خود به مدرسه را از دست داده و دچار افت تحصیلی میشوند. آنها ممکن است بهصورت شخصیتی وابسته و ناایمن تعریف شوند. هنگامی که این علائم با حالت نوسانات خلقی طبیعی اشتباه گرفته شود، تشخیص افسردگی با تأخیر انجام شده یا اصلا مشکل کودک تشخیص داده نخواهد شد.
اختلالات مرتبط با افسردگی
افسردگی غالبا همراهبا دیگر مشکلات روانپزشکی دیده میشود. طبق گزارش پیمایش همبودی ملی آمریکا نیمی از افراد مبتلا به افسردگی دچار اضطراب و اختلالات مرتبط با آن مانند اختلال اضطراب فراگیر نیز هستند. علائم اضطراب میتواند تأثیر مهمی بر روند بیماری افسردگی داشته باشد و موجب تأخیر در بهبودی، افزایش خطر عود، ناتوانی بیشتر و افرایش خطر خودکشی شود.
سوء مصرف مواد و الکل و اعتیاد در میان این افراد رواج بیشتری داشته و حدود یکسوم از افرادی که دچار اختلال کمتوجهیبیشفعالی تشخیص داده میشوند، دچار افسردگی نیز هستند. اختلال استرس پس از سانحه و افسردگی نیز اغلب با هم اتفاق میافتد.
همچنین درد و افسردگی نیز اغلب با هم وجود دارند. در ۶۵ درصد از افراد افسرده، یک یا تعداد بیشتری از علائم درد وجود دارد و معمولا ۵ تا ۸۵ درصد از افراد مبتلا به درد بسته به وضعیتی که دارند، از افسردگی نیز رنج میبرند. افسردگی با افزایش خطر ابتلا به بیماریهای قلبیعروقی نیز ارتباط دارد و نیز بهطور مستقیم یا غیرمستقیم با عوامل خطرسازی نظیر سیگار کشیدن و چاقی مرتبط است. افرادی که مبتلا به افسردگی هستند، احتمال کمتری وجود دارد که به دستورالعملهای پزشکی درخصوص درمان و پیشگیری از بیماریهای قلبیعروقی عمل کنند که این به نوبهی خود موجب افزایش خطر مشکلات پزشکی دیگر در آنها میشود. علاوهبر این، متخصص قلب ممکن است متوجه وجود مشکل افسردگی پشتصحنهی مشکل قلبیعروقی بیمار نشود.
علل افسردگی
علت افسردگی عمده ناشناخته مانده است. مدلهای زیستروانشناختی پیشنهاد میکنند که عوامل بیولوژیکی، روانشناختی و اجتماعی همه در ایجاد افسردگی نقش دارند.
طبق مدل آسیبپذیری ارثی استرس افسردگی زمانی رخ میدهد که یک آسیبپذیری از قبل وجود داشته بهوسیلهی رویدادهای استرسزای زندگی فعال شود. این سابقهی آسیبپذیری میتواند ژنتیکی باشد که نشاندهندهی اثر متقابل بین وراثت و محیط است یا اینکه الگووار بوده و حاصل جهانبینیهایی است که در دوران کودکی کسب شده است. سابقهی سوء استفاده در دوران کودکی خواه جسمی، جنسی یا روانشناختی، همه عوامل خطرساز افسردگی هستند. ترومای زمان کودکی نیز با شدت افسردگی، عدم پاسخ به درمان و طول مدت بیماری ارتباط دارد. بااینحال، برخی از افراد نسبتبه توسعهی بیماریهای روانی نظیر افسردگی پس از تروما استعداد بیشتری دارند و ژنهای مختلفی پیشنهاد شده است که این حساسیت را کنترل میکنند.

نقش عوامل ژنتیکی در بروز افسردگی
همچون بسیاری از دیگر اختلالات روانپزشکی، اختلال افسردگی عمده نیز تحتتأثیر تغییرات ژنتیکی انفرادی بیشماری قرار میگیرد. در یک مطالعهی همبستگی در سطح ژنوم، ۴۴ واریانت ژنومی شناسایی شد که با خطر ابتلا به افسردگی مرتبط بودند. این مطالعه با یک مطالعه در سال ۲۰۱۹ دنبال شد که در آن ۱۰۲ واریانت ژنی مرتبط با افسردگی شناسایی شد. دانشمندان با استفاده از این اطلاعات، اثرات برآورد شده از تمام ژنوم را با هم ترکیب کرده و یک امتیار انفرادی را بهمنظور برآورد استعداد ژنتیکی یک فرد در ابتلا به افسردگی محاسبه میکنند. البته این امتیار تنها بخش کمی از تفاوتهای انفرادی در خطر ابتلا به افسردگی را توضیح میدهد.
در برخی از مطالعات نشان داده شده است که ژن 5-HTTLPR یا الل کوتاه پروموتور ژن انتقالدهنده سروتونین با افزایش خطر ابتلا به افسردگی مرتبط است. هرچند برخی از مطالعات نیز تأثیر آن را تأیید نکردهاند. ژنهای دیگری که در اثرات متقابل بین ژن و محیط نقش دارند، شامل CRHR1، FKBP5 و BDNF میشوند، که دو مورد اول با واکنش استرس محور هیپوتالاموس-هیپوفیز-آدرنال (HPA) ارتباط داشته و مورد آخر در نوروژنز نقش دارد.
ارتباط مشکلات سلامتی و افسردگی
افسردگی ممکن است بهدنبال یک بیماری مزمن یا لاعلاج مانند HIV و ایدز یا آسم اتفاق افتد و که در این حالت به آن افسردگی ثانویه میگویند. البته این امر مشخص نیست که آیا بیماری پشت صحنه ازطریق تأثیر روی کیفیت زندگی یا ازطریق علل مشترک (مانند تخریب عقدههای قاعدهای در بیماری پارکینسون یا اختلال در سیستم ایمنی در بیماری آسم) موجب القای افسردگی میشود.
افسردگی همچنین ممکن است درمانزاد یعنی نتیجهای از درمانهای پزشکی دیگر مانند افسردگی ناشی از داروهای خاص باشد. داروهایی که میتوانند در بروز افسردگی نقش داشته باشند، عبارتاند از اینترفرونها، بتابلوکرها، ایزوترتینوین، داروهای ضدبارداری، داروهای بیماری قلبی، داروهای ضدتشنج، داروهای ضدمیگرن، داروهای ضد روانپریشی و عوامل هورمونی نظیر آگونیست هورمون آزادکنندهی گنادوتروپین.
افسردگی که درنتیجه بارداری اتفاق میافتد، افسردگی پس از زایمان نامیده میشود و تصور میشود پیامدی از تغییرات هورمونی مرتبط با بارداری باشد. اختلال عاطفی فصلی نوعی از افسردگی است که با تغییرات فصلی در نور خورشید ارتباط دارد و ظاهر پیامدی از کاهش نور خورشید باشد.
پاتوفیزیولوژی افسردگی
پاتوفیزیولوژی افسردگی هنوز بهخوبی شناخته نشده است اما تئوریهای فعلی حول سیستمهای مونوآمینرژیک، ریتمهای شبانهروزی، اختلال ایمونولوژیکی، اختلال در محور هیپوتالاموس- هیپوفیز- آدرنال و ناهنجاریهای ساختاری و عملکردی مدارهای عاطفی میگردند.
تئوری مونوآمین که نتیجهی تأثیر داروهای مونوآمینرژیک در درمان افسردگی است، تا همین اواخر تئوری غالب بود. طبق این تئوری علت اصلی افسردگی، فعالیت ناکافی نوروترانسمیترهای مونوآمین است. شواهد حمایتکننده از تئوری مونوآمین از حوزههای مختلفی میآید. نخست، کاهش شدید تریپتوفان، پیشساز ضروری سروتونین (یک مونوآمین) میتواند موجب تشدید افسردگی در افراد افسرده یا خانوادهی بیماران افسرده شود. این امر نشان میدهد که کاهش انتقال عصبی سروتونرژیک در افسردگی اهمیت دارد. دوم، همبستگی بین خطر افسردگی و پلیمورفیسم موجود در ژن 5-HTTLPR که کدکنندهی گیرندههای سروتونین است نیز نشاندهندهی وجود یک ارتباط است. درنهایت، کاهش اندازهی لوکوس سیرولئوس، کاهش فعالیت تیروزین هیدروکسیلاز، افزایش تراکم گیرندههای آلفا –2 آدرنرژیک و شواهدی از مدلهای موش نشان میدهند که در افسردگی، انتقال عصبی آدرنرژیک کاهش مییابد.
اگرچه این تئوری با این واقعیت که کاهش سروتونین در افراد سالم موجب بروز افسردگی نمیشود، سازگاری ندارد. علاوهبر این، ضدافسردگیها سریعا سطوح مونوآمینها را افزایش میدهند ولی برای مشاهدهی تأثیر آنها به هفتهها زمان نیاز است، درکنار اینکه ضدافسردگیهای غیرمعمولی وجود دارند که میتوانند بدون هدف قرار دادن این مسیر روی درمان افسردگی تأثیر داشته باشند.
در افسردگی، ناهنجاریهای سیستم ایمنی شامل افزایش سطوح سیتوکینهای درگیر در تولید رفتار بیمارگونه نیز دیده میشود. اثربخشی داروهای غیراستروئیدی ضدالتهابی (NSAIDs) و بازدارندههای سیتوکین در درمان افسردگی و نرمالسازی سطوح سیتوکین پس از درمان موفقیتآمیز، پیشنهادکنندهی نقش ناهنجاریهای سیستم ایمنی در بروز افسردگی است.
باتوجهبه ارتباط بین CRHR1 و افسردگی و نتایج مثبت آزمون فرونشانی دگزامتازون (DST) در بیماران افسرده، نقش ناهنجاریهای محور HPA نیز در افسردگی پیشنهاد شده است. در بعضی از بیماران دچار افسردگی بهعلت اختلال در محور HPA میزان ترشح هورمون کورتیزول افزایش مییابد. مصرف دگزامتازون که یک گلوکوکورتیکوئید مصنوعی است، موجب فرونشانی و کاهش مقدار کورتیزول سرم میشود بنابراین منطقی بهنظر میرسد که در بیماران دچار افسردگی اگر مقدار کورتیزول افزایش یافته باشد، دگزامتازون قادر به کاهش آن به اندازهی معمول نباشد و چیزی که آزمون DST مشخص میکند، نیز همین موضوع است. البته این ناهنجاری بهعنوان یک ابزار تشخیصی کافی نیست زیرا حساسیت این آزمون تنها ۴۴ درصد است.
براساس یافتههای مرتبط با تصویربرداری از مغز نیز تئوریهایی پیشنهاد شده است. یک مدل پیشنهادی مدل لیمبیک قشری است که در آن به بیشفعالی مناطق پارالیمبیک شکمی و کمفعالی مناطق تنظیمی پیشانی در پردازش عاطفی اشاره میشود. مدل دیگر، مدل کورتیکو-استریاتال است که نشان میدهد ناهنجاریهای قشر پیشپیشانی در تنظیم ساختارهای مخطط و تحت قشری منجر به افسردگی میشود. دیگر مدل پیشنهادی این است که بیشفعالی ساختارهای برجسته مغز در شناسایی محرکهای منفی و کمفعالی ساختارهای تنظیمی قشری منجر به سوگیری عاطفی و افسردگی میشود.

تشخیص افسردگی
ارزیابی تشخیصی ممکن است بهوسیلهی یک پزشک عمومی آموزش دیده، روانشناس یا روانپزشک انجام شود که شرایط فعلی، تاریخچه زندگی، علائم موجود و سابقهی خانوادگی فرد را مورد توجه قرار میدهد. هدف اصلی بالینی، فرموله کردن عوامل بیولوژیکی، روانی و اجتماعی است که ممکن است روی خلقوخوی فرد تأثیرگذار باشند. فرد ارزیاب همچنین عوامل تاثیرگذاری مانند مصرف الکل و مواد مخدر را مورد توجه قرار میدهد. این ارزیابی همچنین شامل یک بررسی از وضعیت روانی فرد، خلقوخوی فعلی و محتوای فکری او مخصوصا ازنظر وجود مضامین مرتبط با ناامیدی یا بدبینی، آسیب به خود یا خودکشی و نبود افکار و برنامههای مثبت نیز میشود.
خدمات تخصصی سلامت روان در مناطق روستایی کمیاب است و بنابراین تشخیص و مدیریت این مشکل بهطور عمده بر عهدهی پزشکان مراقبتهای اولیه است. این مسئله در کشورهای در حال توسعه بیشتر به چشم میخورد. پزشکان مراقبتهای اولیه و دیگر پزشکان غیرروانپزشک درمقایسهبا روانپزشکان دشواریهای بیشتری ازنظر عدم تشخیص و درمان افسردگی دارند. علت این امر، علائم جسمی مرتبط با افسردگی و نیز موانع مختلفی است که در رابطه با خود بیمار و سیستم درمانی وجود دارد. نتایج یک مطالعهی مروری نشان میدهد که پزشکان غیرروانپزشک حدود دو سوم از موارد افسردگی را تشخیص نمیدهند هرچند این وضعیت طبق نتایج مطالعات اخیر تا حدودی بهبود یافته است.
معاینهی سلامت روان ممکن است شامل استفاده از یک مقیاس درجهبندی نظیر مقیاس درجهبندی همیلتون برای افسردگی، پرسشنامه افسردگی بک یا پرسشنامه رفتارهای خودکشی -تجدیدنظر شده باشد.
امتیاز بر مبنای یک مقیاس بهتنهایی برای تشخیص افسردگی کافی نیست اما معیاری از شدت علائم فراهم میکند. بر این اساس، فردی که امتیاز او به بالاتر از یک حد آستانه میرسد، باید برای تشخیص نهایی افسردگی مورد بررسی بیشتر قرار گیرد. برای این هدف مقیاسهای مختلفی استفاده میشوند.
قبل از تشخیص اختلال افسردگی عمده، پزشک یک معاینهی پزشکی و بررسیهای انتخابی انجام میدهد تا احتمال وجود دیگر علل را حذف کند. این آزمایشها شامل آزمایشهای خون برای اندازهگیری هورمون محرک تیروئید و تیروکسین برای حذف احتمال هیپوتیروئیدی؛ سنجش الکترولیتهای پایه و کلسیم خون برای رد احتمال وجود اختلال متابولیکی و آزمایشهای خونی برای رد احتمال عفونت سیستماتیک یا بیماریهای مزمن است.
احتمال واکنشهای عاطفی نامطلوب دربرابر داروهای خاص یا سوء استفاده از مصرف الکل نیز اغلب مورد بررسی قرار میگیرد. سطوح تستوسترون نیز ممکن است برای تشخیص هیپوگنادیسم که یکی از علل افسردگی در مردان است، اندازهگیری میشود. سطوح ویتامین D نیز ممکن است اندازهگیری شود زیرا کاهش سطح این ویتامین با افزایش خطر ابتلا به افسردگی همراه بوده است.
شکایات شناختی ذهنی در افراد افسردهی سالخورده دیده میشود ولی آنها همچنین میتوانند نشانهای از آغاز بیماری دیگری مانند آلزایمر باشند. آزمونهای شناختی و تصویربرداری از مغز میتواند به تمایز بین افسردگی و زوال عقل کمک کند.
انجام یک سیتیاسکن مغز نیز میتواند احتمال آسیب مغز را در افرادی که دارای علائم روانپریشی بوده، علائم آنها بهطور سریع بروز کرده یا دارای برخی علائم غیرعادی هستند، بررسی کند.
هیچگونه آزمایش بیولوژیکی برای تأیید افسردگی وجود ندارد. با هدف توسعهی یک روش عینی برای تشخیص افسردگی، نشانگرهای زیستی مختلفی مورد بررسی قرار گرفتهاند. ازجملهی این نشانگرها، فاکتور نورونزایی مشتقشده از مغز و چندین تکنیک fMRI است.

معیار DSM و ICD
رایجترین معیار مورد استفاده برای تشخیص اختلالات افسردگی در کتاب راهنمای تشخیصی و آماری اختلالات روانی از انجمن روانپزشکی آمریکا و طبقهبندی بینالمللی آماری بیماریها (ICD) از سازمان جهانی بهداشت ذکر شده است که در آن از اصطلاح «اپیزود افسردگی» برای یک اپیزود و اختلال افسردگی عودکننده برای اپیزودهای مکرر استفاده میشود. سیستم دوم، بهطور معمول در کشورهای اروپایی مورد استفاده قرار میگیرد، در حالیکه سیستم طبقهبندی اول، در آمریکا و بسیاری از کشورهای غیراروپایی مورد استفاده قرار میگیرد.
در ICD-10، سه نشانهی افسردگی معمولی تعریف میشود (خلقوخوی افسرده، آنهدونیا و کاهش انرژی)، وجود دو مورد از این سه نشانه برای تشخیص اختلال افسردگی ضروری است. براساس DSM-5، دو نشانهی اصلی در افسردگی وجود دارد: کاهش خلقوخو و از دست دادن علاقه و لذت بردن از فعالیتها. این علائم بههمراه چند نشانهی ذکر شده دیگر باید بهطور مکرر طی دو هفته وجود داشته باشد بهطوری که عملکرد فرد را مختل کند. اختلال افسردگی عمده در DSM-5 بهعنوان یک اختلال خلقوخو طبقهبندی میشود. تشخیص وابستهبه وجود یک یا چند اپیزود افسردگی عمدهی عودکننده است. از توصیفکنندههایی برای طبقهبندی خود ایپزود و نیز دورهی اختلال استفاده میشود.
اختلال افسردگی نامشخص درصورتی تشخیص داده میشود که بروز اپیزود افسردگی با معیار اپیزود افسردگی عمده جور در نمیآید. در سیستم ICD-10 از اصطلاح اختلال افسردگی عمده استفاده نمیشود اما از معیارهای کاملا مشابهی برای تشخیص یک اپیزود افسردگی (خفیف، متوسط یا شدید) استفاده میشود؛ اصطلاح عودکننده نیز درصورتیکه چندین اپیزود بهطور مکرر و بدون بروز شیدایی در فواصل بین اپیزودهای افسردگی اتفاق افتد، به تشخیص اضافه میشود.

اپیزود افسردگی عمده
یک اپیزود افسردگی عمده براساس حضور خلقوخوی شدیدا افسرده که حداقل دو هفته ادامه دارد، تعریف میشود. اپیزودها ممکن است جداگانه یا عودکننده باشند و بهصورت خفیف، متوسط یا شدید باشند. یک اپیزود با ویژگیهای روانپریشی (افسردگی سایکوتیک) بهطور خودکار بهعنوان شدید درجهبندی میشود. اگر بیمار دارای اپیزودی از شیدایی باشد، تشخیص این حالت اختلال دوقطبی خواهد بود. افسردگی بدون شیدایی گاهی با عنوان تکقطبی تعریف میشود زیرا خلقوخو روی یک وضعیت عاطفی یا «قطب» باقی میماند.
در سیستم طبقهبندی DSM-IV-TR مواردی که ناشی از عزاداری است درنظر گرفته نمیشود. بااینحال اگر این وضعیت خلقوخو تداوم پیدا کند، ممکن است عزاداری طبیعی بهسمت اپیزود افسردگی پیش برود و ویژگیهای مشخصه یک ایپزود افسردگی عمده توسعه پیدا کند. در DSM-5 عزادارای یک معیار رد نیست و اکنون تشخیص بین واکنشهای طبیعی نسبتبه مرگ و افسردگی برعهدهی پزشکان است.
البته گاهی نیز این معیارها مورد انتقاد قرار گرفتهاند زیرا توجهی به جنبههای دیگر زندگی که افسردگی در آنها میتواند اتفاق بیفتد، ندارند. علاوهبر این، حمایت تجربی ناچیزی از معیار آستانهی DSM-IV وجود دارد.
موارد رد افسردگی شامل طیفی از تشخیصهای مرتبط میشوند ازجمله کجخلقی که شامل یک اختلال خلقی مزمن خفیفتر است، اختلال افسردگی عود کننده گذرا که متشکل از اپیزودهای افسردگی کوتاهتر است، اختلال افسردگی جزئی که در آن تنها تعدادی از علائم افسردگی عمده وجود دارند و اختلال سازگاری همراهبا خلقوخوی افسرده که علامت آن خلقوخوی پایین ناشی از یک واکنش روانشناختی دربرابر یک رویداد یا عامل استرسزای قابل شناسایی است.
سه اختلال افسردگی جدید به DSM-5 اضافه شده است: اختلال نامنظمی خلقی اخلالگرانه که براساس تحریکپذیری قابلتوجه زمان کودکی و کجخلقی مشخص میشود، اختلال ناخوشی پیش از قاعدگی که موجب اضطراب، افسردگی یا تحریکپذیری دورهای در یک یا دو هفته قبل از آغاز عادت ماهیانه زنان میشود و اختلال افسردگی مداوم.

زیرمجموعههای افسردگی
علاوهبر توجه به مدت، شدت و حضور ویژگیهای روانپریشی، در سیستم طبقهبندی DSM-5، شش زیرمجموعهی دیگر از افسردگی عمده تعریف میشود که مشخصکننده (specifiers) نامیده میشوند:
۱. افسردگیمالیخولیایی که ویژگیهای آن از دست دادن احساس لذت در بیشتر یا همهی فعالیتها، ناتوانی در واکنش نسبتبه محرکهای لذتبخش، خلقوخوی افسردهای که قویتر از اندوه از دست دادن است، بدتر شدن علائم در ساعات صبح، بیداری صبحگاهی، کندی افکار و حرکات، کاهش بیش از حد وزن یا احساس گناه بیش از اندازه است.
۲. افسردگی غیرمعمول (آتیپیکال) دارای ویژگیهای واکنشپذیری خلقی (آنهدونیای متناقض) و مثبتگرایی، افزایش قابلتوجه وزن یا افزایش اشتها، خواب اضافی یا بیخوابی، حس سنگینی در اندامها (فلج سربی) و اختلال قابلتوجه اجتماعی درنتیجهی پیامدی از حساسیت بیش از حد نسبتبه عدم پذیرش میان فردی است.
۳. افسردگی کاتاتونی یک فرم کمیاب و شدید از افسردگی عمده است که شامل اختلال در رفتارهای حرکتی و دیگر علائم است. در این جا فرد ساکت و تقریبا گیج است و بهصورت بیحرکت مانده یا حرکات بدون هدف و عجیبی از خود نشان میدهد. علائم کاتاتونی در اسکیزوفرنی یا در اپیزودهای شیدایی و نیز در اثر سندرم نورولپتیک بدخیم نیز ممکن است دیده شود.
۴. افسردگی همراهبا پریشانی اضطراب بهعنوان ابزاری برای تأکید بر وقوع مشترک بین افسردگی یا شیدایی و اضطراب و نیز خطر خودکشی افراد افسردهی دچار اضطراب به DSM-V افزوده شد. چنین تعریفی میتواند به پیشآگهی افرادی که دچار افسردگی یا اختلال دوقطبی هستند، نیز کمک کند.
۵. افسردگی مرتبط با زایمان به افسردگی شدید، پایدار و گاهی ناتوانکنندهای اشاره دارد که برخی زنان آن را پس از تولد فرزند یا در حین بارداری تجربه میکنند. در DSM-IV-TR از اصطلاح افسردگی پس از زایمان استفاده میشد اما از آنجایی که موارد افسردگی در دوران بارداری را شامل نمیشد، تغییر داده شد (Depression with peri-partum onset). شیوع افسردگی مرتبط با زایمان در مادرانی که نخستین بارداری خود را تجربه میکنند، حدود ۱۰ تا ۱۵ درصد است. افسردگی پس از زایمان میتواند تا سه ماه طول بکشد. که بسیاری از پژوهشگران بر این باورند که این افسردگی متخص زنان نبوده و در مردان نیز پس از تولد فرزندشان میتواند بروز کند.
۶. اختلال عاطفی فصلی، نوعی از افسردگی است که در آن اپیزودهای افسردگی در فصل پاییز یا زمستان ظهور کرده و طی فصل بهار از بین میروند. تشخیص در صورتی انجام میشود که طی دو سال یا بیشتر حداقل دو ایپزود در ماههای سرد اتفاق افتاده باشد و اپیزودی در دوران دیگر رخ نداده باشد
تشخیص افتراقی
برای تأیید اختلال افسردگی عمده بهعنوان محتملترین تشخیص، لازم است که دیگر تشخیصهای ممکن نظیرکجخلقی، اختلال سازگاری با خلقوخوی افسرده یا اختلال دوقطبی درنظر گرفته شود. کجخلقی یک اختلال خلقی ملایمتر و مزمن است که در آن فرد یک خلقوخوی پایین را بهصورت روزانه طی دورهی حداقل دو سال گزارش میکند. علائم این وضعیت بهشدت علائم افسردگی عمده نیست اگرچه افرادی که دچار کجخلقی هستند دربرابر اپیزودهای ثانویهی افسردگی عمده (که گاهی با عنوان افسردگی مضاعف نامیده میشود) آسیبپذیر هستند.
اختلال سازگاری با خلقوخوی افسرده یک اختلال خلقی است که بهصورت پاسخ روانشناختی به یک رویداد یا عامل استرسزای قابل شناسایی ظاهر میشود و در آن علائم عاطفی یا رفتاری حاصل قابلتوجه هستند اما با معیارهای اپیزود افسردگی عمده منطبق نیستند.
اختلال دوقطبی که با عنوان اختلال افسردگی-شیدایی نیز شناخته میشود، وضعیتی است که در آن حالتهای افسردگی و شیدایی بهصورت متناوب خود را نشان میدهند. اگرچه درحالحاضر افسردگی بهعنوان یک اختلال جداگانه طبقهبندی میشود، بحث زیادی در این مورد وجود دارد، زیرا افرادی که مبتلا به افسردگی عمده تشخیص داده میشوند، اغلب تاحدودی علائم شیدایی خفیف را نیز نشان میدهند که نشاندهندهی وجود پیوستگی بین این دو اختلال است.
اختلالهای دیگری نیز وجود دارند که قبل از تشخیص اختلال افسردگی عمده باید احتمال وجود آنها بررسی شود اینها شامل سندرم خستگی مزمن، افسردگی ناشی از بیماری جسمی، داروها و سوء استفاده از مواد هستند. افسردگی ناشی از بیماری جسمی با عنوان اختلال خلقوخوی ناشی از یک وضعیت پزشکی عمومی تشخیص داده میشود. این وضعیت براساس تاریخچه، نتایج آزمایشگاهی یا معاینه جسمی تشخیص داده میشود. وقتی افسردگی در اثر یک دارو، سوء مصرف دارو یا مواجهه با یک سم ایجاد شود، بهعنوان یک اختلال خلقی خاص تشخیص داده میشود (قبلا در DSM-IV-TR به آن اختلال خلقی ناشی از مواد گفته میشد).

درمان های افسردگی
سه روش درمانی رایج برای افسردگی عبارتاند از رواندرمانی، دارودرمانی و درمان به کمک شوک الکتریکی. رواندرمانی درمان ارجح افراد کمتر از ۱۸ سال است. در توصیههای سال ۲۰۰۴ مؤسسه ملی بهداشت و تعالی بالینی ذکر شده است که نباید برای درمان افسردگی خفیف در مراحل اولیه از داروهای ضدافسردگی استفاده کرد زیرا نسبت خطر به مزیت در آن ضعیف است. در این دستورالعملها ذکر میشود که درمان با ضدافسردگیها برای کاهش خطر عود باید برای حداقل ۶ ماه ادامه پیدا کند و اینکه مهارکنندههای بازجذب سروتونین (SSRIs) نسبتبه ضدافسردگیهای سهحلقهای (TCAs) بهتر تحمل میشوند.
براساس دستورالعملهای درمانی انجمن روانپزشکی آمریکا، درمان آغازین باید بهصورت انفرادی و براساس عواملی نظیر شدت علائم، اختلالات همزمان، تجارب درمانی گذشته و ترجیح بیمار طراحی شود. گزینهها ممکن است شامل درمان با دارو، رواندرمانی، ورزش، الکتروشوک درمانی (ECT)، تحریک مغناطیسی مغز (TMS) یا نوردرمانی باشند.
شواهدی وجود دارد که نشان میدهد مراقبتهای همکارانهی گروهی از متخصصان مراقبتهای بهداشتی نسبتبه مراقبتهای معمول بهوسیلهی یک فرد متخصص نتیجهی بهتری حاصل میکند. گزینههای درمانی در کشورهای درحال توسعه محدودیت بیشتری دارند، زیرا در این مناطق اغلب دسترسی به کارکنان سلامت روان، داروها و رواندرمانی دشوار است. توسعهی خدمات سلامت روان در بسیاری از کشورها بسیار ضعیف است؛ افسردگی بهعنوان پدیدهی دنیای توسعهیافته درنظر گرفته میشود با اینکه شواهدی وجود دارند که خلاف این موضوع را نشان میدهند و نیز تصور میشود که افسردگی یک بیماری تهدیدکنندهی زندگی نیست.

تغییر سبک زندگی
تمرینات فیزیکی برای مدیریت افسردگی خفیف توصیه شده است و تأثیر متوسطی بر علائم آن دارد. همچنین بهنظر میرسد که ورزش نیز روی افسردگی عمده (تک قطبی) مؤثر باشد. این رویکرد در بیشتر افراد معادل استفاده از داروها یا درمانهای روانی است. در افراد مسنتر نیز بهنظر میرسد که این روش موجب کاهش افسردگی شود. در مطالعات مشاهدهای، تأثیر ترک سیگار روی کاهش افسردگی به اندازهی داروها و حتی بیشتر از آنها بوده است. علاوهبر ورزش، خواب و رژیم غذایی نیز ممکن است در افسردگی نقش داشته باشند و مداخله در این حوزهها میتواند به بیماران افسرده کمک کند.
در یک مطالعه نشان داده شد که برخاستن از خواب شب موجب بهبود علائم افسردگی میشود و اثرات آن طی یک روز قابل مشاهده هستند. البته این اثر معمولا موقتی است و این روش علاوهبر خوابآلودگی میتواند موجب بروز عواض جانبی شیدایی نیز شود.
مشاوره
رواندرمانی میتواند بهصورت انفرادی، گروهی یا خانوادگی ارائه شود. نتایج یک مطالعهی مروری در سال ۲۰۱۵ نشان داد که ازنظر تأثیر، اثر رفتاردرمانی شناختی (CBT) به اندازهی داروهای ضدافسردگی است. در زمینهی اشکال مزمن و پیچیدهتر افسردگی، شاید ترکیبی از دارو و رواندرمانی مؤثرتر باشد. یک مرور کاکرین (بازبینیهای کاکرین) در سال ۲۰۱۴ نشان داد که مداخلات کاری در ترکیب با مداخلات بالینی میتواند به کاهش روزهای درگیری بیماری مبتلا به افسردگی کمک کند. شواهدی با کیفیت متوسط وجود دارد که نشان میدهد درمانهای روانشناختی علاوهبر درمان استاندارد داروهای ضدافسردگی برای درمان افسردگی مقاوم به درمان در کوتاهمدت روش سودمندی هستند.

رفتاردرمانی شناختی
رفتاردرمانی شناختی (CBT) درحالحاضر دارای بیشترین شواهد پژوهشی برای درمان افسردگی در کودکان و نوجوانان است و CBT و رواندرمانی بین فردی (IPT) درمانهای ارجح افسردگی نوجوانان محسوب میشوند. در افراد زیر ۱۸ سال، براساس NICE، داروها باید بههمراه یک درمان روانشناختی مانند CBT، درمان بین فردی یا درمان خانوادگی ارائه شوند. چندین نوع درمان رفتاریشناختی در افراد مبتلا به افسردگی مورد استفاده قرار گرفته است که مهمترین آنها درمان عقلانی، هیجانی و رفتاری و درمان شناختی مبتنی بر ذهنآگاهی است. برنامههای کاهش استرس مبتنی بر ذهنآگاهی ممکن است موجب کاهش علائم افسردگی شوند.
رفتاردرمانی شناختی نوع رایجی از صحبتدرمانی است که در برخی از افراد میتواند بهاندازه یا حتی بیشتر از داروهای ضدافسردگی اثربخش باشد. این روش معمولا در موارد افسردگی خفیف و متوسط اثربخش است ولی اگر درمانگر مهارت کافی را داشته باشد، میتواند از این روش در درمان افسردگی شدید نیز استفاده کند. در برخی موارد، CBT میتواند با دیگر درمانها مانند درمانهای دارویی ترکیب شود. در این روش، درمانگر به فرد بیمار کمک میکند که افکار منفی یا نادرست خود را بشناسد و آنها را با افکار سالمتر و واقعگرایانهتری جایگزین کند. برای مثال، فرد ممکن است احساس بیارزشی کرده یا اعتقاد داشته باشد که زندگی او بد بوده و دارد بدتر میشود. یا اینکه بهشدت بهخاطر ضعفها و کوتاهیهای خود در عذاب باشد. در مرحلهی اول، CBT فرد را نسبتبه داشتن این افکار آگاه میکند. سپس به او میآموزد که آن افکار را با افکار مثبت جایگزین کند. تغییر در نگرش فرد منجر به تغییر در رفتار او میشود و میتواند به کاهش علائم افسردگی کمک کند. فرد ممکن است وقتی صبح از خواب برمیخیزد، از خویش بپرسد که «برای چه باید تلاش کند؟» با CBT او یاد میگیرد که به خود بگوید که «این یک فکر سودمند نیست؛ تلاش کردن پاداشهای زیادی دارد. من تلاش خویش را با بیرون آمدن از رختخواب آغاز میکنم.» البته برای رسیدن به مرحلهای که فرد احساس خوبی داشته باشد، نیاز به هفتهها و گاهی حتی ماهها شرکت در این جلسات است.
CBT تأییدشدهترین روش صحبتدرمانی است. این روش گاهی در درمان برخی از انواع افسردگی بهاندازهی داروهای ضدافسردگی اثربخش است. برخی از پژوهشها نشان میدهند که احتمال عود افسردگی در افرادی که تحت روش CBT درمان میشوند، نسبتبه آنهایی که تنها از داروها استفاده میکنند، پنجاه درصد است.
داروها در درمان افسردگی بهخوبی عمل میکنند اما اگر فرد CBT را نیز دریافت کند، درمان او ممکن است بیشتر اثربخش بوده و مزایای آن برای مدت زمان بیشتری تداوم داشته باشد. بیشتر افرادی که بهخاطر افسردگی یا اضطراب تحت درمان CBT قرار میگیرند، استفاده از مهارتهایی را که آموختهاند تا یک سال بعد همچنان ادامه میدهند.
اگر فردی برای درمان افسردگی در حال مصرف دارو باشد حتی اگر در حال کار با یک درمانگر CBT باشد، نباید هرگز بدون مشورت با پزشک تجویزکنندهی دارو، داروی خود را قطع کند. اگر کسی بهطور ناگهانی مصرف داروهای خود را قطع کند، این امر میتواند موجب افسردگی شدید و بروز دیگر مشکلات شود.
رواندرمانی بین فردی برای درمان افسردگی
درمان بین فردی (IPT) نوعی روش درمانی برای بیماران مبتلا به افسردگی است که روی نقشهای اجتماعی گذشته و حال و تعاملات بین فردی تمرکز دارد. در جریان درمان، درمانگر بهطور کلی روی یک یا دو حوزه در زندگی بیمار که بهنظر میرسد منشا مشکلات او باشند، تمرکز میکند. برخی از این حوزهها عبارتاند از درگیری با دوستان، خانواده و همکاران، اندوه از دست دادن و تغییراتی نظیر طلاق و بازنشستگی. IPT تلاش نمیکند به حوزهی درگیریهای درونی حاصل از تجارب گذشته وارد شود بلکه تلاش میکند که به بیمار در یافتن راههای بهتری برای برخورد با مشکلات کمک کند.
دو نوع از IPT وجود دارد. اولین نوع در درمان کوتاهمدت اپیزودهای افسردگی استفاده میشود. معمولا بیمار و درمانگر بهمدت ۲ تا ۴ ماه بهصورت هفتگی همدیگر را ملاقات میکنند و وقتی علائم فروکش کند، درمان به پایان میرسد. نوع دوم، درمان نگهدارنده (IPT-M) است که درمانی بلندمدت با هدف پیشگیری یا کاهش تعداد اپیزودهای آیندهی افسردگی انجام میشود. IPT-M ممکن است شامل جلسات ماهیانه طی یک دورهی دو تا سه ساله باشد.
در درمان بین فردی چهار حوزهی اساسی مشکلات مد نظر قرار میگیرد. درمانگر به بیمار کمک میکند که مشخص کند که کدام حوزه بیش از همه مسئول افسردگی او است و سپس درمان درجهت کمک به بیمار برای برخورد با مشکل موجود در آن حوزه هدایت میشود. چهار حوزهی اصلی مشکلات که در درمان بین فردی به رسمیت شناخته میشود، عبارتاند از:
اندوه حل نشده: در عزاداری طبیعی فرد معمولا طی چند ماه به حالت طبیعی خود باز میگردد. اندوه حل نشده اندوهی است که به تعویق افتاده است و تا مدت زمان طولانی پس از آن اتفاق ادامه دارد یا یک اندوه تحریف شده است که در آن فرد ممکن است عواطفی را احساس نکند اما بهجای آن علائم دیگری را تجربه کند.
درگیریهای نقشی: درگیریهای نقشی زمانی اتفاق میافتد که بیمار و افراد مهم زندگی او انتظارت متفاوتی درمورد روابط خود دارند.
تغییر نقش: وقتی نقش یک فرد در زندگی دچار تغییر میشود، او ممکن است نداند که چگونه با این وضعیت کنار آید و این تغییر منشا مشکلات او خواهد شد.
درگیریهای بین فردی: اگر بیمار دارای مشکلاتی در زمینهی ایجاد و حفظ روابط با کیفیت باشد، ممکن است این حوزه مورد توجه درمانگر قرار گیرد.
استفاده از روانکاوی در درمان افسردگی
روانکاوی یک مکتب فکری است که زیگموند فروید پایهگذار آن بوده است و بر حل تعارضات موجود در ذهن ناخودآگاه تأکید میکند. تکنیکهای روانکاوی بهوسیلهی برخی از پزشکان برای درمان بیماران مبتلا به افسردگی عمده مورد استفاده قرار میگیرد.
رواندرمانی پویشی یکی از زیرمجموعههای روانکاوی است که برنامهی آن از فشردگی کمی برخوردار بوده و جلسات آن یک یا دو بار در هفته برگزار میشود. رواندرمانی پویشی برای کمک به بیماران درجهت اکتشاف کامل عواطف آنها ازجمله عواطفی که آنها ممکن است از وجود آن آگاه نباشند، طراحی شده است. رواندرمانی پویشی با تبدیل اجزای ناخودآگاه زندگی به بخشی از تجربیات فعلی زندگی، به افراد کمک میکند که بدانند چگونه رفتار و خلقوخوی آنها تحتتأثیر مسائل حل نشده و احساسات ناخودآگاه قرار میگیرد.
رواندرمانی پویشی یکی از سه نوع رواندرمانی اصلی مورد استفاده برای درمان افسردگی است. دو مورد دیگر، CBT و IPT هستند که قبلا توضیح داده شد. آنچه موجب تمایز این روشها میشود، ماهیت تمرکز آنها است. روشهای CBT و IPT روی درک و اصلاح فرایندها یا رفتارهای خاص تمرکز دارند. در CBT تمرکز روی نحوهی تفکر فرد است. افکار، نحوهی عمل فرد و چگونگی احساسات و واکنشهای او را مشخص میکنند؛ تمرکز CBT شناسایی و تغییر الگوهای نابهنجار تفکر است. در IPT تأکید روی شناسایی مسائل و مشکلات موجود در روابط بین فردی و یافتن روشهایی برای بهبود آنها است. هم CBT و هم IPT دارای محدودهی زمانی بوده و درمانهای کوتاهمدتی بهحساب میآیند. تأکید این روشها روی یادگیری الگوهای جدید و نه تجزیهوتحلیل علت وجود الگوهای نابهنجار است.
از سوی دیگر، رواندرمانی پویشی از تئوریها و شیوههای روانکاوی فروید الگو میگیرد. روانکاوی، مبتنی بر این ایده است که رفتار یک فرد تحتتأثیر ذهن ناخودآگاه و تجربیات گذشتهی او قرار میگیرد. روانکاوی شامل بررسی و اکتشاف متراکم و انتها باز احساسات بیمار است که اغلب چند جلسه در یک هفته را شامل میشود. اولین جلسات به کشف احساساتی که بیمار از آنها آگاه است و احساساتی که وی از آنها بیخبر است، اختصاص داده میشود.

جلسات رواندرمانی پویشی معمولا یک بار در هفته برگزار شده و هر جلسه نیز حدود ۵۰ دقیقه طول میکشد. بیماران معمولا روی یک صندلی مینشینند درحالیکه درمانگر را نمیبینند. برخلاف IPT و CBT که هر دو شامل جلساتی میشوند که دارای ساختار رسمی و مشخصی است، جلسات رواندرمانی پویشی اغلب انتها باز بوده و مبتنی بر ارتباط آزادانه هستند. در رواندرمانی پویشی بیمار تشویق میشود که بهصورت آزادانه درمورد آنچه برای او اتفاق افتاده است یا چیزی که در ذهن او است، صحبت کند. همانطور که بیمار این کار را انجام میدهد، الگوهای رفتاری و احساسی که از تجریبات گذشته ریشه میگیرند و نیز عواطف ناشناختهی او آشکار میشوند. سپس به آن الگوها توجه میشود بهصورتیکه بیمار از این موضوع که چگونه تجربیات گذشته و ذهن ناخودآگاه روی زندگی کنونی او تأثیر میگذارند، آگاهتر شود. رواندرمانی پویشی لزوما یک درمان کوتاهمدت و دارای محدودیت زمانی نیست. درحالیکه برخی از دورههای درمانی ممکن است پس از ۱۶ تا ۲۰ هفته به پایان برسد، دیگر موارد ممکن است برای بیش از یک سال ادامه داشته باشد.
رواندرمانی پویشی شامل اکتشاف کل محدودهی عواطف یک بیمار میشود. با کمک یک درمانگر، بیمار راههایی را برای صحبت کردن درمورد احساسات خود ازجمله احساسات متناقض، احساسات ناراحتکننده یا تهدیدآمیز و احساسات ناشناخته پیدا میکند. این اکتشاف در زمینهای رخ میدهد که فرد این واقعیت را به رسمیت بشناسد که توانایی توضیح علت مشکل، لزوما بهمعنای توانایی برخورد با آن مسئله نیست. در ادامه سعی میشود که منابع درونی مورد نیاز برای برخورد و مدیریت مؤثر آن مشکلات در فرد پرورش داده شود.
هدف رواندرمانی پویشی کمک به بیمار درجهت توسعهی منابع روانشناختی درونی و بالا رفتن ظرفیت او برای برخورد با مشکلات روانی است
علاوهبر تمرکز روی عواطف، رواندرمانی پویشی روی تشخیص و پرداختن به مکانیسمهای دفاعی یعنی واکنشها و رفتارهایی که یک بیمار برای اجتناب از افکار و احساسات ناراحتکننده از آنها استفاده میکند، تمرکز دارد. بهعنوان مثال یک فرد ممکن است سعی کند خاطرات تجارب ناخوشایند خود را سرکوب کند یا عادت داشته باشد که وقتی سخن از موضوعات خاصی به میان میآید، موضوع صحبت را عوض کند. واکنشهای دیگر میتواند شامل دیر آمدن یا حاضر نشدن در جلساتی که به موضوعات بسیار ناخوشایند رسیده یا تمرکز روی جزئیات خارجی بهجای پرداختن به نقش خود فرد در یک مسئله باشد. همانطور که جلسات ادامه پیدا میکند، الگوهای تکراری تفکر، عواطف و رفتار بیمار ظهور خواهد کرد. این الگوها اغلب ظریف بوده و خود بیمار قادر به شناسایی آنها نیست.
درمانگر به بیمار کمک میکند که این الگوها را بشناسد و سعی کند اهمیت آنها و نحوهی تأثیر آنها را روی خلقوخو و واکنشهای خود درک کند. اغلب، بحث درمورد الگوها منجر به بررسی تجارب گذشتهای میشود که تأثیر آنها در زمان حال نیز جاری است. همچنین در رواندرمانی پویشی تاکیدی روی روابط و مخصوصا رابطهی بین درمانگر و بیمار وجود دارد. مشاهدهی اینکه چگونه بیمار در آن رابطه واکنش نشان میدهد، به درمانگر بینشی از نحوهی واکنش و تعاملات او در روابط با دیگران میدهد.
اغلب مشکلات روانشناختی، ریشه در مشکلات فرد در ارتباط با دیگران و اختلال حاصل در برآورده شدن نیازهای عاطفی او دارد. یکی از اهداف رواندرمانی پویشی، شناسایی این مشکلات و یافتن راههایی برای حل آنها یا برخورد بهتر با آنها است. در درمان روان پویشی بُعد خیالی زندگی فرد شامل مفاهیم روانی احتمالی پشتصحنهی خیال یا محتوای عاطفی خوابها نیز مورد بررسی قرار میگیرد. از آنجایی که بیمار تشویق میشود بهصورت آزادانه سخن بگوید، او قادر خواهد بود که هرچه در ذهن خود دارد را کشف کند.
اهداف اصلی درمان روان پویشی، دستیابی فرد به دانش بیشتر درمورد درگیریهای ناخودآگاه او و خودآگاهی از عواطف و انگیزههای او است. تصور میشود مکانیسمی که منجر به تسکین علائم میشود، همین بینش است. علاوهبر این، هدف رواندرمانی پویشی کمک به بیمار درجهت توسعهی منابع روانشناختی درونی و بالا رفتن ظرفیت او برای برخورد با مشکلات روانی است که باعث درد و رنج عاطفی او میشود. فرد این کار را طی رویارویی با مسائلی که بهصورت ناخودآگاه سرکوب شده ولی روی زندگی او تأثیر میگذارند یا یادگیری روشهای سالمتر برای برخورد با آنها انجام میدهد.
تا همین اواخر تصور میشد که شواهدی در حمایت از اثربخشی رواندرمانی پویشی بهعنوان درمانی برای افسردگی وجود ندارد. بخشی از علت، آن بود که در پژوهشهای تجربی، روی شرکتکنندگان رواندرمانی پویشی مانند شرکتکنندگان درمانهایی مانند CBT و IPT تمرکز نمیشد. اما طی چند دههی گذشته این وضعیت تغییر کرد و مطالعاتی ظاهر شدند.
در اوایل سال ۲۰۱۰، در گزارشی که در مجلهی American Psychologist منتشر شد، دادههای حاصل از مطالعات موجود درمورد رواندرمانی پویشی و افسردگی مورد بررسی قرار گرفته بود. نویسندگان به این نتیجه رسیده بودند که نهتنها رواندرمانی پویشی حداقل به اندازه دیگر درمانهای مبتنی بر شواهد، مؤثر بوده بلکه همچنین مزایای این روش درمان بهنظر میرسد که ماندگارتر باشد.

داروهای ضد افسردگی
مطالعاتی که میزان اثربخشی داروهای ضدافسردگی را در درمان افراد مبتلا به افسردگی حاد، متوسط و خفیف مورد بررسی قرار دادهاند، نتایج ضد و نقیضی حاصل کردهاند. شواهد قویتر، از سودمندی ضدافسردگیها در درمان افسردگی شدید یا مزمن حمایت میکند. در یک مطالعهی مروری این نتیجه بهدست آمد که داروهای SSRI مانند اسسیتالوپرام، پاروکستین و سرترالین نسبتبه دارونما اثربخشی بیشتری روی کاهش نمرهی افسردگی در افسردگی عمده شدید و متوسط دارند و شواهدی هم وجود دارد که نشان میدهد چنین اثراتی در افسردگی خفیف نیز به چشم میخورند.
مرور سیستماتیک کاکرین از آزمایشهای بالینی داروی ضدافسردگی سهحلقهای آمیتریپتیلین نشان میدهد که اثربخشی این دارو نسبتبه دارونما بیشتر است. در سال ۲۰۱۴ سازمان غذا و دارو یک مطالعهی مروری سیستماتیک از تمام آزمایشهای انجام شده در مورد ضدافسردگیها که بین ۱۹۸۵ تا ۲۰۱۱ به سازمان ارائه شده بود، انجام داد. نویسندگان به این نتیجه رسیدند که درمان نگهدارنده درمقایسه با دارونما موجب کاهش خطر بازگشت بیماری تا ۵۲ درصد میشود.
برای یافتن موثرترین داروی ضدافسردگی با حداقل عوارض جانبی، مقدار دارو باید تنظیم شود و در صورت لزوم از ترکیبی از گروههای مختلف ضدافسردگیها استفاده شود. نرخ پاسخ به نخستین ضدافسردگی مورد استفاده ۵۰ تا ۷۵ درصد است و برای مشاهدهی تأثیر دارو حداقل به ۶ تا ۸ هفته زمان نیاز است.
برای حداقل کردن احتمال عود، درمانهای دارویی ضدافسردگی معمولا ۴ تا ۶ ماه پس از بهبودی ادامه پیدا میکند و حتی گاهی توصیه میشود که مصرف آنها تا یک سال هم ادامه پیدا کند. افراد مبتلا به افسردگی مزمن ممکن است نیاز داشته باشند که برای اجتناب از عود بیماری بهصورت نامحدود دارو مصرف کنند. SSRIها بهخاطر اثرات جانبی نسبتا خفیف و اینکه مقادیر بالای آنها نسبتبه دیگر ضدافسردگیها سمیت کمتری دارد، معمولا اولین داروهایی هستند که تجویز میشوند.
افرادی که داروهای SSRI روی آنها تأثیری ندارد، میتوانند از داروی ضد افسردگی دیگری استفاده کنند و این موجب بهبود در حدود ۵۰ درصد موارد میشود. گزینهی دیگر، استفاده از داروی ضدافسردگی غیرمعمول بوپروپیون است. داروی ونلافاکسین نیز یک داروی ضدافسردگی با مکانیسم عمل متفاوتی است که ممکن است نسبتبه SSRI مؤثرتر باشد. اما ونلافاکسین بهخاطر خطرات احتمالی و نتایج نامطلوب آن روی کودکان، در برخی از کشورها مانند انگلستان بهعنوان یک داروی خط اول توصیه نمیشود.
برخی از پژوهشها استفاده از داروی ضدافسردگی فلوکستین را در کودکان توصیه کردهاند. بااینحال، استفاده از دارو برای کودکان دچار بیماری خفیف توصیه نمیشود.
داروهای ضدافسردگی میتوانند موجب کاهش سطح سدیم خون شوند، البته این مسئله بیشتر درمورد SSRIها گزارش شده است. SSRIها میتوانند موجب بیخوابی یا بدتر شدن وضعیت بیخوابی موجود شوند، در چنین مواردی از ضدافسردگی غیرمعمول آرامبخش میرتازاپین میتوان کرد.
مهارکنندههای مونوآمین اکسیداز غیرقابل بازگشت، یک گروه قدیمیتر از ضدافسردگیها هستند که بهخاطر اثرات متقابل بالقوهی آنها با رژیم غذایی و داروها چندان مورد توجه نیستند.
خطر پیدایش افکار و رفتار خودکشی در کودکان، نوجوانان و احتمالا جوانان بین ۱۸ تا ۲۴ سالی که با SSRIها تحت درمان قرار میگیرند، افزایش مییابد. در افراد بالغ، مشخص نیست که آیا این گروه از داروها روی خطر خودکشی تأثیرگذار هستند یا خیر. به خاطر افزایش خطر خودکشی در بیماران جوان تر از ۲۴ سال، در سال ۲۰۰۷ در کشور آمریکا یک هشدار جعبهی سیاه روی SSRIها و دیگر داروهای ضدافسردگی قرار گرفت. چنین هشدارهای احتیاطی بهوسیلهی وزارت بهداشت ژاپن نیز درنظر گرفته شد.
ضدافسردگیهای سهحلقهای و چهار حلقهای
ضدافسردگیهای سهحلقهای و چهار حلقهای از داروهای ضدافسردگی هستند که روی مواد شیمیایی مغز تأثیر میگذارند. این ضدافسردگیها که ضدافسردگیهای حلقهای (حلقوی) نیز نامیده میشوند، از نخستین داروهایی بودند که برای درمان افسردگی توسعه داده شدند. آنها مؤثر هستند اما بهطور کلی با ضدافسردگیهایی که موجب عوارض جانبی کمتری میشوند، جایگزین شدهاند.
بااینحال، ضدافسردگیهای حلقهای ممکن است گزینهی خوبی برای برخی از افراد باشند. در موارد خاص، آنها وقتی که دیگر درمانها بیاثر هستند، موجب درمان افسردگی میشوند. داروهای ضدافسردگی حلقهای بهصورت سهحلقهای یا چهار حلقهای طراحی شدهاند. این اعداد به تعداد حلقههای موجود در ساختار شیمیایی آنها اشاره دارد.
ضدافسردگیهای حلقهای با تأثیر روی ناقلهای عصبی مورد استفاده برای برقراری ارتباط بین سلولهای مغزی موجب درمان افسردگی میشوند. این داروها بازجذب ناقلهای عصبی سروتونین و نوراپینفرین را مهار کرده و موجب افزایش سطوح این دو ناقل عصبی در مغز میشوند. ضدافسردگیهای حلقهای، دیگر پیامرسانهای شیمیایی را نیز تحتتأثیر قرار داده و بههمین خاطر میتوانند موجب بروز عوارض جانبی مختلفی شوند. سازمان غذا و داروی آمریکا ضدافسردگیهای سهحلقهای زیر را برای درمان افسردگی تأیید کرده است:
- آمیتریپتیلین
- آموکساپین
- دسیپرامین
- دوکسپین
- ایمیپرامین
- نورتریپتیلین
- پروتریپتیلین
- تریمیپرامین
ماپروتیلین که یک ضدافسردگی چهارحلقهای است نیز تأیید FDA را برای درمان افسردگی دریافت کرده است. گاهی مواقع از ضدافسردگیهای حلقهای برای درمان مشکلات دیگری به جز افسردگی مانند اختلالات اضطرابی یا درد عصبی نیز استفاده میشود.
بهعلت مسیرهای متفاوت عمل ضدافسردگیهای حلقهای، عوارض جانبی نیز تا حدودی از یک دارو به داروی دیگر متفاوت است. برخی از عوارض جانبی ممکن است با گذشت زمان برطرف شوند درحالیکه برخی موجب میشوند که داروی دیگری برای بیمار تجویز شود. عوارض جانبی همچنین ممکن است به مقدار دارو بستگی داشته باشند و مقادیر بالاتر موجب بروز عوارض جانبی بیشتری شوند. برخی عوارض جانبی ممکن عبارتاند از:
- تاری دید
- یبوست
- خشکی دهان
- خوابآلودگی
- افت فشار خون هنگام تغییر وضعیت از حالت نشسته به ایستاده
- احتباس ادرار
- افزایش اشتها و افزایش وزن
- کاهش وزن
- تعریق بیش از حد
- لرزش
- مشکلات جنسی در زمینهی نعوظ، ارگاسم یا کاهش تمایلات جنسی
بهطور کلی میتوان گفت:
- احتمال بروز خوابآلودگی در اثر مصرف آمیتریپتیلین، دوکسپین، ایمیپرامین و تریمیپرامین درمقایسهبا دیگر ضدافسردگیهای سهحلقهای بیشتر است. مصرف این داروها در زمان خواب ممکن است به حل این مشکل کمک کند.
- احتمال بیشتری وجود دارد که آمیتریپتیلین، دوکسپین و ایمیپرامین درمقایسهبا دیگر ضدافسردگیهای سهحلقهای موجب افزایش وزن شوند.
- بهنظر میرسد تحمل عوارض جانبی نورتریپتیلین و دسیپرامین نسبتبه دیگر ضدافسردگیهای سهحلقهای راحتتر باشد.
برخی از ضدافسردگیهای سهحلقهای ممکن است موجب بروز عوارض جانبی شوند که با ایمنی مرتبط هستند:
- گم کردن جهت یا گیجی بهویژه در افراد سالخورده زمانیکه مقدار مصرف دارو خیلی بالا باشد
- افزایش ضربان قلب یا ضربان نامنظم قلب
- بروز تشنجهای بیشتر در افرادی که دچار تشنج میشوند
پزشک ممکن است برای تعیین بهترین مقدار دارو، آزمایشهای خونی را تجویز کند. برخی از عوارض جانبی و مزایایی ضدافسردگیهای سهحلقهای وابسته به مقدار دارو است. مصرف بیش از حد ضدافسردگیهای حلقهای میتواند خطرناک باشد. درواقع، ضدافسردگیهای حلقهای میتوانند سبب بروز مشکلاتی در افرادی که دچار مشکلات سلامتی خاصی هستند، شوند. برای مثال اگر فردی مبتلا به گلوکوم باشد، دچار بزرگی پروستات باشد، مشکلات قلبی، دیابت، بیماری کبدی یا سابقهی تشنج داشته باشد، باید در این مورد با پزشک معالج خود صحبت کند که آیا این ضدافسردگی مناسب او است یا نه.
توقف رژیم درمانی ضدافسردگیهای حلقهای
ضدافسردگیهای حلقهای داروهای اعتیادآوری محسوب نمیشوند. اگرچه توقف ناگهانی درمان یا جا انداختن چند نوبت مصرف آنها میتوانند موجب بروز علائم شبه تَرک شود. علائم ممکن است بسته به نحوهی عمل دارو متفاوت باشد. این وضعیت گاهی با عنوان سندرم ترک شناخته میشود. برای کاهش تدریجی و بیخطر مقدار دارو باید با پزشک مشورت کرد. علایم شبه ترک میتواند شامل موارد زیر باشد:
- آشفتگی، تحریکپذیری یا اضطراب
- حالت تهوع
- تعرق
- علائم شبه آنفلوآنزا مانند لرز و درد عضلانی
- بیخوابی
- بیحالی
- سردرد
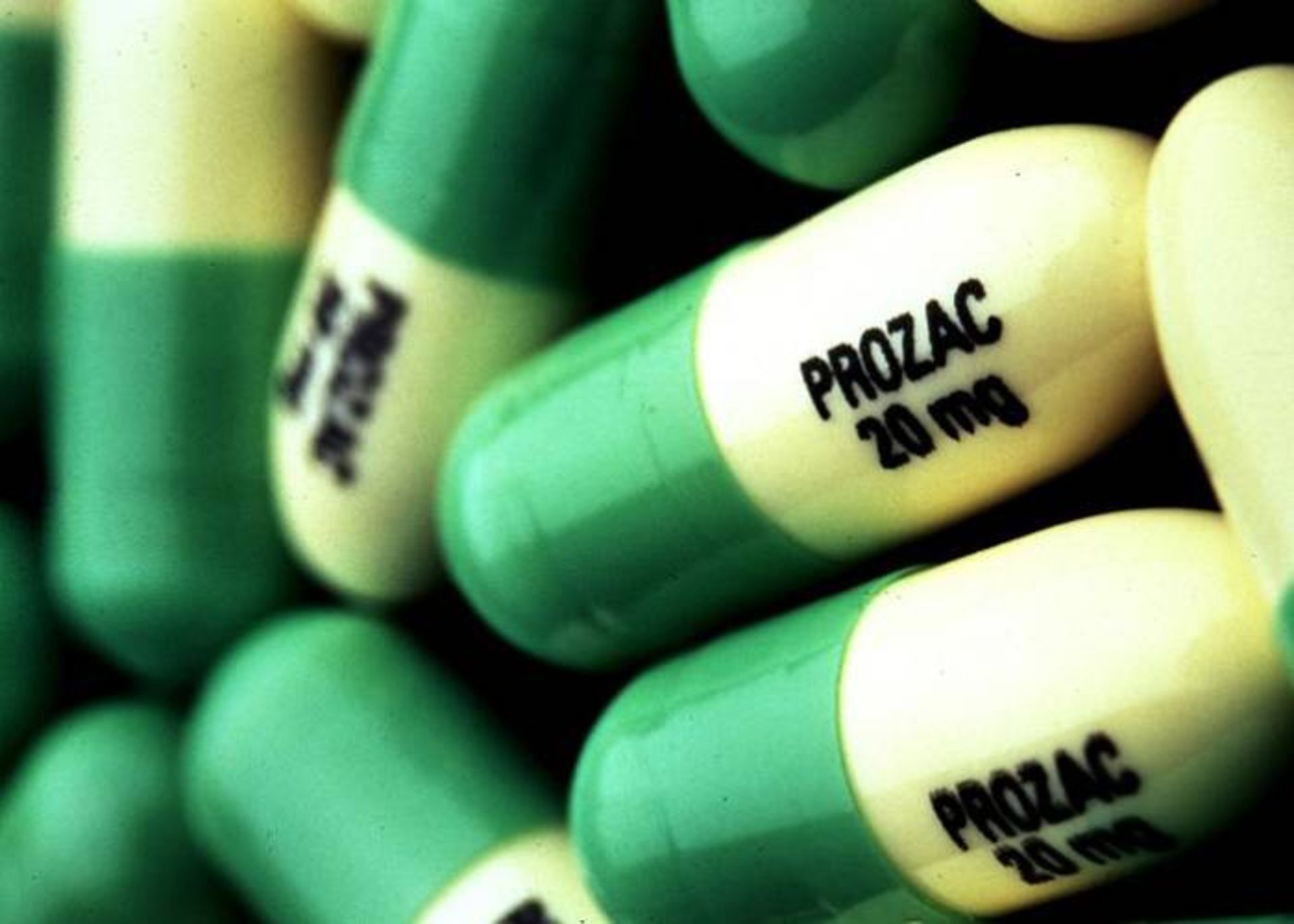
مهارکنندههای انتخابی بازجذب سروتونین
مهارکنندههای انتخابی بازجذب سروتونین (SSRIs)، رایجترین ضدافسردگیهای تجویزی هستند. آنها میتوانند علائم افسردگی متوسط تا شدید را کاهش دهند و نسبتا ایمن بوده و معمولا نسبتبه دیگر ضدافسردگیها عوارض جانبی کمتری دارند.
SSRIها ازطریق افزایش سطوح سروتونین در مغز موجب کاهش افسردگی میشوند. سروتونین یکی از ناقلهای عصبی است که سیگنالها را بین سلولهای مغز منتقل میکند. این گروه از داروهای ضدافسردگی، بازجذب سروتونین را در مغز مهار میکنند و موجب افزایش دسترسی به سروتونین میشوند. SSRIها «انتخابی» نامیده میشوند زیرا فقط روی سروتونین اثر میگذارند. از SSRIها برای درمان بیماریهای دیگری به غیر افسردگی نظیر اختلالات اضطرابی نیز استفاده میشود.
SSRIهای تأیید شده برای درمان افسردگی: سازمان غذا و دارو این SSRIها را برای درمان افسردگی تأیید کرده است:
- سیتالوپرام
- اسکلیتوپام
- فلوکستین
- پاروکستین
- سرترالین
- ویلازودون
فلووکسامین یک SSRI است که از سوی FDA برای درمان اختلال وسواس فکریعملی تأیید شده است و گاهی از آن برای درمان افسردگی استفاده میشود.
عوارض جانبی احتمالی
تمام SSRIها مکانیسم عمل مشابهی دارند و میتوانند موجب ایجاد عوارض جانبی مشابهی شوند. بااینحال، برخی از افراد ممکن است هیچکدام از این عوارض را تجربه نکنند. بسیاری از عوارض جانبی ممکن است طی چند هفتهی نخست درمان از بین بروند درحالیکه برخی ممکن است موجب مراجعهی بیمار به پزشک و تجویز داروی دیگری شوند. عوارض جانبی احتمالی SSRIها شامل موارد زیر است:
- خوابآلودگی
- حالت تهوع
- خشکی دهان
- بیخوابی
- اسهال
- برافروختگی، آشفتگی یا بیقراری
- سرگیجه
- مشکلات جنسی مانند کاهش میل جنسی یا مشکل ارگاسم یا اختلال نعوظ
- سردرد
- تاری دید
مصرف این داروها همراهبا غذا ممکن است خطر بروز حالت تهوع را کاهش دهد. همچنین اگر دارو موجب برهم خوردن خواب نشود، میتوان با مصرف آن در هنگام خواب از تأثیرات تهوعآور آن کم کرد. اینکه برای یک فرد کدام ضدافسردگی مناسب است، بستگی به عوامل مانند علائم او و دیگر مشکلات سلامتی موجود دارد.
SSRIها بهطور کلی برای بیشتر افراد بیخطر هستند اما در برخی شرایط میتوانند موجب بروز مشکلاتی شوند. بهعنوان مثال، مقادیر بالای سیتالوپرام میتواند موجب ریتمهای غیرطبیعی خطرناک قلبی شود. دیگر مسائلی که قبل از مصرف این نوع داروها باید مدنظر قرار گیرند، عبارتاند از:
اثرات متقابل دارویی: قبل از مصرف یک داروی ضدافسردگی باید درمورد دیگر داروهای مصرفی با پزشک مشورت کرد. برخی از ضدافسردگیها میتوانند وقتی با داروها یا مکملهای گیاهی خاصی ترکیب شوند، موجب بروز واکنشهای خطرناکی شوند.
سندرم سروتونین: بهندرت یک داروی ضدافسردگی میتواند موجب شود که سطوح بالایی از سروتونین در بدن تجمع پیدا کند. سندرم سروتونین اغلب زمانی اتفاق میافتد که دو دارو که موجب افزایش سطح سروتونین میشوند، با هم ترکیب شوند. اینها شامل ضدافسردگیهای دیگر، داروهای ضد درد و ضد سردرد خاص و مکمل گیاهی سنت جونز ورت (گیاه گل راعی) است. علائم و نشانههای سندرم سروتونین شامل اضطراب، پرخاشگری، تعرق، گیجی، لرزش، بیقراری، فقدان هماهنگی و افزایش ضربان قلب است. درصورت بروز هرکدام از این علائم لازم است به پزشک مراجعه شود.
داروهای ضدافسردگی و بارداری: بیمار باید درمورد خطرات و مزایای استفاده از ضدافسردگی خاص با پزشک معالج خود صحبت کند. برخی از ضدافسردگیها ممکن است اگر در دوران بارداری یا شیردهی استفاده شوند، به جنین و نوزاد آسیب برسانند.

خطر خودکشی و داروهای ضدافسردگی: بیشتر ضدافسردگیها بهطور کلی بیخطر هستند اما FDA همهی داروهای ضدافسردگی را ملزم به داشتن هشدار جعبهی سیاه کرده است. در برخی از مواد، کودکان، نوجوانان و افراد جوان ممکن است هنگام مصرف ضدافسردگیها بهخصوص در چند هفتهی اول پس از آغاز مصرف دارو یا زمانیکه دز دارو تغییر میکند، دچار افکار یا رفتارهای خودکشی شوند. هر فردی که یک داروی ضدافسردگی را مصرف میکند، باید ازنظر بدترشدن علائم یا بروز رفتارهای غیرعادی مورد بررسی قرار گیرد. اگر فردی با مصرف این داروها دچار افکار خودکشی شد، لازم است که به پزشک مراجعه کند. البته باید درنظر داشت که ضدافسردگیها بهطور کلی در بلندمدت با بهبود خلقوخو موجب کاهش خطر خودکشی میشوند.
توقف درمان با SSRI
SSRIها اعتیادآور درنظر گرفته نمیشوند. اگرچه توقف ناگهانی درمان با ضدافسردگیها یا عدم مصرف چندین نوبت از دارو میتواند موحب بروز علائم شبهتَرک شود. این گاهی «سندرم ترک» نامیده میشود. برای کاهش دز دارو باید به توصیههای پزشک توجه کرد. نشانههای شبهترک میتواند شامل موارد زیر باشد:
- احساس ناخوشی عمومی
- حالت تهوع
- سرگیجه
- بیحالی
- علائم شبه آنفلوآنزا
داروهای دیگر
شواهدی وجود دارد که نشان میدهد مکملهای روغن ماهی حاوی اسیدهای چرب امگا۳ که سطوح بالایی از ایکوساپنتانوییک اسید (EPA) و دوکوساهگزائنوئیک اسید (DHA) دارند، در درمان و نه پیشگیری از افسردگی عمده مؤثر هستند. اگرچه یک مرور کاکرین نشان داد که شواهد باکیفیت کافی درمورد تأثیر اسیدهای چرب امگا۳ در افسردگی وجود ندارد.

شواهدی معدودی وجود دارد که مکمل ویتامینD در کاهش علائم افسردگی در افرادی که دچار کمبود ویتامین D هستند، تأثیر دارد. شواهد ابتدایی نیز وجود دارد که نشان میدهد مهارکنندههای COX-2 مانند سلکوکسیب دارای اثر سودمندی روی افسردگی عمده هستند. بهنظر میرسد که لیتیوم نیز در کاهش خطر خودکشی در افراد دچار اختلال دوقطبی و افسردگی تک قطبی تا سطح موجود در جمعیت عمومی مؤثر باشد. البته مرز باریکی بین مقدار مؤثر و ایمن لیتیوم وجود دارد بنابراین برای استفاده از این عنصر باید مراقبتهای دقیقی انجام شود. همچنین برای درمان علائم افسردگی دائم در افرادی که چندین دوره دارو مصرف کردهاند، ممکن است دز پایینی از هورمون تیروئید به داروهای موجود اضافه شود. محرکهایی مانند آمفتامین و مدافینیل نیز ممکن است در کوتاهمدت یا بهعنوان یک درمان کمکی مؤثر باشند. مکملهای فولات نیز ممکن است در مدیریت افسردگی نقش داشته باشند. دررابطه با مزایای استفاده از تستوسترون در جنس نر نیز شواهد تجربی وجود دارد.
پیدا کردن ضدافسردگی مناسب
افراد مختلف ممکن است دربرابر یک داروی ضدافسردگی مشابه واکنش یکسانی نداشته باشند. برای مثال یک داروی خاص ممکن است روی یک فرد اثربخش باشد یا در فرد دیگر هیچ تأثیری نداشته باشند یا اینکه عوارض جانبی ممکن است فقط در برخی افراد بروز کنند. صفات توارثی در نحوهی تأثیر ضدافسردگیها روی یک فرد نقش دارند. در برخی از موارد آزمایشهای خون خاصی ممکن است سرنخهایی درمورد نحوهی پاسخ یک فرد دربرابر یک ضدافسردگی مهیا کند. اگرچه دیگر متغیرها به جز ژنتیک نیز میتواند روی پاسخ فرد دربرابر این داروها نقش داشته باشند. پزشک هنگام انتخاب یک داروی ضدافسردگی، علائم بیمار و مشکلات سلامتی و دیگر داروها و نیزسابقهی مصرف این داروها را در گذشته مورد توجه قرار میدهد. بهطور معمول ممکن است برای اثربخشی کامل یک ضدافسردگی هفتهها زمان نیاز باشد و ممکن است فرد برای یافتن بهترین نوع و مقدار مناسب دارو مجبور شود نوع داروها یا مقدار آنها را طبق توصیهی پزشک تغییر دهد.
درمان الکتروشوک
درمان الکتروشوک (ECT) یک درمان روانپزشکی استاندارد است که در آن برای تسکین بیماریهای روانی، تشنجهایی بهصورت الکتریکی در بیماران القا میشود. این روش بهعنوان آخرین گزینهی مداخله برای درمان اختلال افسردگی عمده و تحت رضایت بیمار مورد استفاده قرار میگیرد یک دور ECT روی حدود ۵۰ درصد از افراد مبتلا به اختلال افسردگی عمده مقاوم به درمان (دوقطبی یا تک قطبی) مؤثر است ولی حدود نیمی از افراد که به این درمان پاسخ میدهند، طی ۱۲ ماه آینده دچار بازگشت بیماری میشوند. جدای تأثیرات این روش روی مغز، عوارض جانبی این روش مانند بیهوشی عمومی بوده و فرد ممکن است تا مدت کوتاهی پس از درمان دچار حالت گیجی و ضعف حافظه باشد. یک دورهی معمول ECT شامل چندین بار استفاده از شوک (معمولا دو یا سه بار در هفته) است، تا زمانیکه بیمار دیگر علائم را نشان ندهد.
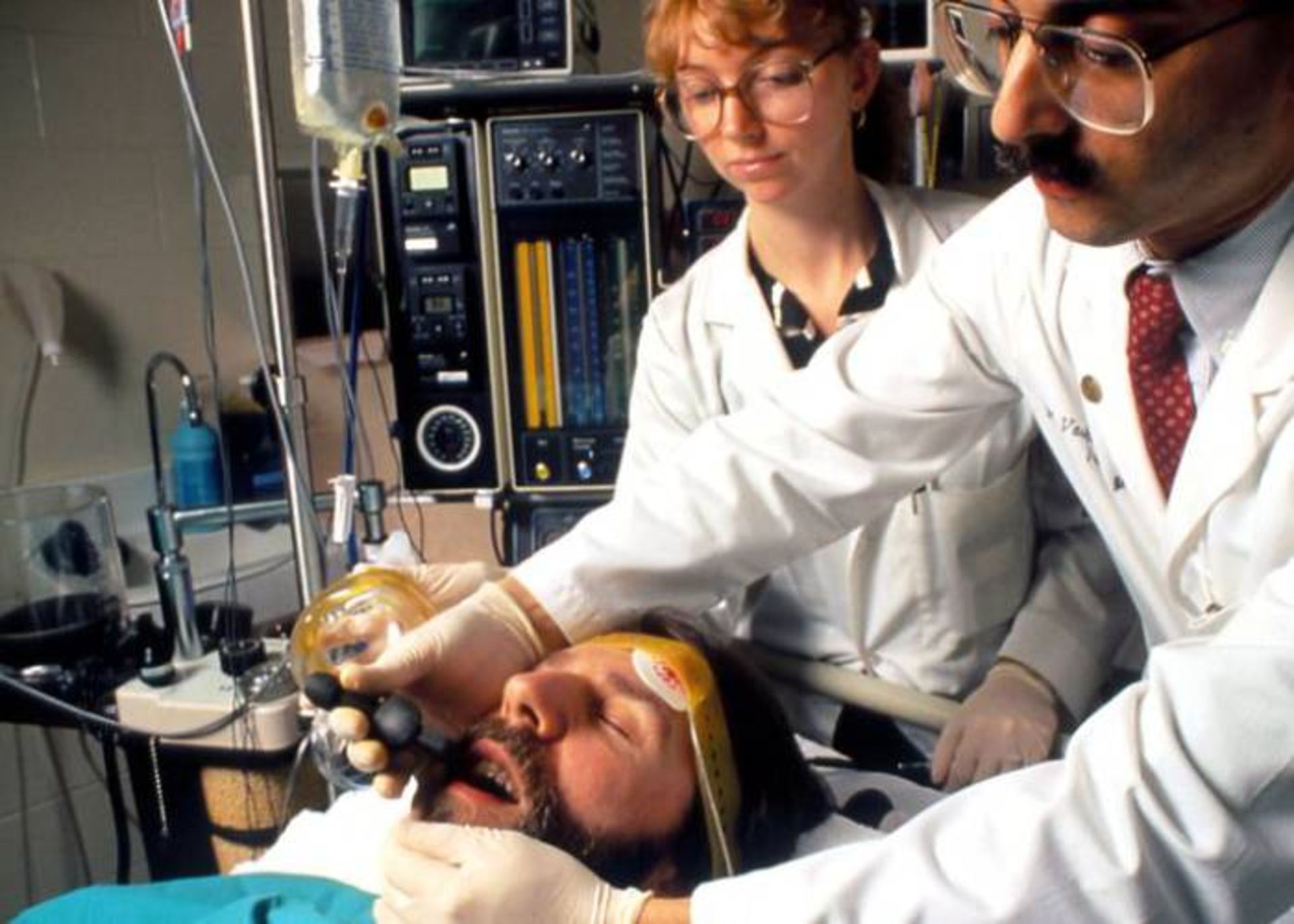
درمانهای الکتروشوک از چند جنبه با هم تفاوت دارند: محل قرار دادن الکترودها، فرکانس مورد استفاده برای درمان و شکل موج الکتریکی محرک. این روشها ازنظر عوارض جانبی ممکن و هم ازنظر تسکین علائم با هم فرق دارند. پس از این درمان، معمولا دارودرمانی ادامه پیدا میکند و برخی از بیماران نیز درمان نگهدارنده ECT را دریافت میکنند. بهنظر میرسد که اثرات کوتاهمدت این روش ناشی از تأثیر ضدتشنج در لوبهای پیشانی و اثرات بلندمدت آن ناشی از اثرات نوروتروفیک در لوب گیجگاهی باشد.
تحریک مغناطیسی مغز از راه جمجمه
تحریک مغناطیسی مغز از راه جمجمه (TMS) یا تحریک عمیق مغناطیسی، روشی غیرتهاجمی برای تحریک مناطق کوچکی از مغز است. در سال ۲۰۰۸، روش TMS از سوی FDA بهعنوان روش درمان افسردگی عمده مقاوم به درمان تأیید شد و در سال ۲۰۱۴ شواهدی بهدست آمد که نشان میداد این روش مؤثر است. انجمن روانپزشکی آمریکا، شبکهی اختلالات اضطرابی و خلقوخو در کانادا و کالج سلطنتی روانپزشکان استرالیا و نیوزلند استفاده از TMS را برای درمان افسردگی عمده مقاوم به درمان تأیید کردهاند.
روشهای درمانی دیگر
نوردرمانی موجب کاهش شدت علائم افسردگی میشود و داری مزایایی هم برای اختلال عاطفی فصلی و هم برای افسردگی غیرفصلی است و تأثیری شبیه تأثیر ضدافسردگیهای معمول دارد.
پیشآگهی افسردگی
اپیزودهای افسردگی عمده، تحت درمان قرار بگیرند یا نه، معمولا طی زمان برطرف میشوند (ولی احتمال عود مجدد وجود دارد). نتایج بررسیها نشان میدهد بیماران سرپایی که هنوز تحت درمان قرار نگرفتهاند، پس از چند ماه ۱۰ تا ۱۵ درصد علائمشان کاسته میشود و حدود ۲۰ درصد از آنها دیگر معیارهای کامل اختلال افسردگی را دارا نیستند. طبق برآوردها، میانهی یک اپیزود ۲۳ هفته است و بالاترین نرخ بهبودی در سه ماه اول اتفاق میافتد. مطالعات نشان دادهاند که ۸۰ درصد از افرادی که یک بار در زندگی خود دچار یک اپیزود افسردگی عمده میشوند، حداقل یک یا تعداد بیشتری اپیزود را در طول زندگی خود تجربه خواهند کرد (متوسط ۴ ایپزود در طول زندگی).
اگر علائم بهطور کامل تحت درمان قرار نگیرند، احتمال عود یا مزمن شدن بیشتر است. در دستورالعملهای کنونی توصیه میشود که برای پیشگیری از عود، داروهای ضدافسردگی تا ۶ ماه پس از بهبودی همچنان مصرف شوند. افرادی که ایپزودهای مکرر افسردگی را تجربه میکنند، برای جلوگیری از افسردگی شدیدتر و طولانیمدت نیاز به درمان طولانی دارند.
امید به زندگی افراد افسرده نسبتبه افرادی که افسردگی ندارند، کمتر است تا حدی بهخاطر اینکه بیماران افسرده در خطر مرگ در اثر خودکشی قرار دارند. بااینحال، آنها همچنین دارای خطر مرگ بیشتر بهعلت دیگر عوامل هستند و حساسیت بیشتری به بیماریهایی مانند بیمای قلبی دارند.
تا ۶۰ درصد از افرادی که در اثر خودکشی از دنیا میروند، دارای یک اختلال خلقی مانند افسردگی عمده هستند و خطر بهویژه زمانی بالا است که فرد دچار حس ناامیدی قابلتوجهی شده باشد یا اینکه هم افسردگی داشته باشد و هم مبتلا به اختلال شخصیت مرزی باشد.
افسردگی اغلب با بیکاری و فقر مرتبط است. افسردگی عمده درحالحاضر علت اصلی بار بیماری در آمریکای شمالی و دیگر کشورهای پردرآمد است و در سرتاسر جهان چهارمین عامل اصلی بهشمار میرود. براساس پیشبینی سازمان جهانی بهداشت، تا سال ۲۰۳۰، این بیماری پس از HIV دومین علت اصلی بار بیماری درسرتاسر جهان خواهد بود. تأخیر یا ناکامی در جستجوی درمان پس از عود و ناتوانی متخصصان سلامت برای فراهم آوردن درمان از موانع سر راه کاهش ناتوانیهای ناشی از این بیماری است.
همه گیرشناسی افسردگی
اختلال افسردگی عمده حدود ۲۱۶ میلیون نفر را در سال ۲۰۱۵ تحت تأثیر قرار داده بود (۳ درصد از کل جمعیت جهان). در بیشتر کشورها تعداد افرادی که در طول زندگی خود دچار این بیماری میشوند، ۸ تا ۱۸ درصد است. در آمریکای شمالی، احتمال داشتن یک اپیزود افسردگی عمده در یک دورهی سالیانه، ۳ تا ۵ درصد برای مردان و ۸ تا ۱۰ درصد برای زنان است.
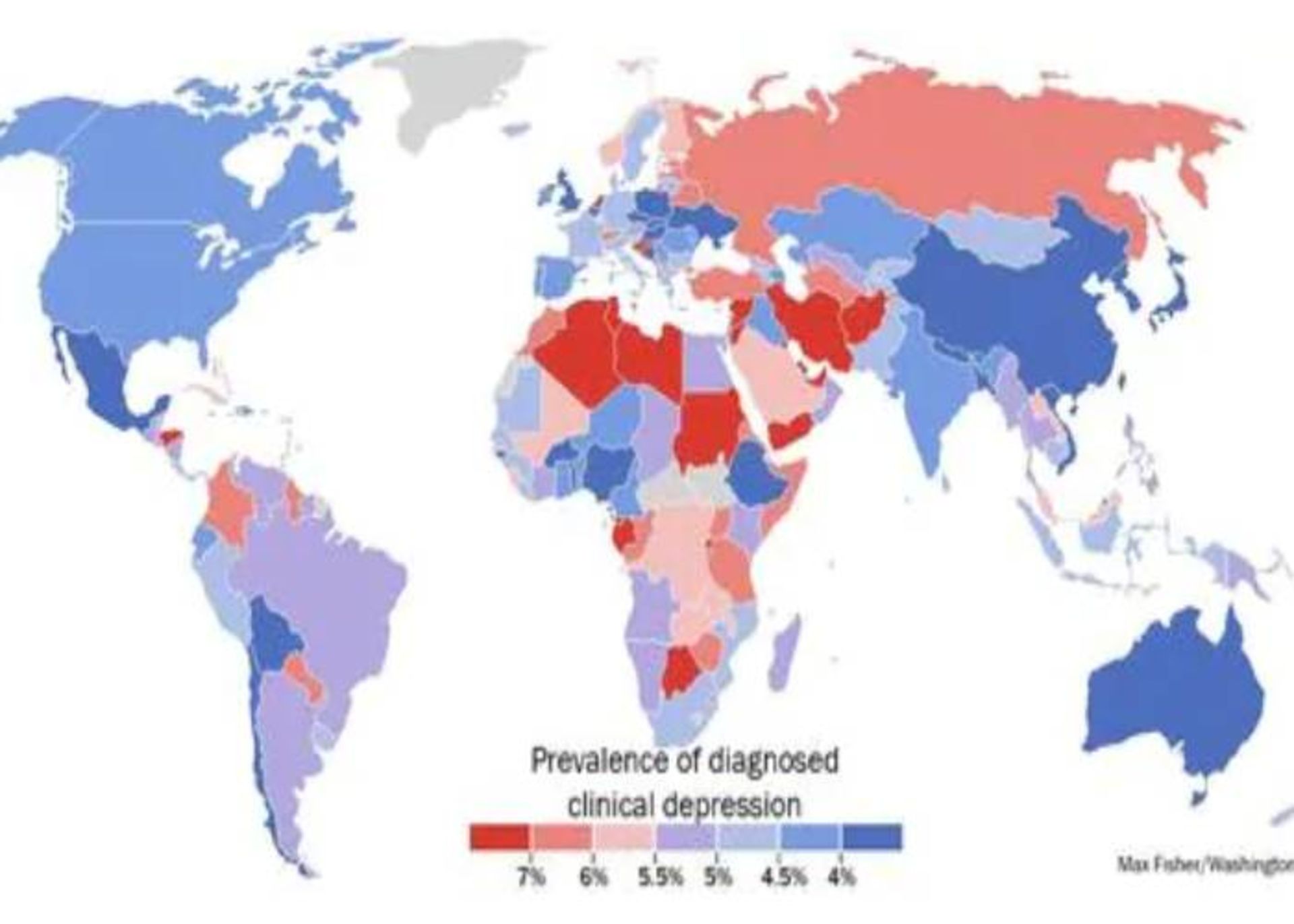
احتمال اینکه نخستین اپیزود افسردگی در سنین ۳۰ تا ۴۰ سال اتفاق افتد، بیشتر است و یک اوج دوم و کوچکتری هم در ۵۰ تا ۶۰ سالگی وجود دارد. خطر افسردگی عمده با وجود مشکلات عصبی نظیر سکته، بیماری پارکینسون یا اسلکلروز چندگانه و در جریان سال اول پس از زایمان افزایش مییابد. میزان شیوع این بیماری پس از بیماریهای قلبیعروقی قرار دارد.
اختلالات افسردگی در جوامع شهری بیش از جوامع روستایی شایع بوده و شیوع این بیماری در افرادی که دچار مشکلات اقتصادی اجتماعی نظیر نداشتن مسکن هستند، بیشتر است.
سالخوردگی و افسردگی
افسردگی بهویژه در میان افراد دارای سن بیشتر از ۶۵ سال رواج دارد و با گذر از این سن میزان شیوع آن افزایش مییابد. علاوهبر این، خطر بروز افسردگی با ضعیف شدن فرد، افزایش پیدا میکند. افسردگی یکی از مهمترین عوامل دارای تأثیر منفی روی کیفیت زندگی در افراد بالغ و نیز سالخورده است.
هم علائم و هم درمان در میان افراد سالخورده با سایر افراد جامعه متفاوت است. همانند بسیاری از بیماریهای دیگر، ممکن است نشانههای کلاسیک بیماری در افراد سالخورده دیده نشود. از آنجایی که افراد سالخورده معمولا بهطور همزمان درگیر بیماریها و داروهایی دیگری نیز هستند، تشخیص و درمان افسردگی در آنها دشوارتر است.

درمانهای مختلفی روی این گروه از افراد استفاده میشود. نتایج مطالعات نشان داده است که اثر داروهای SSRI در افراد سالخورده رضایتبخش نیست. از طرف دیگر اگرچه اثربخشی داروهایی مانند دلوکستین (یک مهارکنندهی بازجذب سروتونیننوراپینفرین) نشان داده شده است اما بروز عوارض جانبی نظیر سرگیجه، خشکی دهان، اسهال و یبوست که تحمل آنها در میان سالمندان بسیار دشوار است، مانع از تجویز این دارو میشود.
اگرچه بهندرت درمانهای روانشاختی برای درمان افسردگی به افراد سالخورده ارائه میشوند، اما تأثیر مثبت درمانی مبتنی بر حل مسئله در این گروه از افراد نشان داده شده است. روش ECT نیز در افراد سالخورده مورد استفاده قرار گرفته است و مطالعات نشان میدهند که این روش مؤثر است هرچند میزان تأثیر آن در مقایسهبا سایر جمعیت کمتر است.
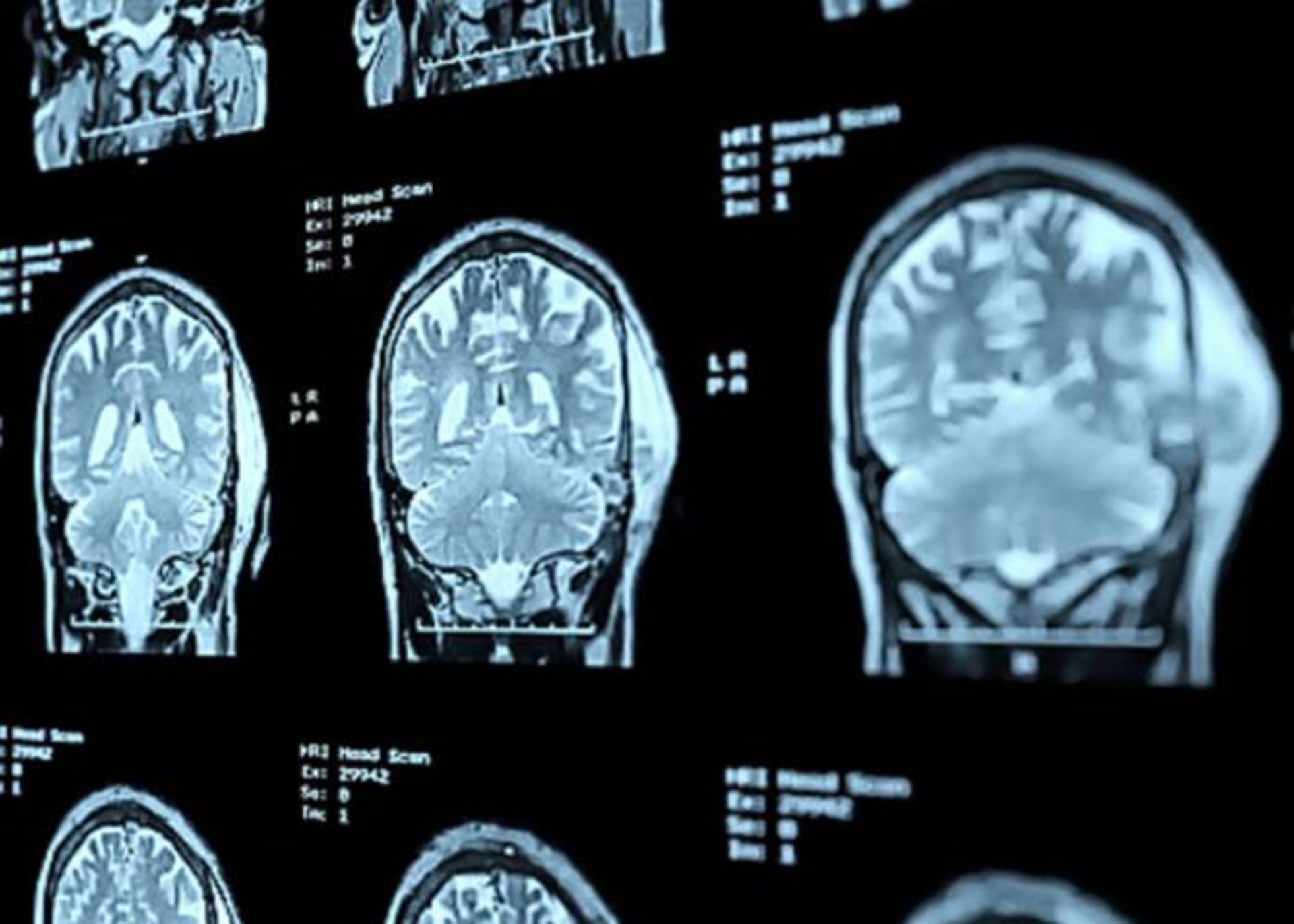
پژوهشهای مرتبط با افسردگی
اسکنهای MIR بیماران دچار افسردگی نشاندهندهی وجود تفاوتهایی در ساختار مغز افراد مبتلا به افسردگی درمقایسهبا افراد غیرافسرده است. طبق نتایج یک مطالعهی فراتحلیل، درمقایسهبا افراد گروه کنترل، بیماران افسرده دارای افزایش حجم در بطنهای جانبی و غدهی آدرنال و حجمهای کوچکتر عقدههای قاعدهای، تالاموس، هیپوکامپ و لوب پیشانی (شامل قشر ﺍﻭﺭﺑیﺘﻮﻓﺮﻭﻧﺘﺎﻝ و شکنج راست) هستند. در مغز افرادی که در سنین پیری دچار این اختلال شدهاند، علائمی از پرتراکمی در اسکنهای مغزی دیده شده که موجب پیشنهاد تئوری «افسردگی عروقی» شده است.
آزمایشهایی درحال بررسی تأثیرات سم بوتولینوم روی افسردگی هستند. ایده این است که این دارو مانع از ایجاد اخم در چهرهی بیمار میشود و این امر مانع از بازخوردهای چهرهای منفی میشود. اگرچه نتایج سال ۲۰۱۵ نشان داد که اثرات مثبتی که مشاهده شده است میتواند ناشی از اثرات دارونما بوده باشد.
در سال ۲۰۱۸، سازمان غذا و داروی آمریکا یک مطالعهی مرحلهی ۲ را درمورد سیلوسایبین در درمان افسردگی مقاوم به درمان تأیید کرد.

تا به حال فکر کردهاید که چرا جهان همیشه از نظم به سمت بینظمی میرود؟ این حرکت اجتنابناپذیر، ریشه در مفهومی به نام آنتروپی دارد.

یکی از امکانات امنیتی و مهم گوشیهای هوشمند، قابلیت ردیابی و کنترل آنها از راه دور است. در این مقاله با آموزش ردیابی گوشی شیائومی با ما همراه باشید.

تصاویر ضبطشده از شامپانزهها درحال خوردن میوهی تخمیرشده، پژوهشگران را به فکر واداشته است که آیا این رفتار میتواند منشأ آیینهای ضیافتی انسانی ...

هندزفری گردنی گزینهای مناسب برای افرادی است که میخواهند هم از مزایای هدفونهای سیمی و هم مزیتهای هدفونهای بیسیم بهرهمند شوند.

بهترین کیبورد مکانیکال از کدام برند است؟ کیبورد مکانیکال چیست و چه کاربردی دارد؟ در مقالهی پیشرو بهترین کیبوردهای مکانیکال بازار را بشناسید.

بهترین گوشی شیائومی مخصوص بازی و گیمینگ کدام مدل است؟ در مقالهی پیشرو با راهنمای خرید گوشی مناسب گیم شیائومی در هر بازه قیمتی همراه زومیت باشید.

فصل جدید همستر کامبت به نام HamsterVerse با بازیهای جذاب و وعدهی کسب درآمد رمزارزی و تونکوین از راه رسید.




