بیماری هپاتیت: انواع، علایم، درمان و پیشگیری

هپاتیت بیماری التهاب کبد است. این عارضه میتواند دارای خودمحدودکنندگی باشد (یعنی بهطور خود به خودی یا بدون درمان خاصی برطرف شود) یا اینکه ممکن است به سمت فیبروز، سیروز یا سرطان کبد پیش برود. ویروسهای هپایت رایجترین علت هپاتیت در دنیا هستند؛ ولی عفونتهای دیگر، مواد سمی (مثل الکل و برخی از داروها) و بیماریهای خودایمنی نیز میتوانند موجب بروز هپاتیت شوند. پنج ویروس اصلی هپاتیت وجود دارد که با حروف A، B، C، D و E (هپاتیت نوع آ، هپاتیت نوع بی، هپاتیت نوع سی، هپاتیت نوع دی و هپاتیت نوع ای) نشان داده میشوند. این ویروسها بهعلت بیماری و مرگومیری که سبب میشوند و نیز پتانسیل شیوع و همهگیری که دارند، بسیار نگرانکننده هستند، به خصوص هپاتیت B و C که موجب بروز بیماری مزمن در صدها میلیون فرد شده و اصلیترین علت سیروز و سرطان کبد هستند.
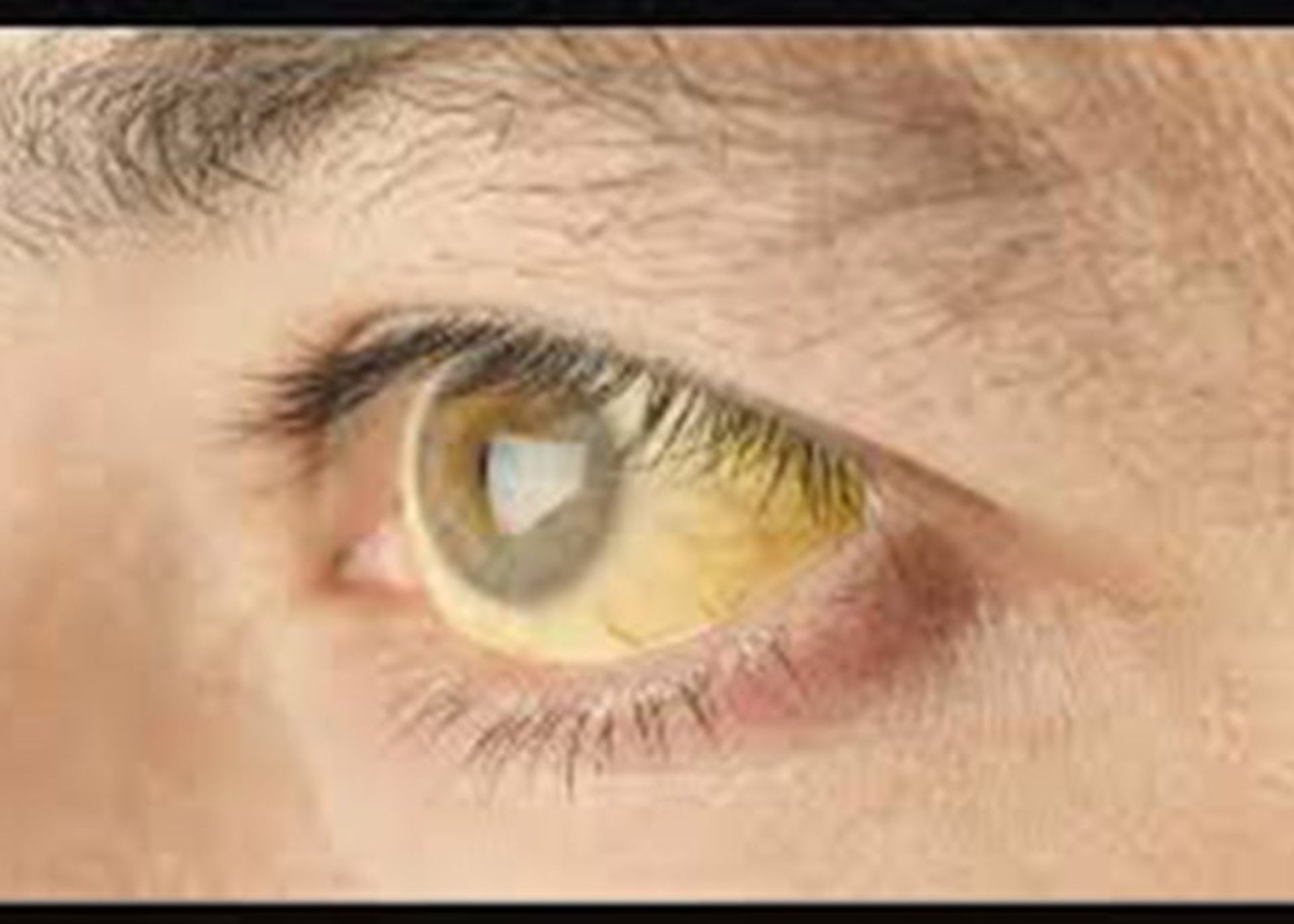
هپاتیت A و E معمولا از راه خوردن غذا یا آب آلوده ایجاد میشوند. هپاتیت نوع B، C و D معمولا نتیجهای از تماس فرارودهای با مایعات بدن آلوده هستند. شیوههای معمول انتقال این ویروسها شامل دریافت خون یا فراوردههای خونی آلوده، روشهای پزشکی تهاجمی با استفاده از ابزار آلوده و برای هپاتیت B، انتقال از مادر به فرزند هنگام تولد، از اعضای خانواده به کودک و همچنین تماس جنسی است. عفونت حاد ممکن است بدون نشانه یا با نشانههای محدودی بروز کند یا اینکه ممکن است دارای نشانههایی نظیر زردی (در پوست و سفیدی چشم)، تیرگی ادرار، خستگی مفرط، حالت تهوع، استفراغ و درد شکمی باشد.
هپاتیت ویروسی چیست؟
بسیاری از ویروسها مانند ویروس عامل مونو نوکلئوز EBV و سیتومگالوویروس میتوانند موجب التهاب کبد شوند. اگرچه بیشتر ویروسها بهصورت اختصاصی به کبد حمله نمیکنند، بلکه کبد تنها یکی از چندین ارگانی است که تحت تاثیر ویروس قرار میگیرد. زمانی که پزشکان در مورد هپاتیت ویروسی سخن میگویند، منظور آنها هپاتیت ناشی از چند ویروس خاص است که عمدتا به کبد حمله میکنند و مسئول حدود نیمی از تمام موارد هپاتیت انسانی هستند. چندین نوع از هپاتیت ویروسی وجود دارد که با نامهای A، B، C، D، E، F و G شناخته میشوند. رایجترین انواع ویروسهای هپاتیت A، B و C هستند. اغلب برای نشان دادن ویروسهای هپاتیت A، B و C از علامتهای HAV، HBV و HCV استفاده میشود.
ویروسهای هپاتیت در درجهی اول در سلولهای کبدی تکثیر پیدا میکنند. این امر موجب میشود که کبد نتواند وظایف خود را انجام دهد. در ادامه فهرستی از مهمترین وظایف کبد آورده شدهاست:
هنگامی که کبد ملتهب میشود، نمیتواند این وظایف را بهخوبی انجام دهد. پیامد حاصل از این ناتوانی، ایجاد علایم و مشکلات سلامتی زیادی است که با هر نوعی از هپاتیت همراه هستند.
انواع هپاتیت ویروسی
معمولترین انواع هپاتیت ویروسی HAV، HBV و HCV هستند. البته امروزه تکنیکهای پیشگیری و واکسنها بهطور قابلتوجهی شیوع عفونتهای هپاتیتی ویروسی را کاهش دادهاند.
هپاتیت نوع A
در کشورهای در حال توسعهای که دارای شرایط بهداشتی ضعیفی هستند، بیشتر کودکان تا قبل از ۱۰ سالگی به ویروس هپاتیت آ آلوده میشوند. افرادی که در دوران کودکی آلوده میشوند، علایم قابلتوجهی را تجربه نمیکنند. در چنین شرایطی، اپیدمیها غیر معمول هستند، بهعلت اینکه کودکان بزرگتر بهطور کلی دارای مصونیت هستند. در این مناطق شیوع بیماری دارای نشانه، کم است. از طرف دیگر در میان کشورهای در حال توسعه، کشورهایی که دارای اقتصاد انتقالی هستند و مناطقی که در آنها شرایط بهداشتی متغیر است، کودکان اغلب در اوایل کودکی از عفونت میگریزند و بدون کسب ایمنی به بزرگسالی میرسند. این وضعیت میتواند منجر به تجمع افراد بالغی شود که اصلا عفونی نشدهاند و دارای مصونیت هم نیستند.
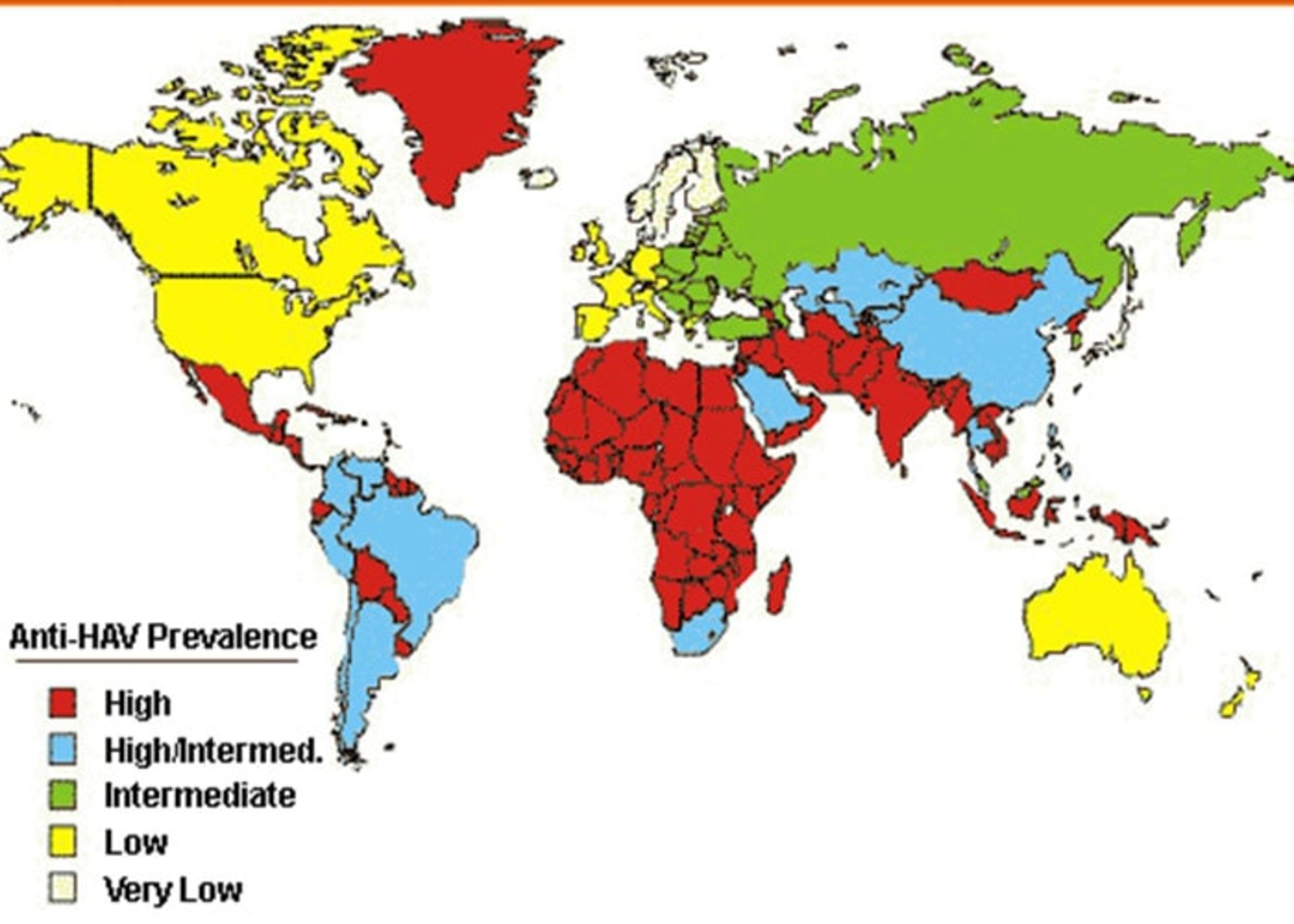
این حساسیت بالا در گروههای سنی مسنتر ممکن است منجر به افزایش نرخ بیماری و شیوع گستردهی بیماری در این جوامع شود. در کشورهای توسعهیافته با شرایط بهداشتی مناسب، میزان عفونت پایین است. بیماری ممکن است بین نوجوانان و افراد بالغ عضو گروههای تحت خطری مانند افراد تزریقکنندهی مواد مخدر، مردان دارای رابطه جنسی با مردان دیگر، مسافرین مناطق دارای شیوع بالا و جمعیتهای ایزولهشدهای مانند جوامع بسته، اتفاق بیفتد. اگرچه زمانی که ویروس وارد چنین جوامعی میشود، سطح بالای بهداشت موجب توقف انتقال ویروس بین افراد شده و از شیوع آن جلوگیری میشود. طبق نتایج یک مطالعه شیوع سرولوژیکی (بر اساس وجود آنتیبادیهای مربوط به ویروس در خون افراد) ویروس هپاتیت A در تهران، گلستان و هرمزگان بهطور کلی ۸۶ درصد بوده است.
توزیع جغرافیایی عفونت ویروس هپاتیت A
هپاتیت ایجادشده توسط HAV بیماری حادی است که هیچگاه به حالت مزمن در نمیآید. زمانی هپاتیت A بهعنوان هپاتیت عفونی نامیده میشد؛ زیرا این بیماری میتوانست به آسانی از فردی به فرد دیگر مانند دیگر عفونتهای ویروسی انتقال پیدا کند. عفونتهای حاصل از ویروس هپاتیت A میتواند از طریق مصرف غذا یا آب آلوده به ویژه در مناطقی که وضعیت بهداشتی مناسبی نداشته و امکان آلوده شدن آب و غذا بهوسیلهی مدفوع آلوده به ویروس انسانی وجود دارد، منتقل شود. هپاتیت نوع A همچنین از طریق تماس صمیمانه بین افراد و تماس با ترشحات دهانی و آلودگی با مدفوع انتشار مییابد.
هپاتیت نوع B
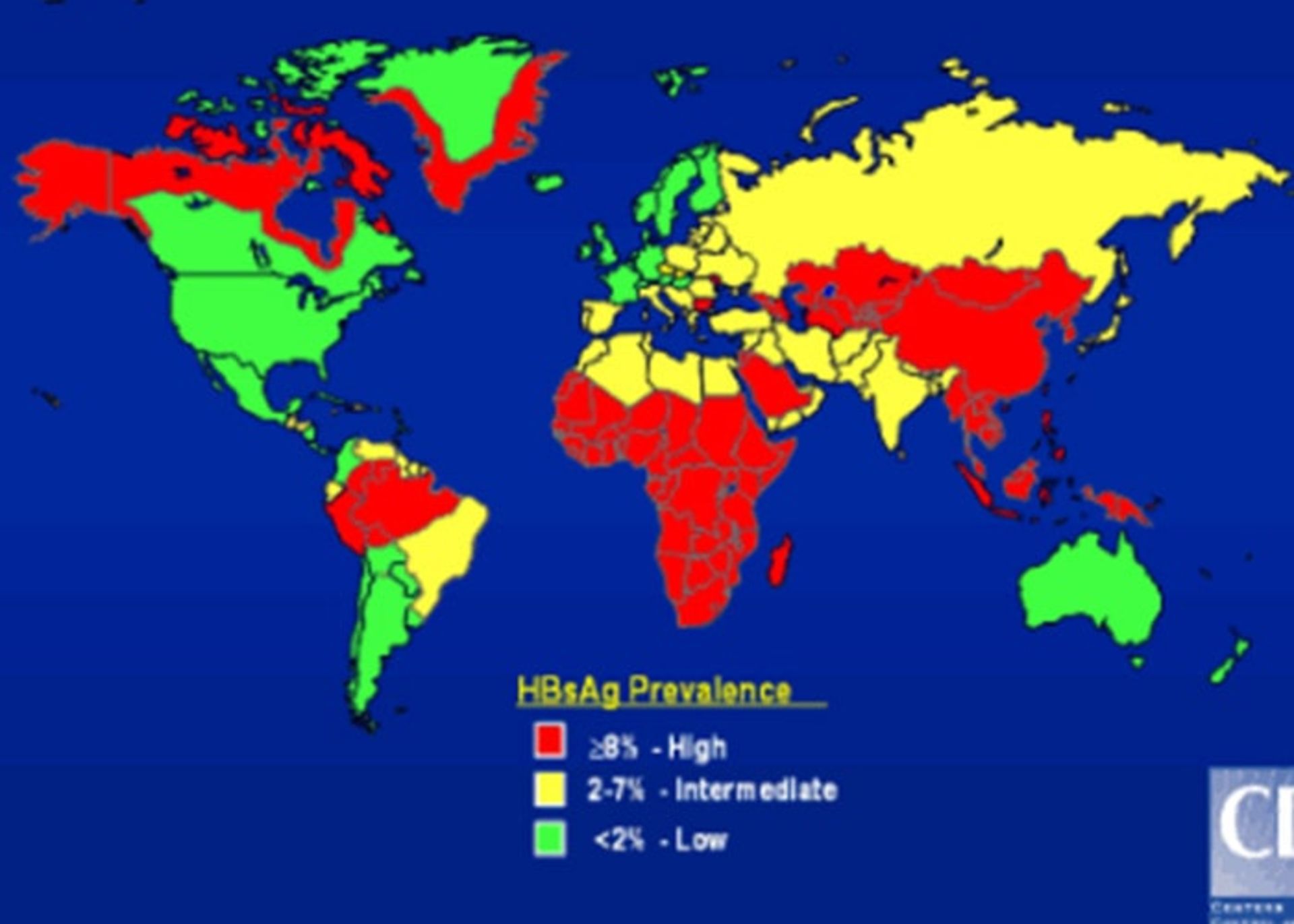
بر اساس آمار ارائهشده توسط سازمان جهانی بهداشت، بیشترین شیوع هپاتیت ب مربوط به منطقهی غرب اقیانوس آرام و منطقه آفریقا است که به ترتیب ۶/۲ و ۶/۱ درصد افراد بالغ این عفونت را با خود دارند. در منطقهی شرق مدیترانه، منطقهی جنوب شرقی آسیا و منطقه اروپا ۳/۳، ۲ و ۱/۶ درصد از کل جمعیت عفونی هستند. ۰/۷ درصد از جمعیت آمریکاها نیز درگیر این عفونت هستند. نتایج یک مطالعه نشان دادهاست که شیوع عفونت HBV در میان گروههای در معرض خطر در ایران ۴/۸ درصد بوده و بیشترین موارد مربوط به زندانیان و مناطق مرکزی ایران بوده است.
توزیع جغرافیایی عفونت مزمن ویروس هپاتیت B
در گذشته هپاتیت HBV بهعنوان هپاتیت سرم نامگذاری میشد؛ زیرا تصور میشد که تنها راهی که HBV میتواند انتشار پیدا کند، از طریق خون یا سرم آلوده به ویروس است. اکنون مشخص شدهاست که HBV میتواند از طریق تماس جنسی، انتقال خون یا سرم، از طریق سوزنهای مشترک در افرادی که مواد مخدر تزریق میکنند، برخورد تصادفی سوزنهای غیر آلوده با سوزنهای آلوده به خون عفونی، انتقال خون، همودیالیز و از طریق مادران عفونی به نوزادانشان منتقل شود. این عفونت همچنین میتواند توسط خالکوبی (آلوده بودن ابزار مورد استفاده در آن)، سوراخ کردن بدن، استفاده اشتراکی از تیغ اصلاح و مسواک (در صورتی که اینها با خون عفونی آلوده باشند) منتقل شود. حدود ۵ تا ۱۰ درصد بیماران مبتلا به هپاتیت HBV درگیر عفونت مزمن HBV خواهند شد (عفونتی که حداقل ۶ ماه و اغلب سالها و تا دههها هم میتواند طول بکشد) و طی همین زمانها میتواند دیگران را نیز عفونی کند. بیماران دارای عفونت HBV مزمن، همچنین در خطر گسترش سیروز، نارسایی کبد و سرطان کبد قرار دارند. برآورد شده است که در کل جهان ۲ میلیارد فرد وجود دارند که از عفونتهای مزمن HBV رنج میبرند.
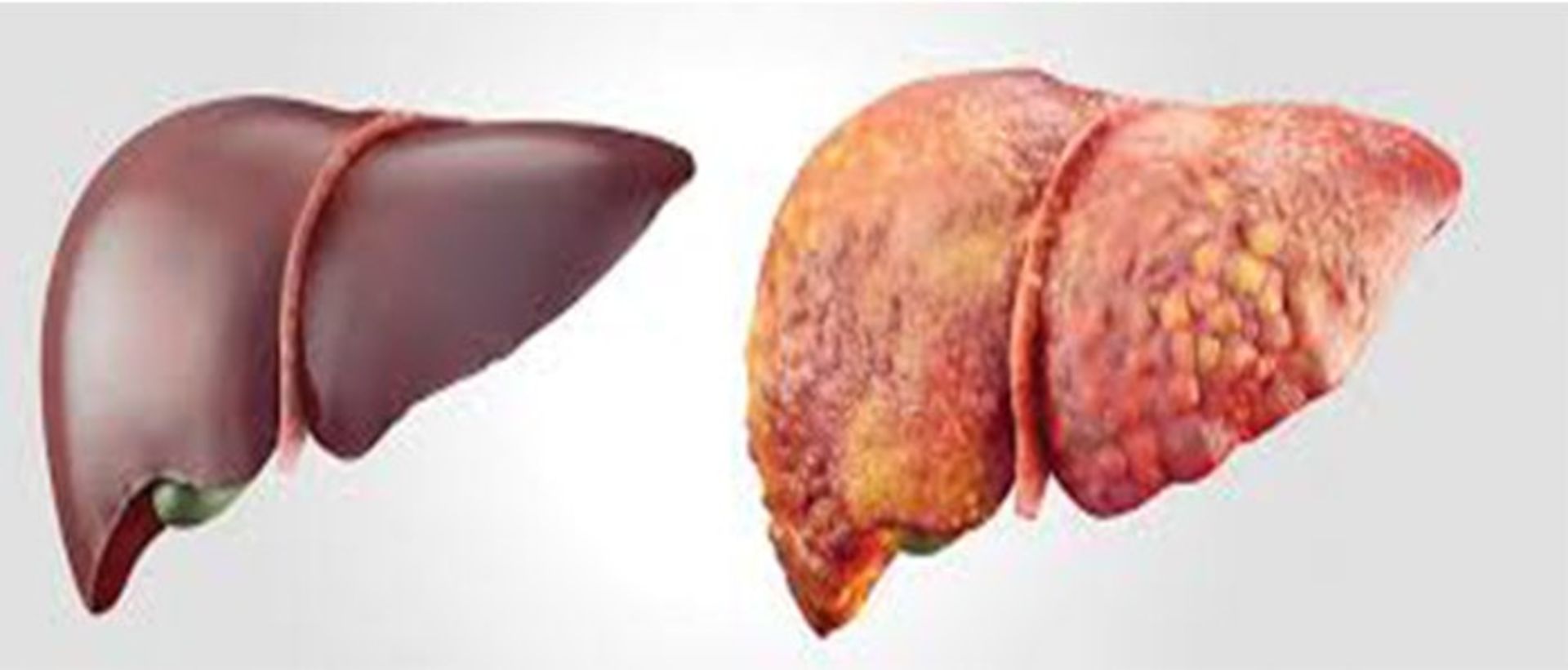
سیروز، مرحلهی نهایی فیبروز کبد است که توسط بیماریهای کبدی مختلفی مانند هپاتیت و الکولیسم مزمن ایجاد میشود. سیروز در پاسخ به آسیب به کبد اتفاق میافتد. هر بار که کبد دچار جراحت میشود، سعی میکند که خودش را ترمیم کند. در این فرایند بافت ترمیمکنندهی زخم ایجاد میشود. با پیشرفت سیروز تعداد زیادی از این بافتهای ترمیمی تشکیل میشوند و بهعلت وجود آنها عملکرد کبد با دشواری روبهرو میشود.
هپاتیت C
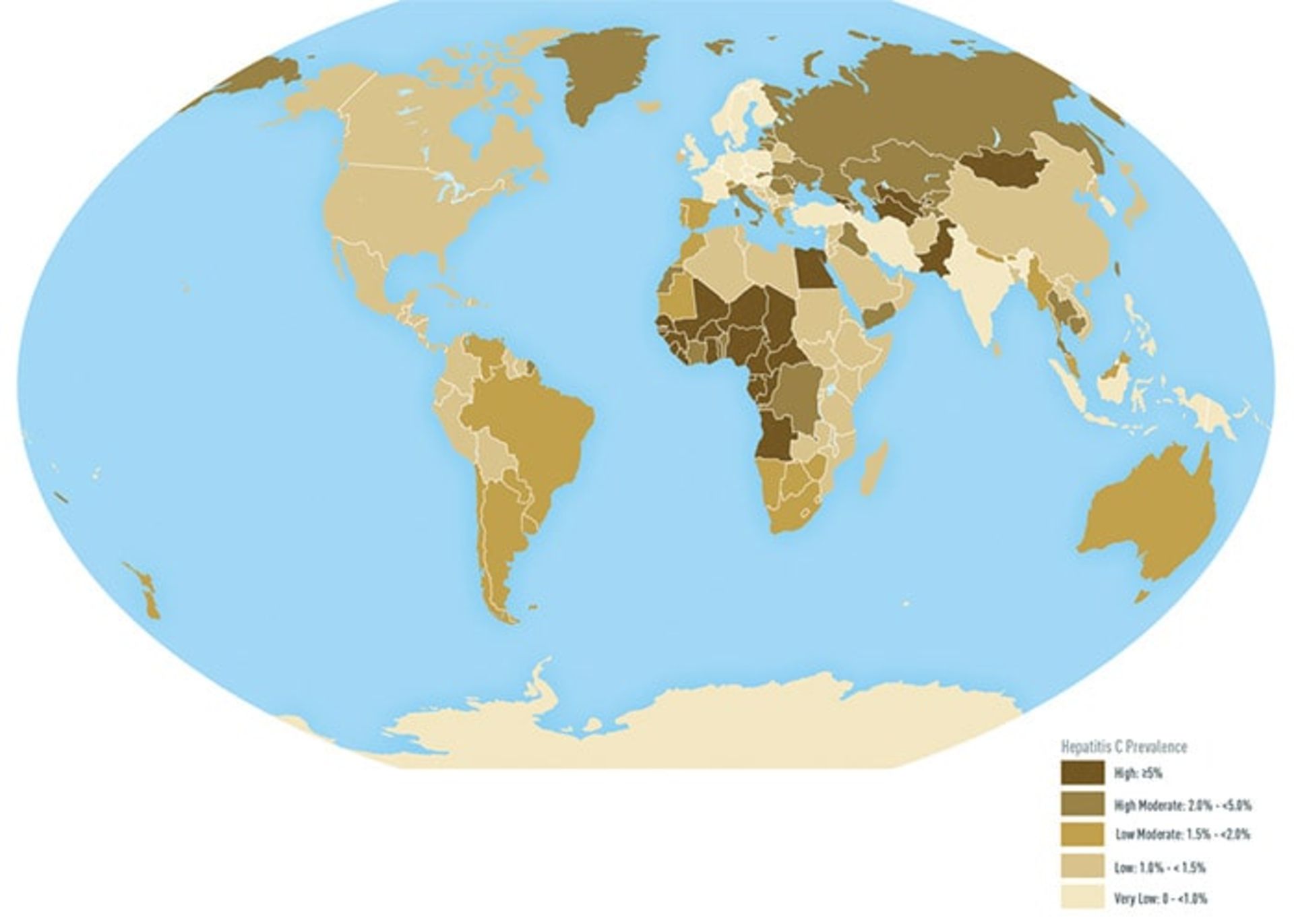
بهطور کلی حدود ۷۱ میلیون فرد مبتلا به عفونت مزمن هپاتیت سی در جهان وجود دارند. تعداد قابل توجهی از آنها که دارای عفونت مزمن هستند به سمت سیروز و سرطان کبد پیش میروند. در حدود ۳۹۹ هزار فرد هر ساله در اثر هپاتیت C جان خود را از دست میدهند. هپاتیت C در کل جهان وجود دارد. آلودهترین مناطق از این نظر شرق مدیترانه و اروپا هستند که دارای شیوع ۲/۳ و ۱/۵ درصدی هستند. شیوع عفونت HCV در دیگر مناطق بین ۰/۵ تا ۱ درصد متغیر است. بسته به کشور عفونت ویروسی هپاتیت C میتواند در برخی جمعیتها بیشتر باشد (برای مثال در میان افرادی که مواد مخدر تزریق میکنند). بر اساس نتایج یک مطالعه شیوع کلی HCV در ایران برابر ۰/۳ درصد است. بهصورت خاص فراوانی HCV در بین افرادی که مواد مخدر تزریق میکنند، ۵۲/۲ درصد و در جمعیت دارای مشکلات مرتبط با کبد ۷/۵ درصد بودهاست.
توزیع جغرافیایی عفونت ویروس هپاتیت C
HCV معمولا از طریق به اشتراکگذاشتن سوزن بین مصرفکنندگان مواد مخدر تزریقی، انتقال خون، همودیالیز و آلودهشدن تصادفی سوزنها در اثر تماس با سوزنهای آلوده منتشر میشود. حدود ۷۵ تا ۹۰ درصد از هپایتهای مرتبط با انتقال خون ناشی از HCV هستند. انتقال ویروس هپاتیت C، توسط تماس جنسی نیز گذارش شدهاست؛ ولی مورد کمیابی است. ۷۵ تا ۸۵ درصد بیماران مبتلا به عفونت حاد HCV در ادامهی بیماری درگیر عفونت مزمن خواهند شد. بیماران دارای عفونت مزمن میتوانند دیگران را آلوده کنند. بیماران دارای عفونت مزمن HCV در خطر پیشرفت بیماری در جهت ایجاد سیروز، ناراسایی کبدی و سرطان کبد هستند.
هپاتیتهای نوع D، E و G
انواع هپاتیت D، E و G هم وجود دارد. مهمترین اینها در حال حاضر ویروس هپاتیت D است که با عنوان ویروس یا عامل دلتا هم شناخته میشود. این ویروس، ویروس کوچکی است که برای زنده ماندن نیاز به عفونت همزمان HBV دارد. HDV بهتنهایی قادر به زندگی نیست؛ زیرا به پروتئینی نیاز دارد که HBV آن را میسازد (پروتئین پاکت که آنتیژن سطح نیز نامیده میشود). راههای انتشار ویروس HDV از طریق سوزنهای اشتراکی، مصرفکنندگان مواد مخدر تزریقی، خون آلوده و تماس جنسی است؛ ضرورتا همان راههایی که HBV نیز انتقال مییابد. افرادی که دارای هپاتیت مزمن ناشی از HBV و HDV هستند، بهسرعت دچار سیروز کبدی میشوند. علاوه بر این درمان ترکیب عفونت ویروسهای HDV و HBV بسیار دشوار است.
ویروس هپاتیت E از لحاظ بیماری بهHAV شبیه است و عمدتا در آسیا دیده میشود و از طریق آب آلوده انتقال پیدا میکند. ویروس هپاتیت جی (HGV یا GBV-C) اخیرا کشف شده است و اگرچه شبیه HCV است؛ اما بیشتر شبیه فلاوی ویروسها است. این ویروس و اثرات آن تحت بررسی بوده و نقش آن در ایجاد بیماری در انسانها هنوز مشخص نیست.
چه کسانی بیشتر در معرض خطر بیماری هپاتیت ویروسی قرار دارند؟
انتقال خون که زمانی ابزار معمولی در انتشار هپاتیت ویروسی بود، امروزه علت نادری از هپاتیت به شمار میرود. بهطور کلی هپاتیت ویروسی، ۱۰ برابر بیشتر در میان افرادی که وضعیت تحصیلی و اجتماعی-اقتصادی پایینی دارند، دیده شود. حدود یک سوم موارد هپاتیت از منبعی ناشناخته یا غیر قابلشناسایی میآید. این بدان معنا است که یک فرد لازم نیست حتما در یک گروه با خطر بالا باشد تا به ویروس هپاتیت آلوده شود. در کشورهایی که شرایط بهداشتی ضعیفی دارند، آلودگیهای آب و غذا با HAV موجب افزایش خطر ابتلا میشود.
علائم و نشانه های هپاتیت ویروسی
دورهی زمانی بین قرار گرفتن در معرض ویروس هپاتیت و آغاز بیماری دورهی انکوباسیون خوانده میشود. این دوره بسته به نوع ویروس هپاتیت متغیر است. ویروس هپاتیت A دارای دورهی انکوباسیون حدود ۱۵ تا ۴۵ روز است؛ ویروس هپاتیت B دارای دورهای از ۴۵ تا ۱۶۰ روز است و دورهی انکوباسیون هپاتیت C از حدود ۲ هفته تا ۶ ماه میتواند طول بکشد. بسیاری از بیماران مبتلا به HAV، HBV و HCV دارای نشانههای کمی از بیماری بوده یا اصلا نشانهای ندارند. در افرادی که علائم هپاتیت ویروسی را بروز میدهند، علائمی نظیر از دست دادن اشتها، حالت تهوع، استفراغ، تب، ضعف، خستگی و تیر کشیدن در ناحیه شکم بروز میکند. البته ادرار تیره، مدفوع با رنگ روشن، زردی (روی پوست و سفیدی چشمها) نیز گاهی ممکن است در این افراد مشاهده شود.
هپاتیت حاد فولمینانت
بهندرت افرادی که دارای عفونتهای حاد HAV و HBV هستند، دچار التهاب شدید و نارسایی کبدی (هپاتیت حاد فولمینانت) میشوند. این بیماران با داشتن نشانههای هپاتیت حاد که قبلا گفته شد و نیز مشکلات اضافی گیجی یا کما (بهعلت ناتوانی کبد در سمزدایی مواد شیمیایی) و نیز کبودشدن یا خونریزی به شدت بیمار میشوند. در حقیقت تا ۸۰ درصد افرادی که دارای هپاتیت فولمینانت حاد هستند طی چند روز تا چند هفته ممکن است جان خود را از دست بدهند. البته جای خوشبختی است که این بیماری بسیار نادر است، برای مثال کمتر از ۰/۵ درصد افراد بالغ مبتلا به عفونت حاد HBV، دچار هپاتیت فولمینانت حاد نیز خواهند شد. این مورد همراه با HCV بهتنهایی فراوانی کمتری هم دارد؛ ولی وقتی هم HBV و هم HCV با هم وجود داشته باشند، فراوانی آن بیشتر میشود.
هپاتیت ویروسی مزمن
بیماران عفونیشده با ویروسهای HBV و HCV ممکن است دچار هپاتیت مزمن شوند. پزشکان هپاتیت مزمن را بهصورت هپاتیتی که بیش از ۶ ماه طول بکشد، تعریف میکنند. در هپاتیت مزمن، ویروسها برای چندین سال یا حتی دههها در کبد باقی مانده و تکثیر میشوند. بهدلایل ناشناختهای سیستم ایمنی این افراد قادر به ریشهکنی ویروسها نبوده و ویروس موجب التهاب مزمن کبد میشود. هپاتیت مزمن میتواند با گذشت زمان منجر به سیروز وسیع کبد، نارسایی کبد و سرطان کبد شود. نارسایی کبد در نتیجهی عفونت مزمن هپاتیت C، معمولترین علت پیوند کبد در بیماران آمریکایی است. بیماران مبتلا به هپاتیت ویروسی مزمن میتوانند عفونت را از طریق خون یا مایعات بدن (برای مثال به اشتراکگذاری سوزنها، روابط جنسی و گاها هم با اهدای عضو) به دیگران منتقل کنند. این ویروس گاها از طریق مادر آلوده به نوزاد تازه متولدشده نیز منتقل میشود.
تشخیص هپاتیت ویروسی
تشخیص هپاتیت ویروسی مبتنی بر نشانههای جسمی و نیز آزمایشهای خونی مربوط به آنزیمهای کبدی، آنتیبادیهای ویروسی و مواد ژنتیکی ویروسی است.
تشخیص هپاتیت ویروسی حاد اغلب آسان است اما تشخیص هپاتیت مزمن میتواند دشوار باشد. زمانی که فرد بیمار نشانههای خستگی، حالت تهوع، درد شکمی و تیرهشدن ادرار را گزارش میکند و سپس دچار زردی میشود، احتمال هپاتیت ویروسی حاد وجود دارد و باید توسط آزمایشهای خونی تایید شود. از طرف دیگر بیماران مبتلا به هپاتیت مزمن ناشی از HBV و HCV، اغلب نشانهای نداشته و تنها دارای نشانههای ملایم و غیر اختصاصی نظیر خستگی مزمن هستند. بهطور معمول این بیماران تا زمانی که آسیب کبدیشان پیشرفت نکند، علامت زردی را نشان نمیدهند، بنابراین بیماری آنها ممکن است برای سالها یا دههها بهطور ناشناخته باقی بماند.
آزمایشهای خونی
سه نوع آزمایش خونی برای ارزیابی بیماران مبتلا به هپاتیت وجود دارد: آنزیمهای کبدی، آنتیبادیهای ویروسهای هپاتیت و پروتئینهای ویروسی یا مواد ژنتیکی (DNA یا RNAی ویروسی).
آنزیمهای کبدی: از حساسترین و معمولترین آزمایشهای خونی برای ارزیابی بیماران مبتلا به هپاتیت، آنزیمهای کبدی هستند که آمینوترانسفرازها نامیده میشوند. این آنزیمها شامل آسپارتات آمینوترانسفراز (AST یا SGOT) و آلانین آمینوترانسفراز (ALT یا SGPT) میباشند. این آنزیمها بهطور معمول در سلولهای کبدی وجود دارند. اگر کبد آسیب ببیند (مثل حالت هپاتیت ویروسی)، سلولهای کبدی این آنزیمها را به خون ریخته و سطح آنزیمی خون افزایش مییابد. محدودهی طبیعی مقادیر AST برابر ۵ تا ۴۰ واحد در هر لیتر از سرم (بخش مایع خون) است، در حالیکه سطوح طبیعی برای ALT عبارت است از ۷ تا ۵۶ واحد به ازای هر لیتر از سرم. البته این سطوح طبیعی ممکن است بسته به آزمایشگاه اندکی دچار تغییر شوند. بیماران مبتلا به هپاتیت ویروسی حاد (برای مثال HAV یا HBV) ممکن است دارای سطوح بسیار بالایی از AST و ALT که گاهی به هزاران واحد در لیتر هم میرسد، باشند. این سطوح بالای AST و ALT طی چند هفته یا چند ماه که بیمار از هپاتیت حاد رهایی یابد، به حالت نرمال بر میگردد.
در مقابل، سطوح این آنزیمها در بیماران دارای عفونت HBV و HCV مزمن افزایش کمتری پیدا میکند؛ ولی این ناهنجاری میتواند برای سالها یا حتی دههها ادامه داشته باشد. از آنجایی که اغلب بیماران مبتلا به هپاتیت مزمن، دارای علامت نیستند (نه زردی نه حالت تهوع)، در معاینهها و آزمایشهای سالیانه، این افزایش در میزان آنزیمهای کبدیشان بهعنوان علامتی از بیماری هپاتیت در نظر گرفته نمیشود.
بالا رفتن سطوح خونی AST و ALT همیشه به معنای التهاب کبد نیست و این افزایش میتواند توسط عوامل مختلفی به غیر از هپاتیت ویروسی از جمله داروها، الکل، باکتریها، قارچها نیز ایجاد شود. به منظور تایید اینکه یک ویروس هپاتیت، مسئول این افزایش در آنزیمها است باید آزمایش دیگری در ارتباط با آنتیبادیهای هر کدام از ویروسهای هپاتیت و نیز مواد ژنتیکی ویروسی انجام شود.
آنتیبادیهای ویروسی: آنتیبادیها پروتئینهایی هستند که توسط سلولهای سفید خون که به مهاجمانی نظیر باکتریها و ویروسها حمله میکنند، تولید میشوند. آنتیبادیهای علیه ویروسهای هپاتیت A، B و C، معمولا طی چند هفته از ایجاد عفونت در خون قابل شناساییاند و این آنتیبادیها تا دههها پس از آن نیز در خون میمانند. آزمایشهای خونی برای آنتیبادیها در تشخیص هم هپاتیت ویروسی حاد و هم هپاتیت ویروسی مزمن مفید هستند.
آنتیبادیها در هپاتیت ویروسی حاد، نهتنها به ریشهکن کردن ویروس کمک میکنند؛ بلکه از بیمار در برابر عفونتهای آینده توسط همان ویروس نیز محفاظت میکنند. در هپاتیت مزمن، آنتیبادیها و دیگر اعضای سیستم ایمنی قادر به ریشهکنی ویروس نیستند. ویروسها به تکثیر یافتن ادامه میدهند و از سلولهای کبد به خون آزاد میشوند، جایی که وجود آنها با اندازهگیری مواد ژنتیکی و پروتئینهای ویروسی تشخیص داده میشود. بنابراین در هپاتیت مزمن هم آنتیبادیهای مخصوص ویروسها و هم پروتئینهای ویروسی و مواد ژنتیکی در خون قابل تشخیص هستند.
دیگر آزمایشها: انسداد مجاری صفرا در نتیجهی سنگهای صفراوی یا سرطان گاهی اوقات ممکن است حالتی شبیه هپاتیت ویروسی حاد ایجاد کند. آزمایش اولتراسوند میتواند برای مشخصشدن علت واقعی استفاده شود.
درمان هپاتیت ویروسی
درمان هپاتیت ویروسی حاد و هپاتیت ویروسی مزمن متفاوت است. درمان نوع حاد شامل استراحت، تخفیف علایم و رعایت مصرف مقدار مناسبی از مایعات است. درمان هپاتیت ویروسی مزمن شامل مصرف داروهایی برای از بین بردن ویروس و اقداماتی در جهت پیشگیری از آسیب بیشتر کبدی است.
درمان هپاتیت ویروسی حاد
در بیماران مبتلا به هپاتیت ویروسی حاد درمان آغازین شامل بهبودی از علایمی نظیر حالت تهوع، استفراغ و درد شکمی است. در این میان باید به داروها و ترکیبات دارای اثرات نامطلوب روی بیمارانی با عملکرد غیر طبیعی کبد (برای مثال استامینوفن و الکل)، توجه شود و تنها داروهای ضروری باید مصرف شوند زیرا کبد آسیبدیده بهطور طبیعی قادر به حذف داروها نبوده و داروها ممکن است در خون تجمع یافته و به سطوح سمی برسند. علاوه بر این، باید از مصرف مسکنها و آرامبخشها پرهیز کرد؛ زیرا آنها میتوانند اثرات نارسایی کبد روی مغز را تشدید کنند و موجب کما شوند. گاها لازم میشود که برای جلوگیری از کمآبی ناشی از استفراغ، از تزریق وریدی مایعات استفاده شود.
HBV حاد با داروهای ضدویروسی درمان نمیشود. HCV حاد (اگرچه بهندرت تشخیص داده میشود) را میتوان با چندین دارو که برای درمان HCV مزمن هم استفاده میشود، درمان کرد. درمان HCV عمدتا برای ۸۰ درصد بیمارانی که ویروس از بدن آنها حذف نشده است، توصیه میشود. این درمان منجر به ریشهکن شدن ویروس در بیشتر بیماران میشود.
درمان هپاتیت ویروسی مزمن
درمان عفونت مزمن با هپاتیت B و هپاتیت C معمولا شامل دارو یا ترکیباتی از داروها برای از بین بردن ویروس است. حذف موفقیتآمیز ویروس میتواند موجب توقف آسیب به کبد و جلوگیری از پیشرفت سیروز، نارسایی کبد و سرطان کبد شود. الکل موجب تشدید آسیب کبدی در هپاتیت مزمن میشود و میتواند موجب پیشرفت سریع به سمت سیروز شود. بنابراین بیماران مبتلا به هپاتیت مزمن باید مصرف الکل را متوقف کنند. کشیدن سیگار نیز میتواند موجب تشدید بیماریهای کبدی شود.
استراتژیهای مربوط به درمان هپاتیت مزمن میتواند پیچیده باشد و باید توسط متخصصان گوارش، هپاتولوژیستها (پزشکانی که برای درمان بیماریهای مربوط به کبد آموزش دیدهاند) یا متخصصان بیماریهای عفونی هدایت شوند، چرا که:
تشخیص هپاتیت مزمن ویروسی همیشه ساده نیست. گاهی اوقات ممکن است لازم باشد بیوپسی کبد (نمونهبرداری از بافت کبد) انجام شود تا آسیب کبدی تایید شود. پزشکان مجرب در زمینهی مدیریت بیماریهای مزمن کبدی باید خطرات بیوپسی کبد را در برابر مزایای ممکن انجام آن، مورد ارزیابی قرار داده و تصمیم نهایی را بگیرند.
همهی بیماران مبتلا به هپاتیت ویروسی مزمن کاندیدای درمان نیستند. برخی بیماران به درمان نیازی ندارند؛ زیرا برخی بیماران مبتلا به هپاتیتهای مزمن B و C به سمت پیشرفت آسیب کبدی یا سرطان کبد نمیروند. در برخی موارد هم داروهای عفونت مزمن در ارتباط با درمان هپاتیت B و C موثر نیستند. در مواردی هم نیاز به درمان طولانیمدت تا ۶ ماه وجود دارد. نرخ موفقیت برای پاسخ ویروسی پایدار در هپاتیت مزمن ویروسی C حدود ۹۰ درصد است.
هپاتیت فولمینانت
درمان هپاتیت فولمینانت حاد باید در مراکزی انجام شود که بتوانند پیوند کبد انجام دهند؛ زیرا هپاتیت فولمینانت حاد بدون پیوند کبد، دارای نرخ مرگومیر بالایی (در حدود ۸۰ درصد) است.
پیشگیری از هپاتیت ویروسی
پیشگیری از هپاتیت شامل اقداماتی در جهت پرهیز از قرار گرفتن در معرض ویروسها، استفاده از ایمونوگلوبولین در مواقع مواجه شدن و واکسنها است. استفاده از ایمونوگلوبولین، حفاظت غیرفعال نامیده میشود؛ زیرا در این مورد به فرد بیمار آنتیبادیهایی از بیمارانی که مبتلا به هپاتیت ویروسی هستند، داده میشود. واکسیناسیون، حفاظت فعال خوانده میشود؛ زیرا در این حالت به فرد بیمار ویروسهای کشتهشده یا ترکیبات غیرعفونی ویروسها داده میشود، این ویروسها و ترکیبات موجب تحریک سیستم ایمنی و تولید آنتیبادی در بدن فرد گیرنده میشود.
اجتناب از قرار گرفتن در معرض ویروسها
پیشگیری از هپاتیت ویروسی مانند هر بیماری دیگری بهتر از درمان است. احتیاط کردن از قرار گرفتن در معرض خون دیگران (سوزنهای آلوده)، رابطهی جنسی محافظتنشده و دیگر ترشحات و ضایعات بدن (مدفوع و استفراغ) به پیگشیری از انتشار این ویروسها کمک میکند.
استفاده از ایمونوگلوبولینها
ISG، سرم انسانی است که حاوی آنتیبادیهایی علیه هپاتیت A است. ISG را میتوان برای پیشگیری از عفونت در افرادی که در معرض هپاتیت A قرار گرفتهاند، استفاده کرد. ISG بالافاصله پس از استفاده تاثیرگذار است و دورهی حفاظت آن چندین ماه است. ISG معمولا به افرادی داده میشود که به مناطقی که شیوع هپاتیت A در آنها زیاد است و یا مکانهایی که بیماران مبتلا به هپاتیت A در آن وجود دارند، میروند.
گلوبولین ایمنی هپاتیت بی HBIG سرم انسانی است که حاوی آنتیبادیهایی علیه هپاتیت B است. تا ده روز پس از قرارگیری در معرض ویروس، HBIG در پیشگیری از عفونت موثر است ولی اگر زمان بیشتری بگذرد HBIG ممکن است فقط شدت عفونت HBV را کاهش دهد. حفاظت در مقابل هپاتیت B، برای حدود ۳ هفته بعد از استفاده از HBIG تداوم دارد. HBIG همچنین در زمان تولد به نوزادانی که از مادران مبتلا به هپاتیت B متولد شدهاند، داده میشود. علاوه بر این HBIG، به افرادی که بهعلت تماس جنسی در معرض HBV قرار گرفته یا کارگران مراکز بهداشتی که بهطور ناگهانی با سوزن آلوده به خون فرد دچار عفونت، تماس پیدا کردهاند، داده میشود.
واکسن هپاتیت
هپاتیت A: در آمریکا دو واکسن هپاتیت A وجود دارد (هاوریکس و واکتا). هر دو واکسن حاوی ویروسهای غیرفعال (کشتهشده) هپاتیت A هستند. برای افراد بالغ دو دز واکسن توصیه میشود. پس از اولین دز، آنتیبادیهای محافظ در ۷۰ درصد دریافتکنندگان واکسن طی دو هفته تولید میشوند و تقریبا صددرصد دریافتکنندگان طی ۴ هفته دارای آنتیبادی خواهند شد. بعد از دریافت دو نوبت واکسن هپاتیت A، ایمنی در مقابل عفونت هپاتیت A برای چندین سال تداوم خواهد داشت. افرادی که در خطر بالای ابتلای به هپاتیت A هستند و افرادی که دچار بیماری کبدی مزمن (برای مثال سیروز یا هپاتیت C مزمن) هستند، باید واکیسنه شوند.
افراد در خطر ابتلا به هپاتیت A عبارتند از:
بهعلت اینکه تولید آنتیبادیهای محافظ به چندین هفته زمان نیاز دارد، مسافران کشورهایی که هپاتیت A در آنها رایج است باید حداقل ۴ هفته قبل از خروج واکسینه شوند. اگر خروج مسافر قبل از ۴ هفته اتفاق بیفتد، بهتر است که علاوه بر واکسن، ایمونوگلوبولین نیز داده شود. ایمونوگلوبولین نسبت به واکسن حفاظت سریعتری ایجاد میکند ولی طول مدت اثر آن کمتر است.
هپاتیت B: برای واکسیناسیون فعال یک آنتیژن بیضرر هپاتیت B به فرد داده میشود تا سیستم ایمنی بدن او در جهت تولید آنتیبادیهایی علیه آنتیژن سطح هپاتیت B تحریک شود. واکسنهایی که هم اکنون در آمریکا در دسترس هستند، با استفاده از تکنولوژی DNA نوترکیب ساخته میشوند. این واکسنهای هپاتیت B (انرژیکس B و ریکامبیواکس HB) بهصورتی ساخته میشوند که فقط بخشی از آنتیژن سطح را در بر بگیرند که در تحریک سیستم ایمنی برای تولید آنتیبادی بسیار قوی است. واکسن حاوی بخش دیگری از ویروس به جز همان آنتیژن سطح نبوده و بنابراین نمیتواند موجب ایجاد عفونت HBV شود.
واکسنهای هپاتیت B باید در سه دز تزریق شود. برای گرفتن بهترین نتیجه، واکسیناسیون باید در عضلهی دلتوئید (شانه) و نه عضله باسن استفاده شود. واکسنهای هپاتیت بی، ۹۰ درصد در افراد بالغ سالم و ۹۵ درصد در نوزادان، کودکان و نوجوانان موثر است. ۵ درصد افراد واکسینهشده نمیتوانند آنتیبادیهای لازم برای ایجاد ایمنی بعد از سه بار واکسن را تولید کنند. بیماران دارای سیستم ایمنی ضعیف (مثلا مبتلایان به عفونتHIV )، بیماران سالخورده و بیمارانی که در حال انجام همودیالیز کلیه هستند، ممکن است نتوانند به واکسن پاسخ دهند.
واکسن هپاتیت B برای افراد زیر توصیه میشود:
همهی زنان باردار باید یک آزمایش خون برای آنتیبادی آنتیژن سطح ویروس هپاتیت B انجام دهند. زنانی که آزمایش آنها از نظر ویروس هپاتیت B مثبت باشد، دارای خطر انتقال ویروس به فرزند طی زایمان هستند و باید نوزادان متولدشده از این مادران علاوه بر واکس هپاتیت B، HBIG را نیز دریافت کنند. دلیل اینکه باید هم ایمونوگلوبولین و هم واکسن داده شود، این است که حتی اگر واکسن هپاتیت B بتواند ایمنی فعال بلندمدتی ایجاد کند، ولی برای این کار چند هفته یا چند ماه زمان لازم است. تا زمانی که ایمنی فعال توسعه پیدا کند، آنتیبادیهای موقت و غیرفعال حاصل از HBIG میتواند از نوزاد محافظت کند.
افراد واکسینهنشده قرار گرفته در معرض مواد آلوده شده با هپاتیت B (مانند کارکنان مرکز سلامتی که توسط یک سوزن آلوده شدهاند) نیز علاوه بر واکسن هپاتیت B به HBIG نیز نیاز دارند.
هپاتیت C و D
در حال حاضر واکسنی برای هپاتیت C وجود ندارد. تولید چنین واکسنی بهعلت وجود ۶ فرم مختلف (ژنوتیپ مختلف) از ویروس هپاتیت C دشوار است. برای هپاتیت D هم واکسنی موجود نیست، اگرچه واکسنهای HBV میتوانند از ابتلای یک فرد سالم به هپاتیت D هم جلوگیری کنند زیرا ویروس هپاتیت D برای تکثیر در بدن نیاز به حضور HBV دارد.
پیشآگهی هپاتیت ویروسی چگونه است؟
پیشآگهی (پیشبینی آینده بیماری) هپاتیت ویروسی برای بیشتر بیماران خوب است؛ هرچند این پیشبینی تا حدودی بستگی به ویروس عفونی کننده دارد. برای مثال بیمارانی که هپاتیت مزمن میگیرند بهعلت پتانسیل توسعهی سیروز، ناراسایی کبدی، سرطان کبد و گاها مرگ، دارای یک پیشآگهی بد هستند. نشانههای هپاتیت ویروسی نظیر خستگی، اشتهای ضعیف، حالت تهوع و زردی معمولا طی چند هفته یا چند ماه بدون هیچ درمان خاصی فروکش میکند. عملا تمام بیماران دارای عفونت حاد HAV و اکثر افراد بالغ (بیش از ۹۵ درصد) با HBV حاد کاملا بهبود پیدا میکنند. بهبود کامل از هپاتیت ویروسی به این معنا است:
متاسفانه همهی بیماران مبتلا به هپاتیت ویروسی، بهبودی نمییابند. ۵ تا ۱۰ درصد از بیماران با عفونت HBV حاد و حدود ۷۵ تا ۸۰ درصد بیماران مبتلا به عفونت HCV حاد، درگیر هپاتیت مزمن خواهند شد. بیمارانی (حدود ۰/۵ تا ۱ درصد) که به هپاتیت فولمینانت دچار میشوند دارای نرخ مرگومیر ۸۰ درصدی هستند. عفونتهای مزمن HCV علت اصلی پیوند کبد هستند.
هپاتیت غیر ویروسی
هپاتیت غیر ویروسی یک التهاب کبدی است که میتواند موجب ایجاد سیروز، سرطان کبد، ناراسایی کبد و مرگ شود. سه نوع هپاتیت غیر ویروسی وجود دارد:
هپاتیت سمی که توسط مواد شیمیایی، داروها (تجویزی و غیر تجویزی) و مکملهای غذایی ایجاد میشود.
هپاتیت الکلی که در اثر مصرف زیاد الکل، ایجاد میشود.
هپاتیت خودایمنی که در اثر حمله سیستم ایمنی به کبد ایجاد میشود. به دلایل ناشناختهای سیستم ایمنی میتواند به کبد حمله کرده و موحب ایجاد التهاب، جراحت، سرطان و نارسایی کبد شود. برخی بیماریها و مواد سمی خاص و داروها هم میتوانند موجب این وضعیت شوند.
علایم هپاتیت سمی طی چند ساعت، چند روز یا چند ماه پس از قرار گرفتن در معرض ماده سمی بروز میکنند و میتواند شامل این موارد باشد: زردی، درد شکمی، حالت تهوع و استفراغ، ادرار تیره، خارش و بثورات جلدی، خستگی، از دست دادن اشتها. مصرف بیش از اندازهی استامینوفن نیز میتواند موجب نارسایی کبد و حتی مرگ شود. این دارو موجب حالت تهوع، تعریق، استفراغ، درد در بخش بالای شکم یا کما میشود.
تشخیص هپاتیت غیر ویروسی
برای تشخیص هپاتیت غیر ویروسی، پزشک با پرسیدن شرححالی از بیمار یک معاینهی فیزیکی انجام میدهد. در ادامه اقداماتی نظیر آزمایشهای تصویربرداری (اولتراسوند، MRI یا سیتیاسکن) و نمونهبرداری (بیوپسی) از بافت کبد ممکن است، انجام شود. هپاتیت خودایمنی با آزمایشهای خونی تشخیص داده میشود. گاهی اوقات هم به نمونهبرداری از کبد نیاز است. روش درمان، تجویز دارویی برای متوقف کردن سیستم ایمنی در حمله به کبد است. اگر آسیب کبد جدی باشد ممکن است نیاز به پیوند کبد باشد.
روش درمان هپاتیت سمی میتواند شامل موارد زیر باشد:
به منظور پیشگیری از هپاتیت سمی باید موارد زیر رعایت شود: