صرع یکی از بیماریهای شایع در ایران بوده و دارای عوارض زیادی است. براساس نتایج یک مطالعهی فراتحلیل میزان شیوع کلی صرع در ایران درحدود پنج درصد است. این میزان در مطالعاتی که در مرکز کشور انجام شده بود، شش درصد، در شمال کشور یک درصد و در شرق کشور چهار درصد بوده است. مهمترین عوامل خطرساز بیماری صرع در ایران بیماریهای جسمی، بیماریهای روانی و وراثت هستند. این آمار نسبت به آمار کشورهای دیگر بالاتر است.
در کل جهان ۶۰ میلیون فرد مبتلا به صرع وجود دارد. تشنجهای صرعی ممکن است با جراحات مغزی یا ژنتیک مرتبط باشند؛ اما برای ۷۰ درصد بیماران دارای صرع، علت آن ناشناخته است. ده درصد از افراد در زندگی خود تشنج را تجربه خواهند کرد. این بیماری همزمان با افزایش سن افراد بهویژه در زمانیکه آنها دچار سکته، تومورهای مغزی یا بیماری آلزایمر میشوند، افزایش مییابد.
مردان بیش از زنان دچار صرع میشوند. جراحت مغزی یا عفونت میتواند موجب بروز صرع در هر سنی شود. دلیل آغاز صرع برای افراد سنین مختلف متفاوت است. کودکان ممکن است با نقصی در ساختار مغزشان متولد شوند یا اینکه ممکن است دچار آسیب مغزی یا عفونتی شوند که موجب صرع میشود. آسیبهای شدید سر شناختهشدهترین علت صرع در افراد جوان است. در افراد میانسال سکتهها، تومورها و جراحات از اصلیترین علتها هستند. در افراد دارای سن ۶۵ و بیشتر، سکته رایجترین علت شناختهشدهی است و پس از آن بیماریهای تخریبکنندهی عصبی نظیر آلزایمر قرار دارند. اغلب تشنجها بالافاصله پس از اینکه فرد دچار جراحت در سر شدن آغاز نمیشوند بلکه طی چند ماه پس از آن ممکن است اتفاق بیفتند.
صرع چیست؟
صرع (epilepsy) یک اختلال مغزی است که با تشنجهای مکرر مشخص میشود. تشنج معمولا بهعنوان تغییر ناگهانی رفتار در اثر تغییر موقت در عملکرد الکتریکی مغز تعریف میشود. مغز در حالت طبیعی بهطور مداوم ایمپالسهای الکتریکی کوچکی در یک الگوی منظم تولید میکند. این ایمپالسها در طول نورونها حرکت میکنند و ازطریق ناقلهای عصبی (نوروترانسمیتر) به کل بدن منتقل میشود. بقراط، فیلسوف یونانی نخستین فردی بود که فکر میکرد صرع در مغز آغاز میشود.
در صرع ریتمهای الکتریکی مغز دچار نامتوازنی شده و منجر به بروز تشنج مکرر میشود. در بیماران دارای تشنج، الگوی الکتریکی نرمال بهوسیلهی انفجارهای همزمان و ناگهانی انرژی الکتریکی که ممکن است بهطور کوتاه روی هوشیاری، حرکات یا احساسات تاثیر بگذارد، دچار اختلال میشود. صرع معمولا پس از اینکه فردی دارای حداقل دو تشنج باشد که توسط علت شناخته شدهی پزشکی مانند ترک الکل یا کاهش شدید قند خون ایجاد نشده باشد، تشخیص داده میشود. اگر تشنجها از یک منطقهی خاص از مغز بیایند، علایم اولیه تشنج میتواند منعکسکنندهی عملکرد آن منطقه باشد. قسمت راست مغز، سمت چپ بدن را کنترل میکند و بخش سمت چپ مغز، سمت راست بدن را کنترل میکند. براین اساس اگر یک تشنج در قسمت راست مغز در منطقهای که حرکت اندامها را کنترل میکند، اتفاق بیفتد، تشنجها ممکن است همراهبا لرزش و تکان خوردن انگشت شست یا دست چپ باشد.
انواعی از صرعهای مختلف وجود داد که دارای یک وجه مشترک هستند: گرایش به داشتن تشنجی که در مغز آغاز میشود. تمام تشنجها ناشی از صرع نیستند. وضعیتهای دیگری که ممکن است شبیه به صرع بهنظر برسند عبارتاند از غش یا افت شدید قند خون در برخی از بیمارانی که برای دیابت تحت درمان قرار میگیرند. هر فردی ممکن است در شرایط خاصی دچار تشنج شود، اما بیشتر افراد در شرایط طبیعی دچار تشنج نمیشوند. تشنج گاهی با عناوین غش و حمله نیز مطرح میشود. تشنج زمانی اتفاق میافتد که در مسیر طبیعی عملکرد مغز اختلالی پیش میآید. در فاصلهی بین تشنجها مغز به حالت طبیعی عمل میکند.
بیش از چهل نوع تشنج وجود دارد، بنابراین تشنج در افراد مختلف میتواند بسیار متغیر باشد. برای مثال فردی ممکن است برای چند ثانیه دچار بهت و بیحرکتی شود یا اینکه افرادی ممکن است روی زمین افتاده و دچار لرزش شوند. برخی از افراد حین تشنج هوشیار نیستند و بهخاطر نمیآورند که چه چیزی برای آنها اتفاق افتاده است. مفید است که از افرادی که او را دیدهاند در توضیح علایم کمک گرفت تا به تشخیص او کمک کرد.
علل صرع
صرعهای مختلف، علتهای بسیار متفاوتی میتوانند داشته باشند. این علل میتوانند پیچیده بوده و گاهی شناسایی آنها دشوار است. داشتن یک یا چند مورد از شرایط زیر میتواند موجب بروز این نوع تشنجات شود:
هماکنون برخی از پژوهشگران بر این باورند که شانس ابتلا به صرع تا حدودی ژنتیکی است. هر فردی که تشنج در او آغاز میشود، همیشه دارای مقداری احتمال ژنتیکی برای بروز این بیماری است. دامنهی این احتمال در بین افراد مختلف متغیر است. حتی اگر تشنجها بعد از یک جراحت مغزی یا دیگر تغییرات ساختاری آغاز شود، این امر میتواند هم حاصل تغییر ساختاری و هم استعداد ژنتیکی فرد در ابتلا به صرع باشد. افراد زیادی ممکن است جراحت مغزی یکسانی را تجربه کنند ولی همهی آنها پس از آن دچار صرع نمیشوند.
عوامل خطرساز صرع
آستانهی تشنج
جزء احتمال ژنتیکی ابتلا به تشنج، آستانهی تشنج نامیده میشود. این همان سطح فردی مقاومت به تشنج است. هرکدام از ما میتواند در شرایط خاصی دچار تشنج شود ولی برای بیشتر افراد مقاومت طبیعی دربرابر تشنج به اندازهی کافی بالاست که از بروز تشنج در آنها پیشگیری کند. آستانهی تشنج ما بخشی از پشتصحنهی ژنتیکی ما است که میتواند از والد به فرزند منتقل شود. بنابراین احتمال اینکه فردی دچار تشنج شود تا حدودی بستگی به اینکه آیا والد یا والدین او مبتلا به صرع بودهاند، دارد. اگر فردی دارای آستانهی تشنج پایینی باشد به مفهوم این است که مقاومت او دربرابر تشنج کمتر است، بنابراین این فرد نسبتبه افرادی که دارای آستانهی مقاومت تشنج بالایی هستند، بدون دلیلی آشکاری و بهطور ناگهانی دچار تشنج میشود.
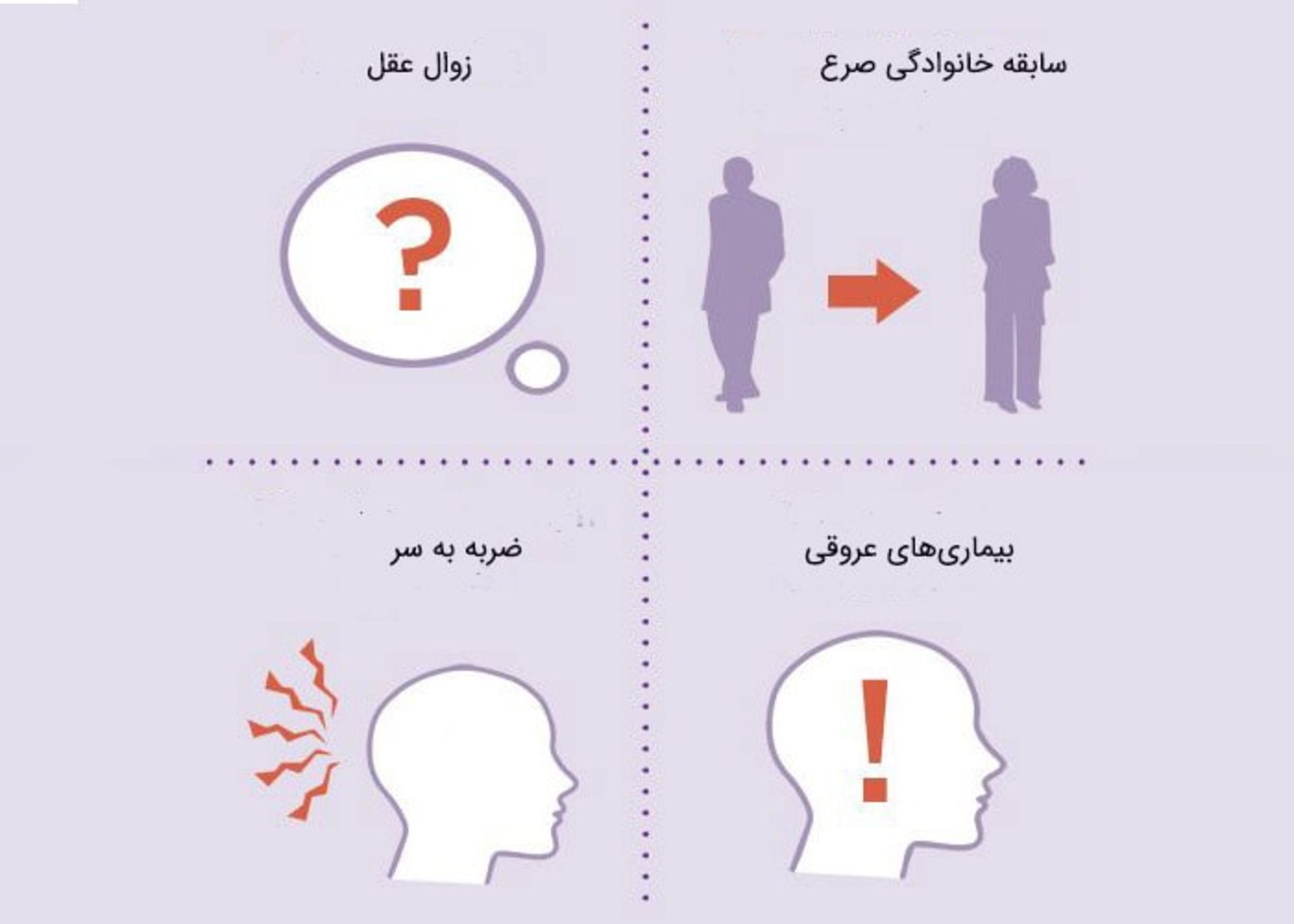
عوامل زیر ممکن است خطر بروز تشنج را در افراد مستعد به تشنج افزایش دهد:
حقایقی درمورد صرع
تصورات غلط درمورد صرع
تصور اشتباه: هر فردی که صرع داشته باشد، حتما دچار لرزش و تکان میشود.
هر تشنجی بهمعنای این نیست که لزوما فرد دچار لرزش نیز میشود و این طور نیست که همیشه طی تشنج فرد هوشیاری خود را از دست بدهد. طیف وسیعی از تشنجها وجود دارند که دارای عوارض جانبی متفاوتی بوده و افراد مختلف را به شیوههای متفاوت تحتتاثیر قرار میدهند.
تصور اشتباه: نور فلاش موجب آغاز تشنج در تمام افراد مبتلا به صرع میشود.
تا سه درصد از افراد مبتلا به صرع توسط نورهای فلاش (نورهای قطع و وصل شونده) تحتتاثیر قرار میگیرند که صرع حساس به نور نامیده میشود. در بیشتر افراد مبتلا به صرع، این نورها آغازگر تشنج نیست. صرع حساس به نور بیشتر در میان کودکان و افراد جوان شایع است.
تصور اشتباه: باید یک فرد را حین تشنج لرزشی مهار کرد.
طی یک تشنج که با حرکات لرزشی همراه است، به هیچ عنوان نباید فرد را نگه داشت و چیزی در دهان او گذاشت.
تصور اشتباه: صرع نادر است.
صرع آن طور که مردم تصور میکنند، نادر نیست. حدود ۶۰ میلیون فرد مبتلا به صرع در جهان وجود دارد. هر فردی ممکن است دچار صرع شود. این بیماری در تمام سنین و در میان تمام نژادها و طبقات اجتماعی اتفاق میافتد.
تصور اشتباه: تنها عوارض جانبی صرع عبارتاند از خستگی و گیجی.
ابتلا به صرع میتواند از طرق مختلف روی فرد تأثیرگذار باشد. برای مثال برخی از افراد ممکن است دارای مشکلاتی در زمینهی خواب یا حافظه باشند و برخی از افراد در زمینهی سلامت روان دچار مشکل میشوند.
تصورات غلط تاریخی در مورد صرع هنوز وجود دارد و هنوز هم برخی از مردم اعتقاد دارند که صرع در اثر غلبهی ارواح شیطانی ایجاد میشود.
تشخیص صرع
از آن جایی که فرد دچار صرع تا زمانیکه دچار تشنج شود، هیچ علامت آشکاری ندارد، این امر میتواند تشخیص صرع را با مشکل مواجه کند. تشخیص معمولا پس از اینکه فردی بیش از یک تشنج صرعی را تجربه کرد، انجام میشود. تشخیص صرع ساده نیست. پزشکان اطلاعات بسیار مختلفی را جمعآوری میکنند تا علل تشنج را ارزیابی کنند. اگر فردی دارای دو یا تعداد بیشتری تشنج بود که در مغزش آغاز شده بود، ممکن است که مبتلا به صرع تشخیص داده شود. از آنجایی که یک آزمایش خاص وجود ندارد که بتواند صرع را تشخیص دهد، تشخیص همیشه آسان نیست. تشخیص صرع در فرد براساس این انجام میشود که قبل، در جریان و پس از تشنج برای فرد چه اتفاقی میافتد. برای مثال برخی از حالات غش ممکن است بهنظر شبیه به تشنجهای صرعی بیایند و ولی اغلب قبل از غش، فرد احساس سرما کرده و دچار تاری دید میشود. اما تشنج صرعی بسیار ناگهانی اتفاق میافتد و فرد دارای هشداری در زمینهی وقوع یک تشنج نیست.

فردی که دچار تشنج میشد، ممکن است بهخاطر نیاورد که چه چیزی اتفاق افتاده است. او بهتر است توضیحاتی در زمینهی آن چه اتفاق افتاده است، از زبان فردی که او را دیده است، ثبت کند که بتواند به پزشک معالج خود نشان دهد. در این بخش برخی از سوالاتی که ممکن است به ثبت اطلاعات مهم در زمینهی تشنجی که اتفاق افتاده است، کمک کند، آورده شده است.
قبل از تشنج
در طول تشنج
پس از تشنج
جدای از تشریح تشنجها، موضوعات دیگری نیز وجود دارند که میتوانند درمورد علت تشنجها کمک کنند. تاریخچهی پزشکی بیمار و دیگر مشکلات سلامتی که او دارد، نیز بخشی از فرایند تشخیص محسوب میشود. گاهی اوقات علت صرع یک فرد ممکن است مشخص شود. بااینحال در بیشتر افراد علت آشکاری برای صرع دیده نمیشود.
آزمایشهای تشخیص صرع
از آزمایشهای خون، الکتروانسفالوگرافی (EEG) و اسکن مغز برای جمعآوری اطلاعاتی برای تشخیص استفاده میشود. این آزمایشها بهتنهایی نمیتوانند صرع را تأیید یا رد کنند.
آزمایشهای عمومی: آزمایشهایی وجود دارند که میتوانند کمک کنند تا احتمال وجود دیگر بیماریها برطرف شود. اینها شامل موارد زیر میشوند:
آزمایشهای خون: معمولا یک نمونهی خون از فرد بیمار گرفته میشود. این نمونه مورد استفاده قرار میگیرد تا وضعیت سلامت عمومی او مورد بررسی قرار گیرد و دیگر علل احتمالی تشنج نظیر پایین بودن سطح قند خون یا دیابت کنار گذاشته شود.
الکتروکاردیوگرام (ECG): از ECG برای ثبت فعالیت الکتریکی قلب استفاده میشود. این کار با چسباندن الکتروهایی روی بازوها، پاها و قفسهی سینه انجام میشود. این الکترودها سیگنالهای الکتریکی قلب را میگیرند. یک ECG میتواند احتمال بروز تشنج در اثر عملکرد مغز را مشخص کند.
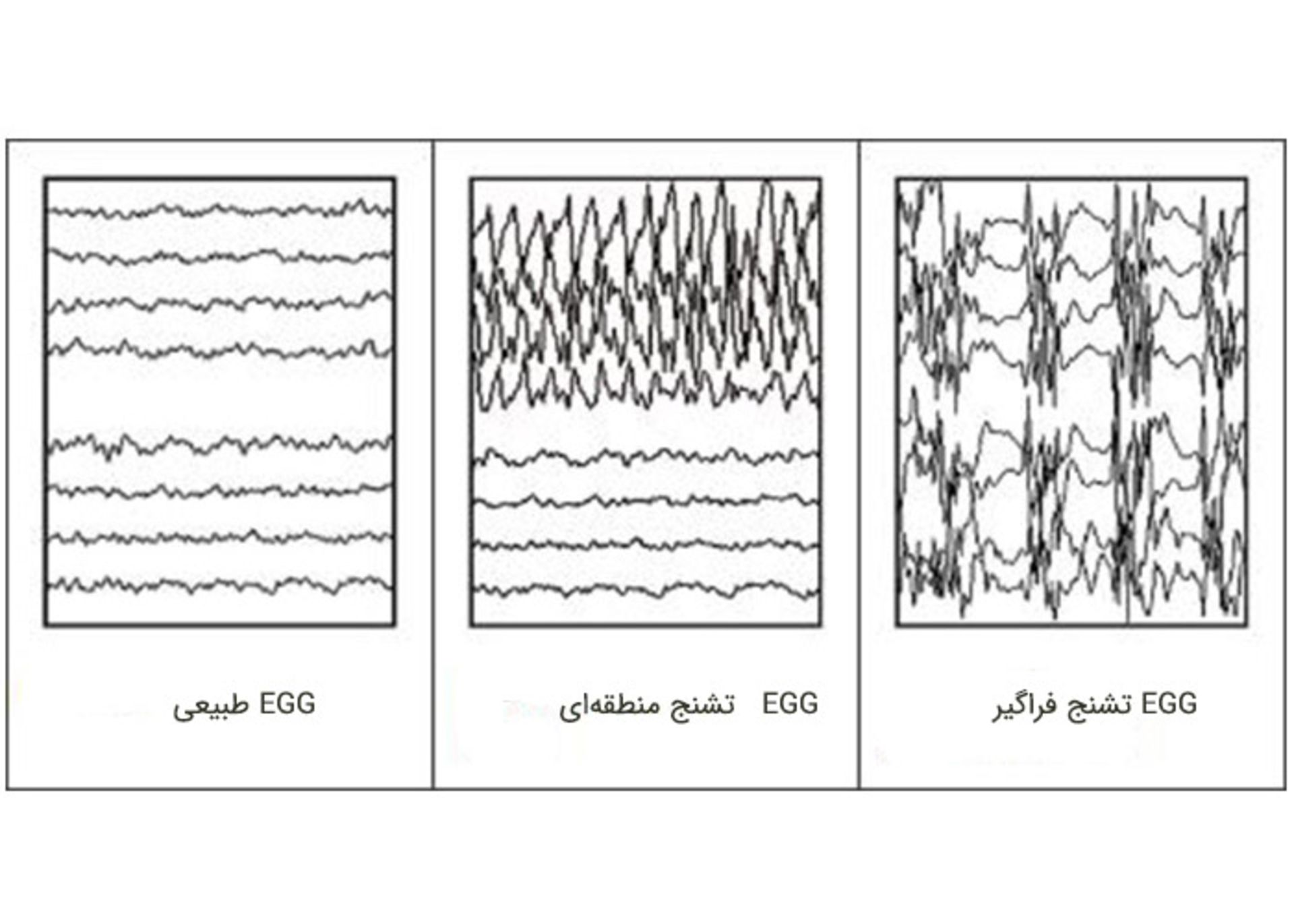
تشنجهای صرعی
تشنجهای صرعی در اثر اختلال در فعالیت الکتریکی مغز ایجاد میشوند. انواع مختلفی از تشنجهای صرعی وجود دارد اما همهی آنها در مغز آغاز میشوند. تشنجهای دیگری هستند که ممکن است بهنظر شبیه تشنجهای صرعی بیایند ولی آنها در مغز آغاز نمیشوند. برخی از تشنجها در شرایطی نظیر افت قند خون یا تغییر در عملکرد قلب اتفاق میافتند. برخی از کودکان کم سن نیز در دمای بالا دچار تشنج ناشی از تب میشوند. اینها معادل تشنج صرعی نیستند.
تشنجها چنان متغیر هستند که متخصصان صرع آنها را بهطور مکرر مجددا طبقهبندی میکنند. بهطور معمول تشنجها در یکی از دو گروه اصلی تشنج تقسیم میشوند: تشنجهای فراگیر اولیه و تشنجهای منطقهای. تفاوت بین اینها در نحوهی آغاز آنها است. تشنجهای عمومی اولیه با یک تخلیهی الکتریکی وسیع که شامل دو طرف مغز به یکباره است، آغاز میشود. تشنجهای منطقهای با یک تخلیهی الکتریکی در منطقه ی محدودی از مغز آغاز میشوند. صرعی که در آن تشنجها از دو طرف مغز در یک زمان آغاز میشود، صرع فراگیر اولیه نامیده میشود.
همچنین تشنجها براساس معیارهای زیر تقسیمبندی میشوند:
صرع پایدار (status epilepticus)
تشنجهای یک فرد معمولا از نظر زمانی هر بار که اتفاق میافتند، دارای مدت زمان یکسانی بوده و خودبهخود متوقف میشود. البته گاهی تشنجها متوقف نمیشوند یا اینکه یک تشنج بهدنبال تشنج دیگر و بدون بهبودی فرد در فاصلهی بین دو تشنج رخ میدهد. اگر چنین وضعیتی برای پنج دقیقه یا بیشتر طول بکشد به آن صرع پایدار گفته میشود. صرع پایدار شایع نیست اما میتواند درمورد هر نوعی از تشنج اتفاق افتد و فرد ممکن است نیاز به مراجعه به پزشک پیدا کند.
داشتن یادداشتهای منظم از تشنجها به فرد کمک میکند که بتواند آغازگرهای خود را بشناسد و حتیالامکان از آنها اجتناب کند.
درمانهای صرع
داروها: داروهای ضدصرع (AEDs) ازطریق کنترل فعالیت الکتریکی مغز که موجب تشنج میشود، کار میکنند. این داروها صرع را درمان نمیکنند و بهمنظور توقف تشنج هنگامی که در حال اتفاق افتادن است، استفاده نمیشوند. این داروها بهترین نتیجه را زمانی دارند که بهطور منظم و تقریبا در زمان های مشابهی از روی مصرف شوند. تشنج در هفتاد درصد از افراد با مصرف این داروها بهکلی تحت کنترل در میآید.
هدف از درمان، توقف تمام تشنجها با مصرف حداقل مقدار و تعداد داروهای ضدصرع و حداقل اثرات جانبی است. معمولا درمان با استفاده از یک داروی ضدصرع و در کمترین مقدار آن آغاز میشود و بهتدریج مقدار آن اضافه میشود تا زمانیکه تشنجهای بیمار تحت کنترل در بیایند. اگر تشنجهای فرد توسط این دارو کنترل نشد، معمولا یک داروی ضدصرع دیگر (با اضافه کردن داروی جدید و کنارگذاری تدریجی داروی قدیمی) تجویز میشود. اگر تشنج بیمار تنها با استفاده از یک دارو کنترل نشود، ممکن است داروی دیگری نیز اضافه شود و بیمار لازم باشد هر روز دو نوع دارای ضدصرع مصرف کند. اکثر داروی ضدصرع دارای دو نام هستند، یکی نام عمومی و یکی نام تجاری که توسط شرکت سازنده تعیین میشود. برخی از داروهای ضدصرع بیش از یک نسخهی عمومی دارند و هر نسخه ممکن است دارای نام مخصوص به خود باشد. برای برخی از ضدصرعها نسخههای مختلف دارو ممکن است با هم اختلاف کمی داشته باشند و این میتواند روی کنترل تشنج تأثیرگذار باشد. هنگامی که مشخص شد یک داروی ضدصرع میتواند تشنجهای بیمار را تحت کنترل در آورد و مناسب او است، توصیه میشود که بیمار همان نسخه از دارو را همیشه مصرف کند.
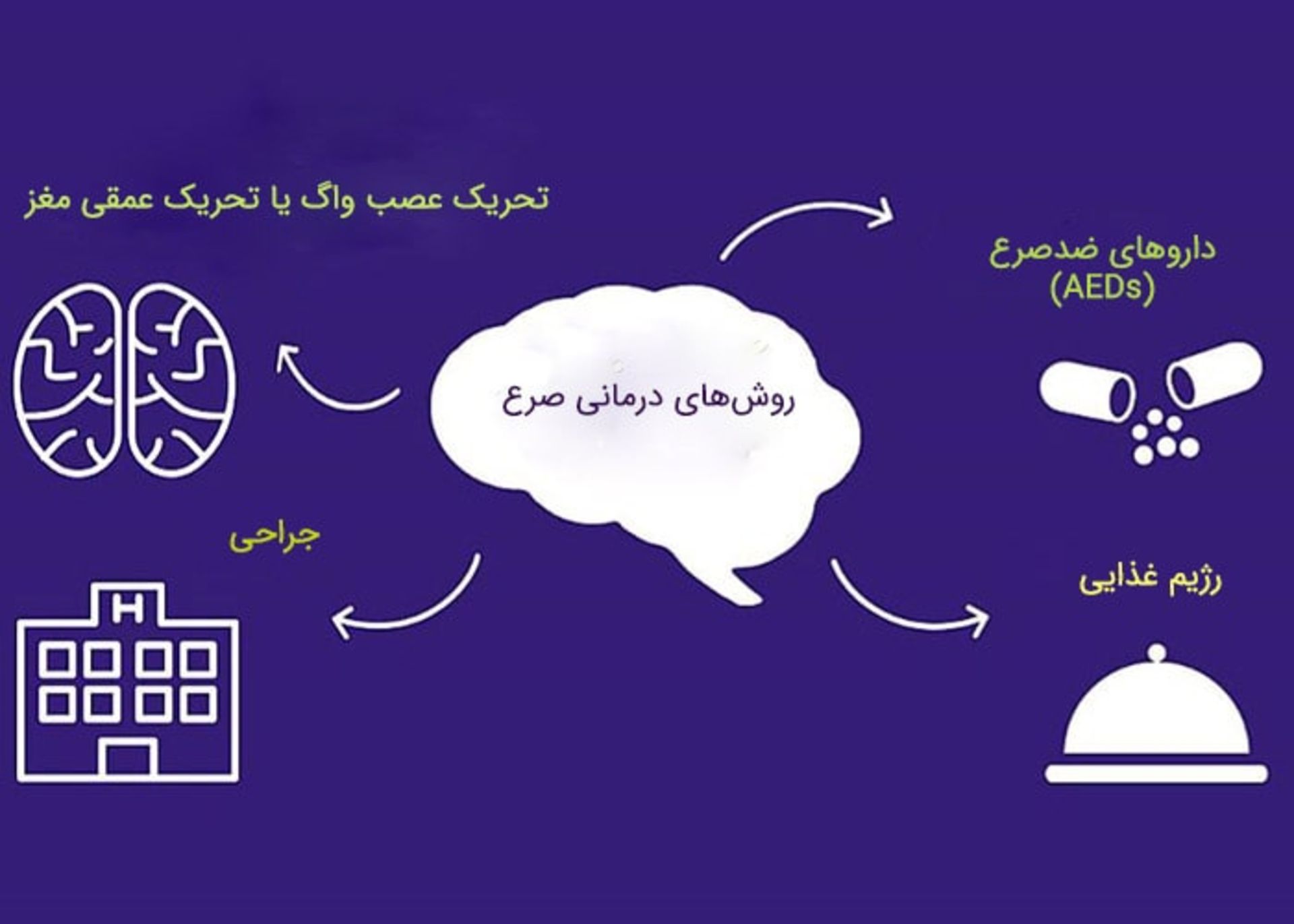
چه گزینههای درمانی دیگری برای صرع وجود دارد؟
اگرچه بهطور کلی صرع قابل درمان نیست ولی در بیشتر افراد تشنجها قابل کنترل است، بنابراین صرع دارای تاثیر کمی روی زندگی آنها بوده یا اصلا تاثیری ندارد. بیشتر افراد دچار صرع از داروهای ضدصرع برای ممانعت از بروز تشنج استفاده میکنند. برای افرادی که تشنج آنها توسط داروهای ضدصرع قابل کنترل نیست، گزینههای درمانی دیگری نیز وجود دارد.
رژیم غذایی کتوژنیک
رژیم غذایی کتوژنیک یک گزینهی درمانی برای کودکان مبتلا به صرع است که تشنج آنها توسط داروهای ضدصرع کنترل نمیشود. این رژیم غذایی ممکن است تعداد یا شدت تشنجها را کم کند و اغلب دارای تاثیرات مثبتی بر رفتار است. این رژیم غذایی بسیار تخصصی است و باید تحت مراقبت، نظارت و هدایت متخصصان مربوطه انجام شود.

رژیم غذایی کتوژنیک یک رژیم غذایی دارای چربی بالا، کربوهیدرات پایین و پروتئین کنترل شده است که از دههی ۱۹۲۰ برای درمان صرع مورد استفاده قرار گرفته است. این رژیم غذایی یک درمان پزشکی است و اغلب تنها زمانی در نظر گرفته میشود که حداقل دو داروی مناسب استفاده شده باشد ولی نتیجهبخش نبوده باشد. رژیم غذایی کتوژنیک گزینهی درمانی مناسبی برای کودکانی است که کنترل صرع آنها دشوار است.
بدن معمولا از گلوکز حاصل از کربوهیدراتها بهعنوان منبع انرژی استفاده میکند. زمانیکه بدن از چربی بهعنوان منبع انرژی استفاده میکند، مواد شیمیایی به نام کتون در بدن تولید میشوند و بدن بهجای گلوکز از کتونها بهعنوان منبع انرژی استفاده میکند. مادهی شیمیایی دیگری به نام دکانوئیک اسید نیز با مصرف این رژیم غذایی در بدن تولید میشود. این مواد شیمیایی به کاهش تشنج در برخی از افراد کمک میکنند.
البته این رژیم غذایی ممکن است برای هر فردی نتیجهبخش نباشد، اما برای انواع مختلفی از تشنجها و سندرمهای صرع از جمله صرع میوکلونیک آستاتیک، سندرم دراوه، اسپاسم شیرخوارگی (سندرم غرب) و توبروز اسکلروزیس مناسب است.
فرمهای مختلفی از رژیمهای کتوژنیک وجود دارد. انواع غذاهایی که مصرف میشود و روشی که هر رژیم محاسبه میشود، کمی متفاوت است اما هرکدام از رژیمها در کاهش تشنج در برخی از افراد مؤثر بودهاند.
درمورد این رژیمهای غذایی بروز یبوست مسئلهای شایع است. علت آن تا حدودی مرتبط با این مسئله است که چربیها نسبتبه کربوهیدراتها زمان بیشتری میبرد تا تجزیه شود و نیز بهعلت عدم وجود فیبر که البته قابل درمان است. گرسنگی، استفراغ و فقدان انرژی نیز در آغاز این روش درمان معمول بوده اما این اثرات جانبی ممکن است با گذشت زمان کاهش یابند و با نظارت دقیق قابل اجتناب هستند. بسیاری از کودکان با مصرف این رژیم غذایی حس افزایش انرژی و هوشیاری بیشتری را تجربه میکنند.
تحریک عصب واگ
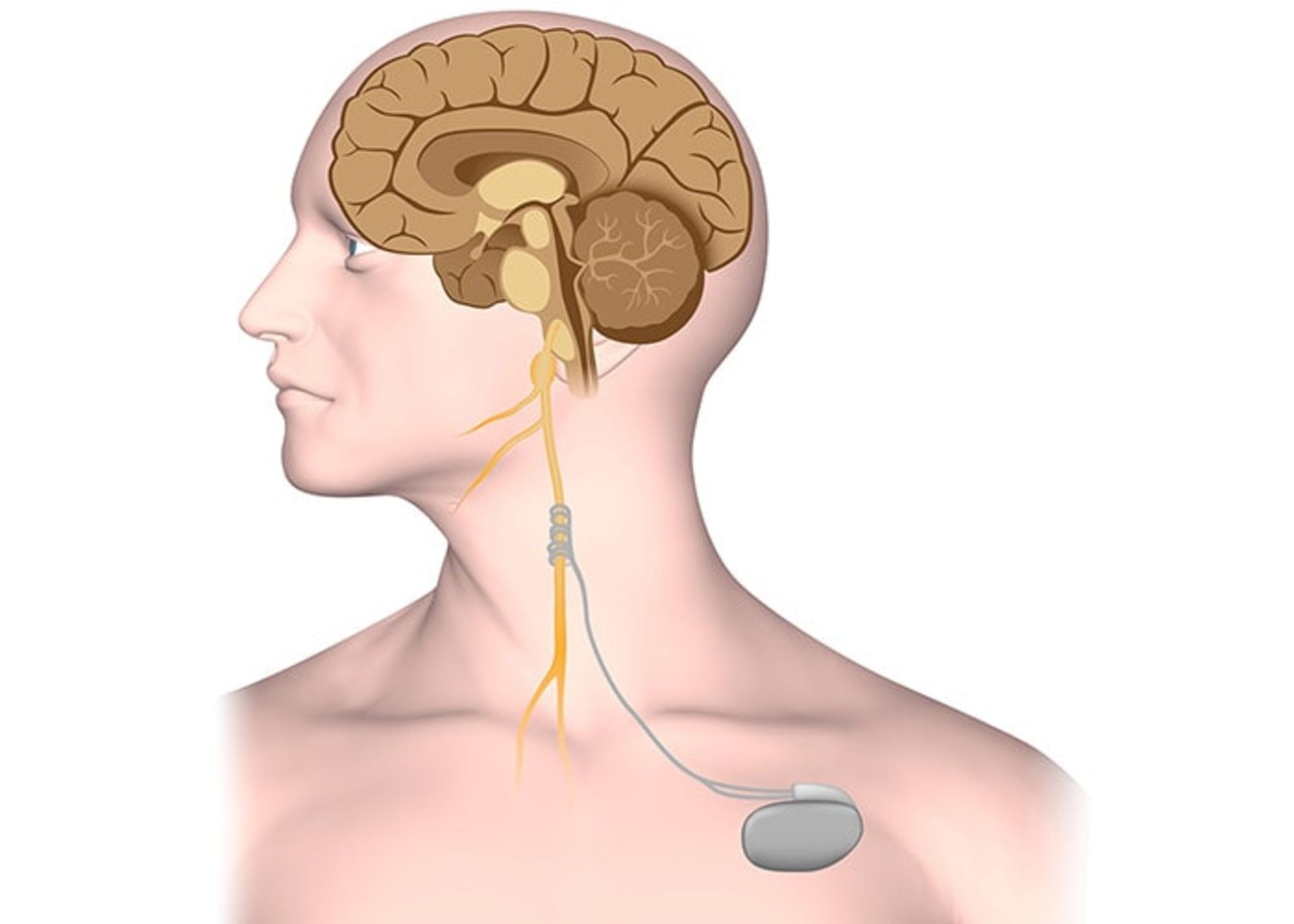
روش درمان تحریک عصب واگ (Vagus nerve stimulation یا VNS) درمانی برای صرع است که شامل کاشت یک محرک (ضربانساز) زیر پوست ناحیهی بالای قفسهی سینه است. این دستگاه ازطریق زیر پوستی با یک سیم به عصب واگ در گردن وصل میشود. دستگاه محرک تحریکهای الکتریکی ملایم و منظمی را به این عصب میفرستد تا فعالیت الکتریکی نامنظم مغز را که منجر به تشنج میشود، آرام کند. تحریک عصب واگ روشی از درمان برای افراد دارای صرع است که تشنجهای آنها توسط داروها تحت کنترل نمیآیند.
اعصاب واگ یک جفت عصب هستند که از مغز آغاز شده و در تمام بدن ادامه پیدا میکنند. آنها پیامهایی را بین مغز و بدن مبادله میکنند. هدف درمان به روش تحریک عصب واگ، کاهش تعداد، مدت زمان و شدت تشنجها است. در برخی از افراد تعداد تشنجهای آنها کم میشود، برای برخی این روش ممکن است تاحدودی موجب کاهش تشنج شود و در برخی هم اصلا تاثیری ندارد. این روش از درمان ممکن است از طول مدت یا شدت تشنجها بکاهد اما این درمورد هر فردی مصداق ندارد. این روش ممکن است زمان مورد نیاز برای بازیابی فرد پس از یک تشنج را کم کند. بعید است که این روش بتوند بهکلی موجب توقف تشنجها شود. همچنین ممکن است دو سال طول بکشد تا زمانیکه تاثیر آن روی تشنجهای فرد دیده شود. این روش بههمراه داروهای ضدصرع و نه بهجای آنها استفاده میشود. اگرچه اگر درمان تحریک عصب واگ نتیجهبخش باشد، ممکن است بتوان مقدار مصرف داروی فرد را بهتدریج کم کرد.
دستگاه ضربان ساز چیست؟
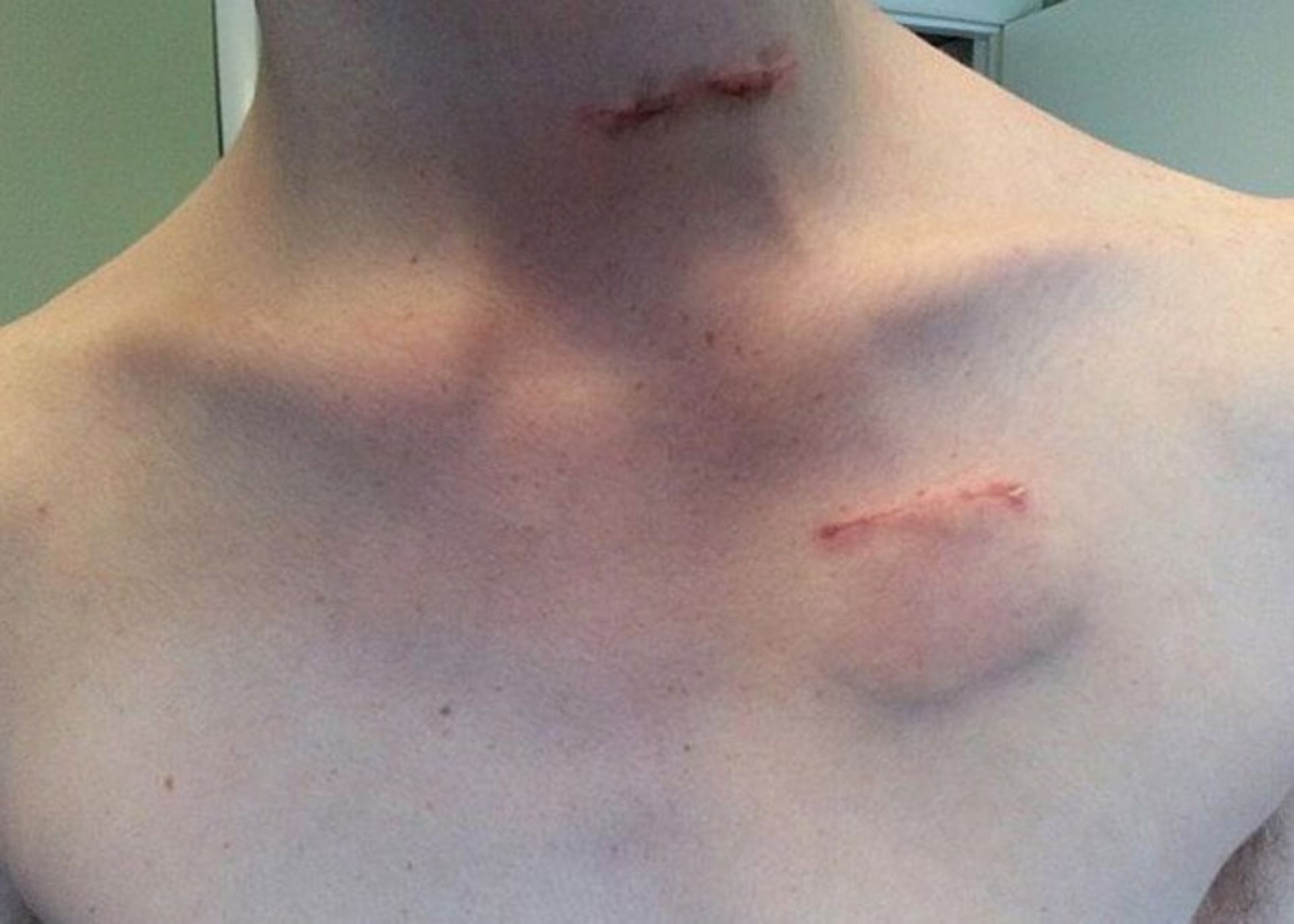
دستگاه محرک چیزی شبیه یک ضربانساز قلبی است. این دستگاه زیر پوست ناحیهی بخش بالای قفسهی سینه طی یک عمل کوچک تحت بیهوشی عمومی کاشته میشود. یک تودهی کوچک در محلی که دستگاه قرار داده میشود، حس میشود و یک زخم کوچک نیز در محل کاشت آن دیده میشود. یک سیم رابط، دستگاه محرک را به عصب واگ در سمت چپ گردن متصل میکند.
دستگاه محرک معمولا طی چهار هفته پس از کاشت فعال میشود. متخصص دستگاه را برنامهریزی کرده و مقدار (شدت و طول) تحریکهای الکتریکی را تنظیم میکند. مقدار تحریک از فردی به فرد دیگر متفاوت است اما معمولا از یک سطح کم آغاز شده و بهآهستگی افزایش مییابد تا به سطح مناسب آن فرد برسد. دستگاه ضربانساز یک باتری درون خود دارد که میتواند برای ده سال دوام بیاورد. زمانیکه باتری ضعیف میشود، طی یک عمل جراحی مشابه همانی که اولینبار برای کاشت آن انجام میشود، دستگاه عوض میشود.
تحریک عصب واگ در جریان یک تشنج چه کاری میتواند انجام دهد؟
برخی از افراد قبل از تشنج هشدار کوچکی را حس میکنند. در این زمان آنها میتوانند یک آهنربای خاص را از روی دستگاه محرک عبور دهند تا تحریک قویتری برای یک دورهی زمانی کوتاه بوجود آید. این امر ممکن است بتواند از تبدیل تشنج کوچک به تشنج دیگر پیشگیری کند یا مدت زمان بروز آن را کاهش دهد. برای افرادی که قبل از بروز تشنج علامت هشداردهندهای ندارند، فرد دیگری میتواند هنگام بروز تشنج از آهنربا استفاده کند.
اگرچه این روش از درمان میتواند موجب بروز عوارض جانبی شود اما این عوارض معمولا تنها طی زمانیکه عصب در حال تحریک شدن است، بروز میکنند. عوارض جانبی ممکن است که برای هر فردی پیش نیایند، اما شامل ناراحتی در گلو، سرفه، دشواری بلع و خشن شدن صدا باشد. این عوارض جانبی ممکن است با گذشت زمان کاهش پیدا کنند و معمولا بهمعنای این نیست که لازم است دستگاه محرک خاموش شود. تحریک عصب واگ تاثیری روی داروهای ضدصرع نداشته و آنها را تحتتاثیر قرار نمیدهد.
برخی از افراد احساس میکنند که تحریک عصب واگ موجب بهبود خلقوخو، حافظه یا هوشیاری آنها میشود و ممکن است به کاهش افسردگی کمک کند یا دارای اثرات مثبتی روی کیفیت زندگی آنها باشد. بااینحال روش درمان تحریک عصب واگ برای هر فردی تاثیر گذار نیست. اگر پس از دو سال هیچ پیشرفتی در زمینهی تشنجها در فرد مشاهده نشد، میتوان دستگاه را خاموش کرد یا برداشت.
اگر فردی تحت این روش درمان باشد و نیاز به انجام MRI داشته باشد، باید افرادی که در کار اسکن مغز او مشارکت دارند، از این موضوع آگاه شده و تصمیم بگیرند که اسکن انجام شود یا خیر. میدانهای مغناطیسی MRI میتواند منجر به گرم شدن بیش از حد سیم رابط شود که این امر میتواند موجب سوختگی پوست نزدیک الکترودها یا رابط شود که البته تاحدودی بستگی به دستگاه مورد استفاده برای اسکن نیز دارد. اشعهی ایکس و سیتیاسکن روی این روش درمان تاثیری نداشته و از آن نیز متاثر نمیشوند. درواقع این موارد آنچنان امواجی تولید نمیکنند که بتواند موجب آسیب دیدن دستگاه محرک شود. اگرچه مراقبتهای اضافی ممکن است نیاز باشد یا در هنگام اسکن لازم باشد که دستگاه محرک خاموش شده و پس از آن دوباره فعال شود.
جراحی صرع
جراحی صرع نوع دیگری از جراحی مغز است که برخی از افراد مبتلا به صرع برای کاهش یا توقف تشنج آن را انجام میدهند. انواع مختلفی از جراحی صرع وجود دارد. یکی از انواع این جراحیها شامل حذف بخش خاصی از مغز است که تصور میشود موجب بروز تشنجها میشود. نوع دیگر این جراحی جدا کردن بخشهایی از مغز که موجب بروز تشنج میشوند از سایر بخشهای مغز است. برای برخی از افراد جراحی میتواند تعداد تشنجها را کاهش داده یا متوقف کند. اگر داروهای ضدصرع نتوانند از بروز تشنجها پیشگیری کند یا بهطور معنیداری از تعداد تشنجهایی که یک فرد دارد، بکاهد، جراحی ممکن است بهعنوان روش درمان دیگری درنظر گرفته شود. اگر فردی واجد شرایط جراحی در نظر گرفته شد، قبل از انجام جراحی لازم است چند آزمایش انجام دهد.
یکی از آزمایشهایی که گاهی برای تشخیص صرع استفاده میشود، انجام اسکن مغز است. فرد ممکن است یک اسکن MRI یا یک سیتیاسکن انجام دهد. اگرچه این دو روش از تکنولوژیهای مختلفی استفاده میکنند ولی حاصل هر دو تصاویری از مغز است که ممکن است علت صرع فرد را نشان دهد. این علل میتوانند شامل وجود جراحت در مغز، ناهنجاریهای توسعهی مغز (مشکلاتی در نحوهی تشکیل مغز) یا آسیب به مغز در اثر ورود آسیبی به مغز یا پس از عفونتی نظیر مننژیت باشند.
اگر فردی برای انجام عمل جراحی صرع در نظر گرفته شد، لازم است قبل از عمل آزمایشهایی را انجام بدهد. این موارد میتواند شامل اسکنهای MRI بیشتر، الکتروانسفالوگرافی (EEG) و دورسنجی ویدئویی باشد. اسکنهای دیگری نیز ممکن است با ردیابی یک مادهی شیمیایی که به بدن تزریق میشود، انجام شود. این امر میتواند اطلاعات دقیقی درمورد اینکه تشنجها در کجای مغز آغاز میشوند، فراهم کند. این آزمایشها تأیید خواهند کرد که آیا:
نتایج آزمایشها پیش از جراحی به بیمار و پزشک کمک میکند که تصمیم بگیرند که آیا جراحی گزینهی مناسبی است یا خیر. برای بسیاری از افراد، جراحی گزینهی مناسبی نیست.
خطرات احتمالی جراحی چیست؟
خطرات مرتبط با جراحی براساس نوع جراحی که فرد تجربه میکند، متغیر است. رایجترین نوع جراحی صرع، حذف بخشی از لوب گیجگاهی مغز است. خطرات احتمالی ممکن همراهبا این نوع عمل جراحی شامل مشکلاتی در زمینهی حافظه، کاهش جزئی بینایی، افسردگی و دیگر مشلات مرتبط با خلقوخو است. این خطرات از فردی به فرد دیگر متغیر بوده و در برخی موارد نیز ممکن است، موقتی باشد. برای برخی از افراد حافظه و خلقوخوی آنها پس از جراحی صرع بهبود مییابد.
بالافاصله پس از جراحی پزشکان بر بهبودی بیمار تظارت خواهند کرد. برای چند روز اول او ممکن است احساس خستگی کرده و نیاز به خواب داشته باشد، از آن جایی که از بین رفتن کامل تاثیر بیهوشی به زمان نیاز دارد. برخی از افرادی که جراحی مغز را انجام میدهند، طی هفتهی نخست جراحی دچار تشنج خواهند شد اما این به بدان معنا نیست که عمل جراحی موفقیتآمیز نبوده است. پس از جراحی تشنجهایی ممکن است بهعلت فشار مستقیمی که مغز طی جراحی تجربه کرده است اتفاق بیفتد، نه بهخاطر سابقهی صرع فرد بیمار. معمولا دوسال پس از جراحی زمان میبرد تا کاملا مشخص شود که جراحی تا چه حد موفقیتآمیز بوده است.
در حدود هفتاد درصد از افرادی که تحت عمل جراحی لوب پیشانی قرار میگیرند، متوجه میشوند که جراحی موجب توقف تشنجها آنها شده است و آنها دیگر دچار تشنج نمیشوند. درمورد بیست درصد از افراد تشنجها کم میشود. درحدود پنجاه درصد از مردمی که تحت عمل جراحی لوب پیشانی قرار میگیرند تا ده سال پس از جراحی بدون تشنج هستند، اما بیشتر این افراد هنوز در مواقعی نیاز به مصرف داروهای ضدصرع خواهند داشت.
تحریک عمقی مغز
تحریک عمقی مغز (Deep brain stimulation) ممکن است برای افرادی که درمان صرع آنها دشوار است و کسانی که نمیتوانند جراحی صرع را برای جداکردن یا حذف بخشی از مغز که موجب تشنج میشود، انجام دهند، مفید باشد. این روش درمان شامل کاشت الکتروهایی در مناطق خاصی از مغز و سپس تحریک این مناطق با استفاده از ضربانهای الکتریکی منظمی کوچک است. در حالحاضر شواهدی چندان قطعی درمورد اینکه روش تحریک عمقی مغز برای درمان صرع تا چه حد خوب است، وجود ندارد. شواهد نشان میدهد که جراحی تحریک عمقی مغز با خطراتی نظیر خونریزی مغز، عفونت در محل کاشت الکترودها، افسردگی و مشکلات حافظه همراه است. این مشکلات ممکن است قابل درمان باشند.
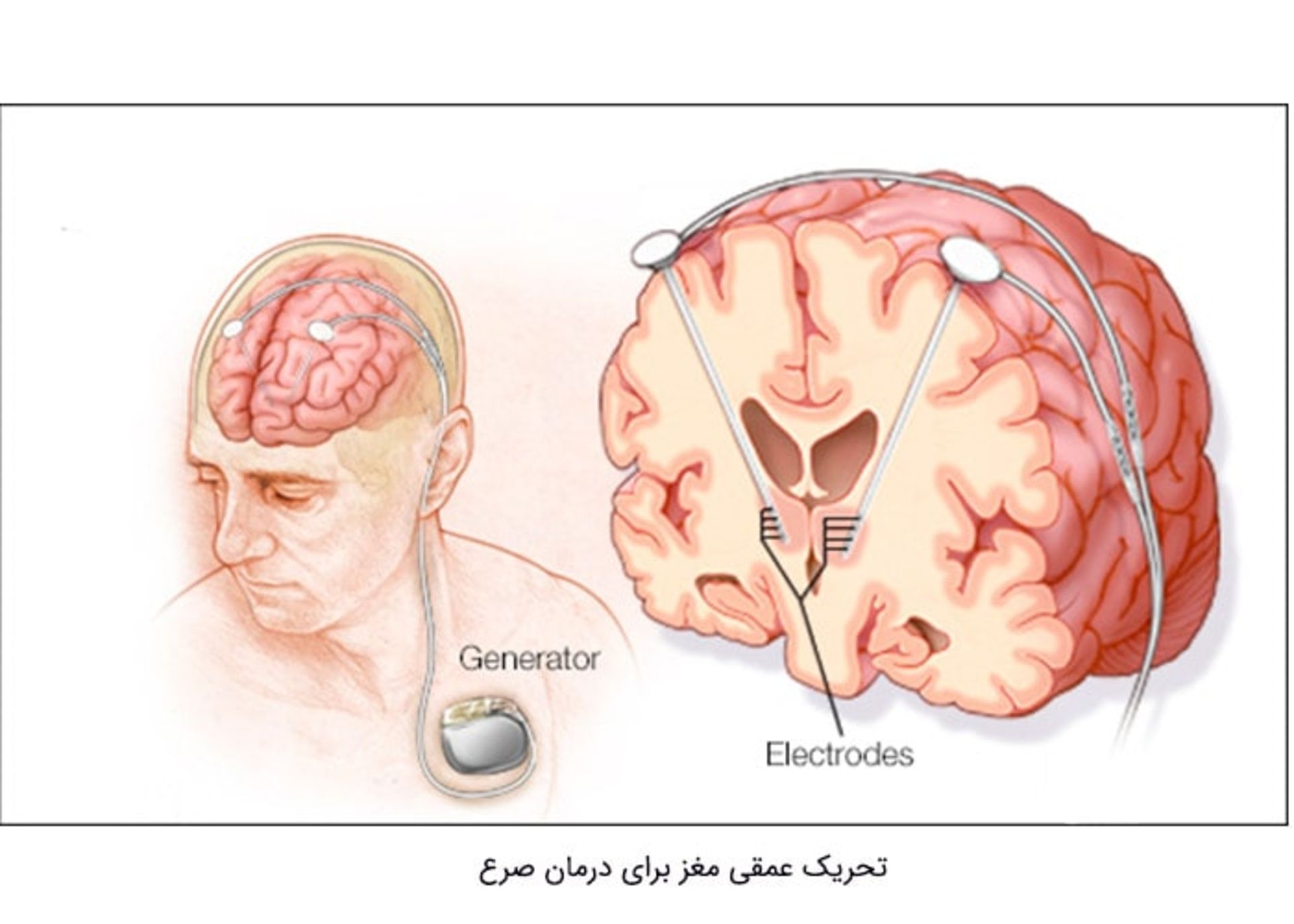
هدف درمان تحریک عمقی مغز، کنترل فعالیت الکتریکی اضافی مغز با استفاده از ایمپالسهای الکتریکی منظم برای کاهش فراوانی و شدت تشنجها است. آزمایشها نشان میدهند که برای برخی از افراد تعداد تشنج کاهش مییابد. برای دیگران، این روش درمان ممکن است باعث کاهش اندکی در تشنجها شود و برای برخی هم هیچ اثری ندارد. همچنین ممکن است دو سال طول بکشد تا تاثیر این روش روی تشنجهای یک فرد دیده شود. این روش درمان همراهبا داروهای ضدصرع و نه بهجای آنها استفاده میشود. اگر درمان نتیجهبخش باشد ممکن است بتوان با گذشت زمان از میزان داروهای ضدصرع کاست.
این دستگاه چگونه کار میکند؟
یک دستگاه باتریدار که محرک عصبی نامیده میشود، ایمپالسهای الکتریکی را به مغز منتقل میکند. ایمپالسهای الکتریکی ازطریق رابطهایی به الکترودهایی که در هستههای قدامی تالاموس (ANT) قرار میگیرند، منتقل میشوند. هستههای قدامی تالاموس بخشی از مغز که درگیر انتشار تشنج ها هستند. جراحی برای تحریک عمقی مغز توسط یک متخصص جراحی اعصاب در حالت بیهوشی کامل انجام میشود. در جریان بخش اول جراحی دو الکترود درون مغز ازطریق حفرههای کچکی که در جمجمه ایجاد میشود، کاشته میشود. پزشک از تکنیکهای تصویربرداری مانند MRI برای موقعیتیابی در مغز و قرار دادن الکترودها در موقعیت مناسب استفاده میکند. الکترودها به سیمهایی وصل میشوند که از زیر پوست پشت گوش از گردن عبور کرده و به دستگاه محرک میرسد. در بخش دوم جراحی دستگاه محرک زیر پوست ناحیهی بالای قفسهی سینه کاشته میشود. این دستگاه شبیه ضربانساز قلبی است و دارای یک باتری کوچک و تراشهی کامپیوتری برای فرستادن ایمپالسها به مغز است. بعد از جراحی دستگاه محرک توسط فرد متخصص با استفاه از یک کامپیوتر کوچک دستی تنظیم میشود. پیدا کردن نقطهی درست تنظیم دستگاه ممکن است چندین ماه زمان ببرد و نقطهی تنظیم برای هر فردی متفاوت است.
اثرات جانبی پس از این جراحی برای تحریک عمقی مغز شامل خواب رفتن اندامها و سوزن سوزن شدن، مشکلات حافظه و افسردگی است که البته در برخی افراد دیده میشود. این موارد معمولا موقت بوده و طی زمان کاهش مییابند. البته این روش درمان ممکن است برای هر کسی مؤثر نباشد. اگر هیچ بهبودی در زمینهی فراوانی تشنجها پس از دو سال دیده نشد، پزشک ممکن است خاموش کردن دستگاه یا برداشت بخش باتریدار دستگاه را توصیه کند اما الکترودها احتمالا در جای خود باقی میمانند.
اگر فردی تحریک عمقی مغز را انجام داده باشد و نیاز به اسکن داشته باشد، باید افراد درگیر این کار از این موضوع مطلع شوند. میدانهای مغناظیسی موجود در دستگاه MRI میتواند منجر به داغ شدن الکترودها و سوزاندن مناطق اطراف آن در مغز شود. خطرات بستگی به نوع دستگاه MRIی که استفاده میشود و نوع اسکنی که فرد باید انجام دهد، دارد. تحریک عمقی مغز تحت تاثیر اشعهی ایکس قرار نمیگیرد. اگرچه اگر فردی تحت اشعه قرار گیرد، بهتر است دستگاه موقتا خاموش شود.

استفاده از روغن شاهدانه برای درمان صرع
شاهدانه از صدها جزء مختلف ساخته شده است. دو مورد از ترکیبات شناختهی شدهی آن عبارتاند از: CBD (کانابیدیول) و THC (تتراهیدروکانابینول). این ترکیبات بهطور معمول در رزین گیاه شاهدانه یافت میشود. THC یک ترکیب روانگردان است که مسئول حس سرخوشی (نشئگی) در افرادی است که این دارو را مصرف میکنند. حداکثر حد مجاز THC در یک محصول، ۰/۲ درصد است. CBD یک روانگردان نیست و تصور میشود که علت بسیاری از مزایای پزشکی شاهدانه است. شاهدانهی دارویی تنها باید در مورد کودکانی که دارای شرایط زیر هستند و با تجویز پزشک استفاده شود:
البته مراکز پزشکی میگویند پزشکان نباید تا زمانیکه نتایج مطمئنی از آزمایشهای بالینی حاصل شود، برای تجویز محصولات مبتنی بر شاهدانه تحت فشار قرار گیرند. این محصولات قبل از تجویز در آزمایشها بالینی باید تأیید شوند.