واکسن کرونا؛ هرآنچه باید درباره تلاش جهانی برای مقابله با کووید ۱۹ بدانید
کمتر از سه ماه از زمان ظهور ویروس کرونا جدیدی میگذرد که موجب تب، سرفه و در موارد شدید ذاتالریه میشود. تا این زمان، بیماری به حدود ۱۰۰ کشور رسیده است و بیش از ۱۰۰ هزار نفر را آلوده کرده و جان بیش از ۳۵۰۰ نفر را گرفته است. آنچه باعث شده مردم سرتاسر جهان به استفاده از ماسک روی آورند و کشورهای مختلف شهرهای بزرگ خود را قرنطینه و مسافرت را ممنوع کنند، این نیست که ویروس جدید بسیار کشنده است. سازمان جهانی بهداشت نرخ مرگومیر کووید ۱۹ را حدود ۳/۴ درصد برآورد کرده است که کمتر از نرخ مرگومیر ویروسهای کرونای اخیر، یعنی سارس و مرس است. ویروس کرونا جدید بسیار مسری است؛ بااینحال بیشتر افرادی که دچار کووید ۱۹ میشوند، بدون نیاز به بستریشدن در یکیدو هفته بهبود مییابند. آنچه مردم را به وحشت انداخته، جدیدبودن ویروس است.
در کشورهای توسعهیافته، معمولا چنین بیماریهای اسرارآمیزی دیده نمیشود. مردم عادت دارند واکنش دربرابر هر بیماری شناختهشده را بدانند و نیز برنامهای برای اجتناب از بیمارشدن داشته باشند. در این مناطق، واکسن بیماریهای عفونی مانند فلج اطفال، هپاتیت و سرخک را از بین برده است که قبلا شایع بودهاند. در این کشورها، اگر هر سال واکسن آنفلوانزای خود را دریافت کنید، بدترین چیزی که معمولا برای شما پیش میآید، سرماخوردگی معمولی است. بههمیندلیل، مردم نمیتوانند برای ساخت واکسن برای بیماری جدید منتظر بمانند. ترامپ به شرکتهای دارویی و مقامهای بهداشتی آمریکا گفته است میخواهد واکسن کرونا تا قبل از انتخابات نوامبر آماده باشد؛ البته این کار غیرممکن است. توسعهی واکسنی بیخطر و مؤثر به زمان، سرمایهگذاری و علم کافی نیاز دارد.
مجموعه مقالههای زومیت دربارهی ویروس کرونا جدید:ویروس کرونا چیست؟ علائم بیماری، نحوه انتقال و روند شیوعاحتمالا همه مبتلا خواهیم شد؛ چرا ویروس کرونا جدید مهارشدنی نیست؟ راهنمای قرنطینه: اگر به ویروس کرونا آلوده شدیم، چه کنیم؟ شیوع ویروس کرونا با گرمای هوا متوقف میشود؟ ویروس کرونا دربرابر آنفولانزا؛ کدام یک واقعا خطرناکتر است؟
همزمان با تداوم بحران کرونا در سرتاسر جهان، این سؤال برای بسیاری پیش آمده است که واکسن کرونا کشف شده است؟ واکسن کرونا کِی آماده میشود؟ روزانه گزارشهای مختلف از ساخت واکسن کرونا بهدست شرکتها و مراکز علمی خبر میدهند؛ اما درواقع تا رسیدن به نقطهای که واکسن بهطور گسترده دردسترس عموم قرارگیرد، هنوز فاصلهای طولانی داریم. برای آگاهی از واکسن کرونا و کووید ۱۹، بیماری ناشی از این ویروس، با زومیت همراه باشید.
خلاصهای دربارهی واکسن
اساس کار همهی واکسنها مانند هم است: دانشمندان چیزی را میسازند که شبیه عامل بیماریزا باشد و سپس، سیستم ایمنی فرد را درمعرض مقدار کمی از آن قرار میدهند. در حالت ایدئال، سیستم ایمنی حافظهی قوی از عامل بیماریزا میسازد؛ بهطوریکه اگر فرد باردیگر درمعرض آن قرار گیرد، بدن او قبل از رخدادن عفونت حملهای دربرابر عامل بیماریزا تدارک میبیند. نکتهی مهم این کار آن است که بدون اینکه فرد دراثر دریافت واکسن دچار بیماری شدیدی شود، دربرابر عامل بیماریزا ایمنی کسب کند. روشهای مختلفی برای تولید واکسن وجود دارد؛ اما همه باید به این تعادل ظریف برسند.
یکی از روشهای ساخت واکسن آن است که عامل بیماریزا را ضعیف و به حالت زنده از آن استفاده کنیم. متداولترین روش برای انجام این کار پرورش چندین نسل از عامل بیماریزا در محیطی بهجز سلولهای انسانی است تا عامل بیماریزا در مسیری تکامل پیدا کند که قدرت بیماریزایی آن در انسان کاهش پیدا کند. دانشمندان با کشت مکرر ویروسها یا باکتریها در سلولهای حیوانی، اساسا مجموعهای از ارگانیسمهای جهشیافته ایجاد میکنند. مرحلهی بعد، انتخاب سویههای جهشیافته است که در سلولهای انسانی تکثیر شوند؛ اما مانند اجداد وحشی خود موجب بیماری نشوند. مسئلهی مهم آن است که این عوامل باید بهاندازهی کافی شبیه عامل بیماریزای اصلی باشند تا سیستم ایمنی را دقیق برای مبارزه با آن آموزش دهند. مثالهایی از واکسنهای ضعیفشده شامل واکسنهای سرخک، اوریون و سل است.
نوع دیگر واکسن که واکسن غیرفعال نامیده میشود، از نسخهی مردهی کل ویروس یا باکتری تهیه میشود. در این روش، عامل بیماریزا بهکمک حرارت یا مواد شیمیایی کشته میشود. این نوع واکسن همچنین میتواند با استفاده از قطعات کوچکتری از میکروب ساخته شود. یکی از روشهای رایج آن استفاده از پروتئینی است که ویروس از آن بهعنوان کلیدی برای ورود به سلولهای انسانی استفاده میکند و معمولا روی سطح آن قرار دارد. وقتی پژوهشگران کد ژنتیکی این پروتئین را پیدا میکنند، میتوانند آن را درون باکتری یا مخمر قرار دهند و از این کارخانههای میکروبی برای تولید مقادیر زیادی از پروتئین مذکور استفاده کنند که بتواند بهعنوان پایهای برای واکسن استفاده شود. اغلب همین پروتئین بهتنهایی کافی است تا سیستم ایمنی آن را بهراحتی تشخیص دهند و در مواجههی بعدی دفاعی علیه آن تدارک ببیند.
گاهی نیز دانشمندان قطعاتی از عامل بیماریزا را درون پوستهی ویروسی بیضرر جای میدهند. این نوع واکسنهای غیرفعال معمولا به تکرار نیاز دارند؛ زیرا در تحریک سیستم ایمنی بهاندازهی میکروب زنده کارآمد نیستند؛ اما خطر بروز واکنشهای شدید دراثر دریافت آنها کمتر است. نمونههایی از واکسنهای غیرفعال شامل واکسن تزریقی فلج اطفال، هاری و هپاتیت A و B است.
تمام واکسنهای تأییدشده موجود در بازار براساس یکی از این دو روش ساخته شدهاند؛ اما روشهای جدیدتری در حال توسعه هستند که ممکن است کار خود را با شیوع کووید ۱۹ آغاز کنند. یکی از فناوریهای امیدوارکننده، واکسن مبتنیبر نوکلئوتید است.
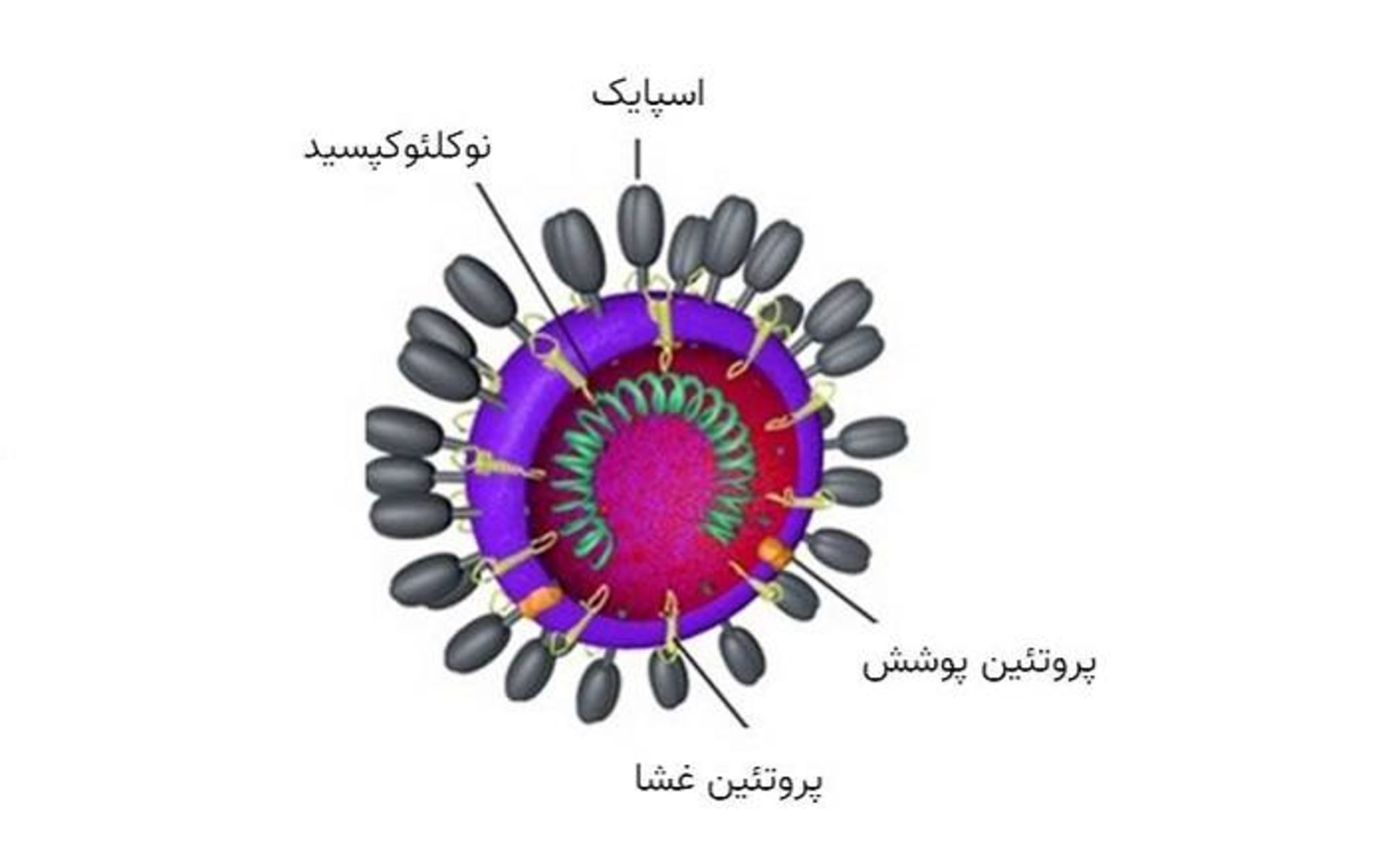
ویروسی که موجب بیماری کووید ۱۹ میشود و SARS-CoV-2 نام گرفته، متشکل از رشتهای RNA است که در کپسولی پوشیده از برجستگیهایی بهنام اسپایک محصور شده. ویروس از این برجستگیها برای حمله به سلولهای ریه انسان استفاده میکند. سازندگان واکسن میتوانند دستوالعمل ژنتیکی ساخت این اسپایکها را نسخهبرداری کنند و آن را درون واکسن بگنجانند. بدینترتیب با تزریق واکسن به بدن، سلولهای انسانی شروع به ساخت پروتئینهای ویروسی میکنند که سیستم ایمنی آنها را بهعنوان عوامل خارجی تشخیص میدهد و آنتیبادیهایی علیه آنها تولید میکند.
- هرآنچه درباره واکسن باید بدانید
- ساخت واکسن برای ویروس کرونا چند ماه طول میکشد؟
- ویروس کرونا؛ تلاش جهانی دانشمندان برای ساخت واکسن
واکسن کرونا چه موقع آماده میشود؟
آنتونی فائوچی، مدیر مؤسسهی ملی آلرژی و بیماریهای عفونی میگوید آمادهشدن واکسنی برای کووید ۱۹ حداقل یکونیم سال طول میکشد. این زمان برای مقامهای بهداشتی که خود را در نزدیکی یک همهگیری جهانی میبینند، بسیار زیاد است؛ ولی آمادهشدن واکسن در این مدت زمان، خود نوعی رکورد محسوب میشود. جان آندروس، از استادان واکسینولوژی جهانی و سیاست واکسن در مؤسسهی بهداشت عمومی میلکن در دانشگاه جورج واشنگتن میگوید بیشتر واکسنها ۵ تا ۱۵ سال طول میکشد تا وارد بازار شوند.
در طولانیبودن فرایند ساخت و عرضهی واکسن به بازار، عوامل مختلفی نقش دارند. اولین مورد دستیابی به واکسن کاندیدایی است که آمادهی آزمایش باشد. این بخش از فرایند توسعهی واکسن که بهعنوان کشف واکسن مشهور است، به چندین سال کار آزمایشگاهی نیاز دارد. دانشمندان مجبورند عامل بیماریزا را در آزمایشگاه جداسازی کنند و کشت دهند؛ ولی اکنون بهکمک توالییابی ژنتیکی، میکروسکوپهای قدرتمند و دیگر فناوریهای پیشرفته میتوان این مرحله را کنار گذاشت. گاهی اوقات، در چندین هفته میتوان به واکسن کاندیدا رسید. البته این پیشرفتها نمیتواند زمان موردنیاز برای نظارت دقیق بر نحوهی عملکرد واکسن روی انسان را کوتاه کند.
تنگنای واقعی کارآزماییهای بالینی است که پیشنیاز عرضهی واکسن به بازار است و سه مرحله دارد:
- مرحلهی اول، شامل چندین داوطلب سالم میشود و هدف آن ارزیابی بیخطربودن واکسن است. این مرحله حدود سه ماه طول میکشد. اگر شرکتکنندگان در این مرحله دچار عوارض جانبی نشدند، مرحلهی دوم کارآزمایی آغاز میشود؛
- مرحلهی دوم، صدها نفر واکسن را دریافت میکنند. حالت ایدئال آن است که این بخش از آزمایش در منطقهای اجرا شود که بیماری مدنظر در آن شیوع دارد؛ بهطوریکه دانشمندان بتوانند دادههایی را در این مورد بهدست آورند که واکسن چگونه موجب افزایش تولید آنتیبادی و دفع بیماری در شرکتکنندگان میشود. این مرحله ۶ تا ۸ ماه طول میکشد؛
- مرحلهی سوم، اگر همهچیز خوب پیش برود، در مرحلهی سوم، چندهزار نفر در منطقهی شیوع بهکار گرفته و آزمایش تکرار میشود. اگر مشکلی ازنظر تعداد شرکتکنندگان یا تهیهی واکسن پیش نیاید، این مرحله نیز ۶ تا ۸ ماه طول میکشد.
درادامه، سازمان نظارتی نظیر سازمان غذا و دارو باید دادهها را بررسی کند و درصورت امکان آنها را تأیید کند. این کار نیز چند ماه تا یک سال طول میکشد. اگر این زمانها را باهم جمع کنید، متوجه میشوید حتی اگر ژانویه را بهعنوان زمان آغاز توسعهی واکسنهای کاندیدا برای کووید ۱۹ درنظر بگیریم، واکسنی برای استفادهی عموم زودتر از پایان تابستان ۲۰۲۱ ارائه نخواهد شد. البته این در حالی است که دراینمیان مشکلی پیش نیاید.
تعداد معدودی از شرکتها واکسن کاندیدای آمادهای برای استفاده از آزمایشهای انسانی دارند؛ اما بیش از ۳۰ شرکت به این رقابت پیوستهاند. حتی اگر یکی از شرکتها تمام این مراحل را پشتسر بگذارد، فرایند تولید و توزیع واکسن نیز فرایندی زمانبر است.

راهی برای سرعتبخشیدن به فرایند ساخت و عرضهی واکسن وجود دارد؟
بهطورکلی، فشردهسازی جدول زمانی مذکور بسیار دشوار است. کسی دوست ندارد محصول ناکارآمدی تولید کند که بهجای حل بحران، موجب گستردهترشدن آن شود. ساخت واکسن چنان هزینهبر و پرخطر است که بیشتر شرکتهای داروسازی اصلا تمایلی به انجام این کار ندارند. امروزه، تجارت واکسن بهطور عمده دراختیار چهار شرکت، فایزر، مرک، گلاکسواسمیتکلاین و سانوفی است. ازآنجاکه این شرکتها ظرفیت لازم برای مبارزه با همهگیری جهانی را دارند، باید متقاعد شوند این کار ارزش دارد.
کووید ۱۹ ممکن است درحالحاضر شرایط مطمئنی برای ساخت واکسن بهنظر برسد؛ اما شیوعها پیشبینیناپذیر هستند. سارس چهار ماه پس از ایجاد وحشتی جهانی ناپدید شد. شرکتهایی که توسعهی واکسن را آغاز کرده بودند، بهعلت نبود بیمار کافی مجبور شدند آزمایشهای خود را رها کنند. علاوهبراین، وقتی ضرورت از بین میرود، بودجهی دولت و علاقهی صنعت داروسازی نیز ناپدید میشود. کسی نمیخواهد محصولی تولید کند که استفاده نمیشود.
از ژانویه، توسعهی واکسنهایی برای کووید ۱۹ آغاز شده است؛ ولی نسخهی تأییدشدهای از این واکسنها برای استفادهی عموم در بهترین وضعیت، تا قبل از پایان تابستان ۲۰۲۱ دردسترس قرار نخواهند گرفت.
مشکل بالقوه در فرایند ساخت واکسن
پیتر هوتز، پژوهشگر حوزهی واکسن و معاون دانشکدهی ملی پزشکی گرمسیری در کالج پزشکی بیلور میگوید عامل دیگری وجود دارد که موجب میشود توسعهی واکسنی علیه کووید ۱۹ دشوار شود. این پدیده چیزی است که «تقویت ایمنی» نامیده میشود. در دههی ۱۹۶۰، دانشمندان مؤسسهی ملی بهداشت در حال کار روی واکسنی علیه ویروس سینسیشیال تنفسی (RSV) بودند. این ویروس، ویروسی بسیار مسری و علت بیشتر سرماخوردگیهای نوزادان و کودکان نوپا بود. در طول کارآزماییهای بالینی، برخی از کودکانی که واکسن را دریافت کردند، هنگامیکه بهطورطبیعی گرفتار RSV شدند، بهشدت بیمار شدند. واکسن موجب ایجاد پاسخ ایمنی بیشازحدی شده و آسیبهای شدیدی به بدن آنها وارد کرده بود. دراثر این اتفاق، دو کودک از دنیا رفتند.
- چرا ویروس کرونا بهراحتی در میان مردم منتشر میشود؟
- نگاهی به تأثیر ویروس کرونا جدید بر اعضای مختلف بدن
چند دهه بعد، زمانیکه سارس ظاهر شد، پژوهشگران مختلفی ازجمله هوتز کار روی توسعهی واکسن را آغاز کردند. بااینحال در آزمایشهای اولیه روی حیوانات آزمایشگاهی به مشکل برخوردند. سلولهای ایمنی حیوانات در حال حمله به ریههای آنها بودند و آسیبهایی ایجاد کردند که دربارهی کارآزماییهای RSV توضیح داده شد. هوتز درمورد امکان بروز چنین اتفاقی دربارهی ویروس کرونا هشدار میدهد. گروه او که شامل پژوهشگرانی از مرکز خون نیویورک است، برای تهیهی واکسنی علیه سارس بهجای تولید کل پروتئین اسپایک، تنها قطعهی کوچکی از آن را ساختند؛ قطعهای که درواقع به سلولهای انسانی متصل و ناحیهی اتصال گیرنده نامیده میشود. واکسن اولیهی آنها نتوانست سرمایهای جذب کند و تولید شود؛ چراکه شیوع سارس بهپایان رسیده بود؛ اما اکنون، این گروه در حال تأمین بودجهی آزمایش انسانی این واکسن هستند که از اواسط دههی ۲۰۰۰ در فریزری در تگزاس نگهداری میشود. ازآنجاکه ویروس عامل کووید ۱۹ برای حمله به سلولهای ریه از همان گیرندهای استفاده میکند که ویروس سارس نیز از آن بهره میبرد، آنها معتقدند این واکسن ممکن است قدری محافظت دربرابر ویروس فراهم کند.

چه کسانی مشغول ساخت واکسن کرونا هستند؟
درادامه، خلاصهای از شرکتها و مراکزی آمده است که مشغول ساخت واکسن کرونا هستند.
مدرنا (Moderna)
مدرنا، شرکتی مستقر در بوستون، بهدلیل کار روی واکسنهای شخصیسازیشده سرطان معروف است؛ اما این شرکت سابقهی پاسخ به تهدیدهای بهداشت عمومی ازجمله شیوع زیکا در سال ۲۰۱۵ را نیز دارد. مدرنا با همکاری دانشمندان مؤسسهی ملی آلرژی و بیماریهای عفونی (NIAID) واکسن مبتنیبر RNA را تولید کرده است که کدکنندهی فرم تثبیتشدهای از پروتئین اسپایک SARS-CoV-2 است. این شرکت ۲۴ فوریه نمونههایی از واکسن کاندیدای خود بهنام mRNA-1273 را به مرکز پژوهشهای واکسن NIAID ارسال کرد و قرار است کارآزمایی مرحلهی اول برای بررسی ایمنی واکسن از آوریل آغاز شود.
کوروَک (CureVac)
همچون شرکت مدرنا، شرکت رقیب او، کوروک، نیز برای تولید پروتئینهای ویروس کرونا و تحریک سلولهای ایمنی برای تولید آنتیبادی، از mRNA ساختهشده در آزمایشگاه استفاده میکند. نمایندگان این شرکت گفتهاند شرکت انتظار دارد در چند ماه واکسن کاندیدایی را برای استفاده در آزمایشهای انسانی آماده کند.
اینوویو (Inovio)
این شرکت بیوتکنولوژی مستقر در پنسیلوانیا واقع است و از فناوریای استفاده میکند که تا حدودی متفاوت است. شرکت اینوویو برای تهیهی دارو، بهجای RNA از DNA استفاده میکند و آزمایشهای پیشبالینی واکسن کاندیدای خود بهنام INO-4800 را در ژانویه آغاز کرده است. این شرکت تاکنون سههزار دُز واکسن را برای استفاده در کارآزماییها تولید کرده و قرار است واکسن آنها روی داوطلبانی در آمریکا، چین و کرهجنوبی استفاده شود. اولین کارآزمایی در پایان آوریل در کشور آمریکا آغاز میشود.
اپلاید DNAو(Applied DNA Sciences)
شرکت اپلاید DNA واقع در نیویورک در مارس اعلام کرد با همکاری شرکت ایتالیایی (Takis Biotech) واکسن کاندیدای خود را تحویل میدهد که مبتنیبر DNA است. این شرکت قصد دارد تا اواخر ماه جاری، چهار نسخه از واکسن را برای آزمایش روی موش آماده کند.
زیدوس کادلیا (Zydus Cadlia)
شرکت داروسازی زیدوس کادلیا که در هند قرار دارد، در فوریه اعلام کرد دو رویکرد را برای تولید واکسن کرونا آغاز کرده است: رویکرد نخست، استفاده از حلقهای از DNA که برای تولید پروتئینهای ویروس کرونا در بدن انسان طراحی شده است؛ رویکرد دوم، دستکاری ژنتیکی ویروسهای سرخک ضعیفشدهی نوترکیبکه در بدن موجب تولید آنتیبادیهایی علیه SARS-CoV-2 میشود. مقامهای این شرکت، زمانبندی آزمایشهای انسانی خود را اعلام نکردهاند.
شرکت Stermina Therapeutics
در این پروژه نیز، قرار است واکسن mRNA ساخته شود و مقر آن بیمارستان دانشگاه تونگجی در شانگهای است. مدیرعامل شرکت در پایان ژانویه اعلام کرد تولید واکسن آغاز شده است و دُزهای واکسن در مارس برای آزمایشهای انسانی آماده خواهند بود.
کالج سلطنتی لندن
گروهی از دانشمندان بریتانیایی نیز در آزمایشگاههای کالج سلطنتی لندن مشغول آزمایش واکسنی مبتنیبر DNA روی موشها هستند.
گلاکسواسمیتکلاین (GSK)
یکی از شرکتهای پیشرو درزمینهی ساخت واکسن شرکت GSK است که فناوری خود برای تولید واکسن را به شرکتی چینی بهنام Clover Biopharmaceuticals قرض میدهد. شرکت چینی پروتئینهای ویروسی را تولید خواهند کرد و شرکت GSK ترکیبات موسوم به مواد کمکی را مهیا میکند. هیچکدام از این شرکتها جدول زمانی آزمایشهای خود را ارائه نکردهاند.
نوواکس (Novavax)
شرکت نوواکس بهدلیل تجربه درزمینهی تولید واکسن علیه سارس و مرس، از رقبای خود کمی جلوتر است. این شرکت مستقر در مریلند در فوریه اعلام کرد چندین واکسن کاندیدای متشکل از نانوذرات پروتئینی نوترکیب مشتق از پروتئین اسپایک SARS-CoV-2 را تولید کرده است. نمایندگان این شرکت گفتهاند انتظار دارند آزمایشهای حیوانی را بهزودی تکمیل کنند و تا پایان بهار ۲۰۲۰ به اولین مرحله از کارآزماییهای انسانی برسند.
آلتیمون (Altimmune)
این شرکت مستقر در مریلند در حال تولید واکسنی است که در بینی اسپری میشود. آلتیمون که بهدلیل واکسن آنفلوانزایی مشهور است که بهشکل اسپری بینی ساخته، در فوریه اعلام کرد طراحی و نمونهسازی واکسنی علیه کووید ۱۹ را به اتمام رسانده است و در حال پیشبرد آن در آزمایشهای حیوانی و تولید آن برای استفاده در کارآزماییهای انسانی است.
واکسارت (Vaxart)
این شرکت، تنها شرکتی است که درحالحاضر مشغول ساخت واکسنی خوراکی برای کووید ۱۹ است. شرکت مذکور در ژانویه اعلام کرد قصد دارد واکسنهایی براساس ژنوم SARS-CoV-2 تولید کند؛ اما زمانبندی طرح آنها اعلام نشد.
Expres2ion
این شرکت بیوتکنولوژی مستقر در دانمارک از سلولهای مگس میوه برای تولید آنتیژنهای ویروسی استفاده میکند و قصد دارد در اواخر سال جاری واکسن خود را روی حیوانات آزمایش کند.
جنرکس بیوتکنولوژی (Generex Biotechnology)
شرکت جنرکس که در فلوریدا مستقر است، برای ساخت واکسن با استفاده از فناوری اختصاصی فعالکردن ایمنی، قراردادهایی با چهار شرکت چینی امضا کرده است. نمایندگان شرکت میگویند ممکن است واکسن در ژوئن برای آزمایشهای انسانی آماده شود.
واکسیل بیو (Vaxil Bio)
این شرکت ایمنیدرمانی معمولا درزمینهی سرطان کار میکند؛ اما نمایندگان شرکت ماه گذشته اعلام کردند ترکیبی از پروتئینها را کشف کردهاند که واکسن مؤثری علیه کووید ۱۹ خواهد بود. این شرکت قصد دارد دُزهای موردنیاز آزمایشهای اولیه را تولید کند و بهدنبال شرکایی میگردد تا درصورت موفقیت در مرحلهی اول، تولید خود را گسترش دهد.
آی بیو (iBio)
این شرکت مستقر در تگزاس برای تولید پروتئینهای ویروسی از انواع اصلاحشدهی گیاه تنباکو استفاده میکند. نمایندگان شرکت میگویند انتظار دارند واکسن تا آخر این تابستان آمادهی استفاده در آزمایشهای حیوانی شود.
کالج پزشکی بیلور / مرکز خون نیویورک
گروه پیتر هوتز در حال تلاش برای تأمین بودجهی آزمایش واکسن سارس خود دربرابر کووید ۱۹ هستند. او میگوید آنها حدود ۲۰ هزار دُز آماده برای استفاده در آزمایشهای بالینی دارند. گروه او بهطورهمزمان مشغول ساخت واکسنی اختصاصی براساس ناحیهی اتصال گیرندهی ویروس جدید هستند؛ اما این کار چند سال طول میکشد.
دانشگاه کوئینزلند
گروهی از پژوهشگران استرالیایی نیز واکسن کاندیدایی تولید کردهاند که بهگفتهی آنها، آمادهی ورود به آزمایشهای انسانی است. این واکسن متکیبر فناوریای بهنام گیرهی مولکولی است که به پایداری پروتئینهای ویروسی کمک میکند آنها به همان شکلی بمانند که روی سطح ویروس قرار دارند. این گروه در حال تولید این واکسنها برای استفاده در آزمایشهای بالینی هستند.
دانشگاه ساسکاچوان
پژوهشگران کانادایی نیز از توالی ژنوم ویروس کرونا برای ساخت کاندیداهای مبتنیبر پروتئین استفاده کردهاند و اکنون منتظر نسخههای زندهی ویروس هستند تا آزمایش روی حیوانات را شروع کنند.
دانشگاه آکسفورد
گروهی از پژوهشگران مؤسسهی جنر دانشگاه آکسفورد قبلا روی واکسنی علیه مرس کار کردهاند و در حال مطابقتدادن آزمایشهای خود با ویروس جدید هستند. در فوریه، دانشمندان توافقنامهای برای تولید هزار دُز از واکسن جدید بهنام ChAdOx1 با شرکت ایتالیایی Advent Srl امضا کردند که قرار است در آزمایشهای انسانی استفاده شود.
سانوفی (Sanofi)
شرکت سانوفی از سال ۲۰۰۴ درزمینهی آمادگی دربرابر همهگیریهای جهانی ازجمله همهگیری سارس فعالیت کرده است. روش این شرکت برای ساخت واکسن کرونا استفاده از DNA نوترکیب و تعویض بخشهایی از RNA ویروس کرونا با مواد ژنتیکی ویروسی بیضرر است. سانوفی انتظار دارد در ۶ ماه به واکسنی برای آزمایش روی حیوانات دست پیدا کند. آزمایشهای انسانی در سال ۲۰۲۱ آغاز میشوند.
جانسون و جانسون (Johnson & Johnson)
شرکت جانسون و جانسون در حال گسترش کار قبلی خود است که درزمینهی توسعهی واکسنی علیه ابولا انجام داده است. هدف شرکت غیرفعالکردن ویروس و تولید واکسنی است که بدون ایجاد عفونت موجب ایجاد پاسخ ایمنی شود. شرکت اطلاعاتی دربارهی زمانبندی پروژهی خود اعلام نکرده است.
ژئوواکس/براوو واکس (Geovax Labs / BravoVax)
شرکت بیوتکنولوژی ژئوواکس که در آتلانتا مستقر است، برای توسعهی واکسنی علیه کووید ۱۹، در ژانویه توافقنامهای با شرکتی چینی بهنام براوو واکس امضا کرد. ژئوواکس پلتفرم اختصاصی خود را دراختیار شرکت چینی قرار میدهد که ویروس آبله تغییریافتهای است که میتواند برای بیان پروتئینهای ویروسی SARS-CoV-2 دستکاری شود.
تونیکس (Tonix)
این استارتاپ مستقر در نیویورک در فوریه،اعلام کرد برای توسعهی ویروس آبله اسب اصلاحشدهای که قطعات پروتئین ویروس SARS-CoV-2 را بیان کند، در حال همکاری با سازمان پژوهشهای جنوبی است. مقامهای شرکت زمانبندی طرح خود را اعلام نکردهاند.
کنساینوبیولوژیکس (CanSino Biologics)
طبق گزارشها، شرکت چینی کنساینو مشغول ساخت واکسنی مبتنیبر وکتور علیه کووید ۱۹ است؛ اما تا این لحظه اطلاعات دیگری از آن موجود نیست.
گرفکس (Greffex)
مدیرعامل این شرکت مهندسی ژنتیک مستقر در هوستون ماه گذشته اعلام کرد آنها طراحی واکسن کرونا را کامل کردهاند. این شرکت اطلاعاتی درزمینهی واکسن خود منتشر نکرد؛ اما طبق گزارشها، گرفکس واکسنهای وکتور مبتنیبر آدنوویروسها را میسازد که ویروسی بیضرر است و میتواند ازنظر ژنتیکی برای بیان ژنهای خارجی مانند ژنهای کدکنندهی پروتئین اسپایک SARS-CoV-2 دستکاری شود.
کداجنیکس (Codagenix)
این شرکت بیوتکنولوژی مستقر در نیویورک در حال همکاری با مؤسسهی سرم هند است تا واکسن ضعیف و زندهای علیه کووید ۱۹ بسازند. کداجنیکس بهجای استفاده از نیروهای بیهدفی مانند حرارت یا مواد شیمیایی برای کشتن ویروس، از استراتژی خاصی برای دستکاری ویروس و ایجاد نسخهای از آن استفاده میکند که بتواند تکثیر شود؛ اما موجب بیماری نشود. مؤسسهی سرم هند مسئول افزایش مقیاس تولید واکسن خواهد بود. نمایندگان شرکت انتظار دارند در همین بهار، واکسنی برای آزمایشهای حیوانی آماده کنند و آزمایشهای انسانی نیز تابستان امسال آغاز شود.