آیا میتوان دربرابر ویروس کرونا مصونیت کسب کرد؟

در شرایطی که شمار مبتلایان به بیماری نوظهور کووید ۱۹ در سرتاسر جهان از ۶۰۰ هزار نفر فراتر رفته است و بیش از یک میلیارد نفر در خانههایشان محصور شدهاند، دانشمندان درحال کشمکش با یکی از مهمترین سوالات درمورد این بیماری دنیاگیر هستند: آیا افرادی که از عفونت جان سالم به در میبرند، دربرابر ویروس ایمن میشوند؟
پاسخ سوال مذکور به چند دلیل مهم است. مثلا افرادی که مصونیت آنها تایید میشود، میتوانند از خانههای خود خارج شده و به تقویت نیروی کار کمک کنند تا زمانی که واکسنی برای بیماری در دسترس قرار گیرد. مخصوصا، کارکنان مراقبتهای بهداشتی که ایمنی آنها مشخص میشود، میتوانند مراقبت از افراد بهشدت بیمار را ادامه دهند. همچنین، افزایش ایمنی در جامعه راه پایان همهگیری است: هرچه تعداد افرادی که میتوانند دچار عفونت شوند، کمتر شود، ویروس کرونا فرصت عفونی کردن را از دست میدهد و حتی آسیبپذیرترین شهروندان نیز دربرابر تهدید محافظت میشوند.
ایمنی ممکن است همچنین درمانی زودهنگام فراهم کند. آنتیبادیهای جمعآوری شده از بدن افرادی که از بیماری کووید ۱۹ بهبودی حاصل کردهاند، ممکن است برای کمک به افرادی که درحال مبارزه با این بیماری هستند، مورد استفاده قرار گیرد. اخیرا سازمان غذا و داروی آمریکا استفاده از پلاسمای بیماران بهبودیافته را برای درمان برخی از موارد شدید تایید کرد. اندرو کومو، فرماندار نیویورک نیز اعلام کرده است که نیویورک اولین ایالتی خواهد بود که آزمایش سرم افرادی را که از کووید ۱۹ بهبود یافتهاند، برای درمان کسانی که بهشدت بیمار هستند، آغاز میکند. آقای کومو گفت:
این یک کارآزمایی برای افرادی است که در شرایط جدی قرار دارند اما ادارهی بهداشت ایالت نیویورک با برخی از بهترین آژانسهای مراقبتهای بهداشتی نیویورک درحال کار روی این موضوع بوده است و ما آن را امیدوارکننده میبینیم.
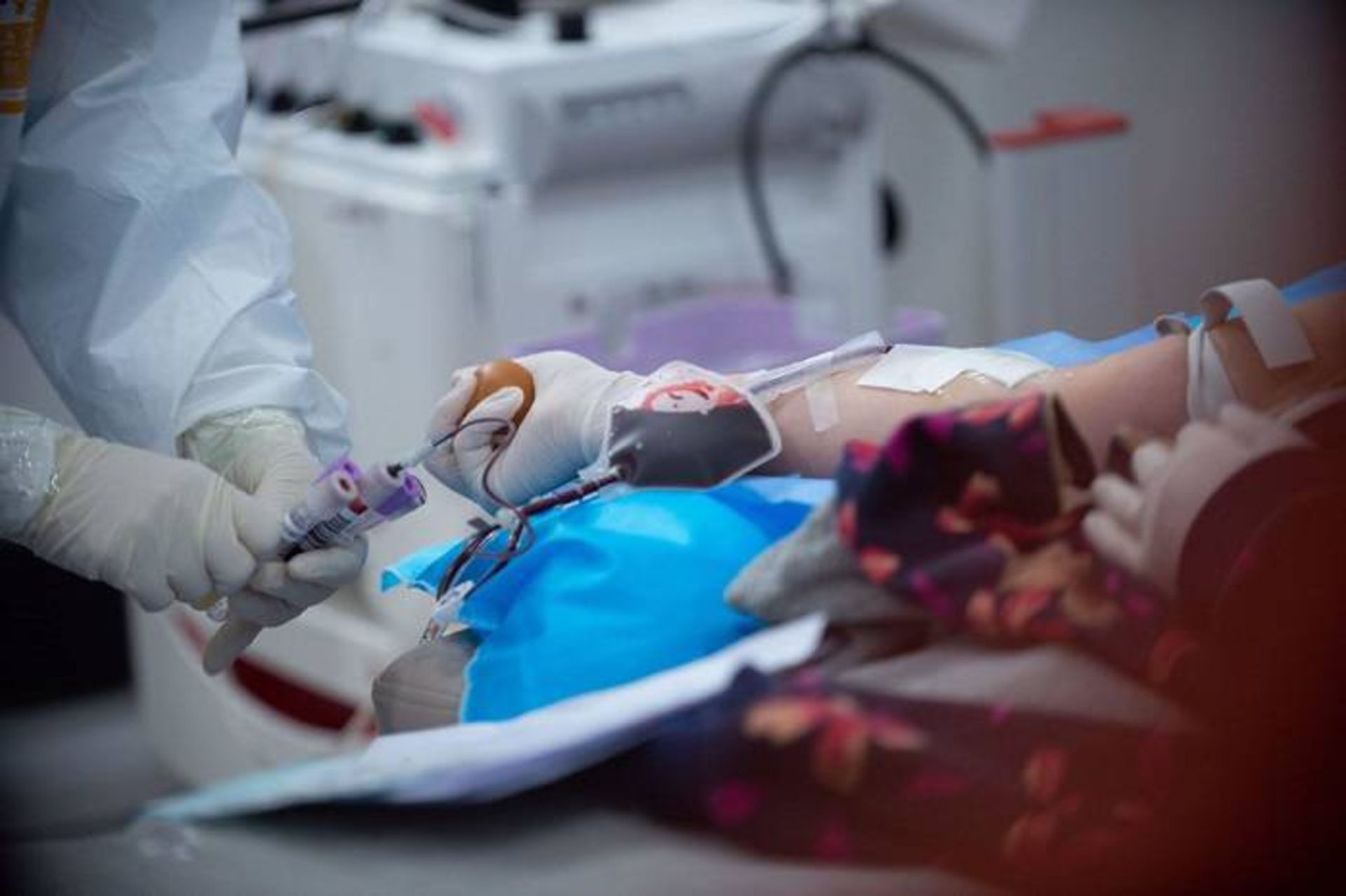
یک بیمار مبتلا به ویروس کرونا که بهبود یافته است، در ماه فوریه پلاسمای خود را در مرکز خون هاینان در هایکو چین اهدا میکند
اولین خط دفاعی بدن دربرابر یک ویروس عفونی، نوعی آنتیبادی است که ایمونوگلوبولین M نامیده میشود و وظیفه دارد در بدن هشیار بماند و به بقیهی سیستم ایمنی درمورد ورود مهاجمانی مانند ویروسها و باکتریها هشدار دهد. با درگیر شدن بدن با عفونت، نوع دیگری از آنتیبادی که ایمونوگلوبولین G نام دارد، وارد عمل میشود. این آنتیبادی بهطور ظریفی برای شناسایی و خنثیکردن یک ویروس خاص طراحی شده است. این فرایند ممکن است تا یک هفته طول بکشد و در افراد مختلف، هم خود فرایند و قدرت آنتیبادیهای نهایی میتواند متغیر باشد. برخی افراد در پاسخ به عفونت آنتیبادیهای خنثیکنندهی قدرتمندی میسازند، درحالیکه دیگران پاسخ ملایمتری تدارک میبینند. آنتیبادیهای ایجادشده در پاسخ به عفونت با برخی از ویروسها، برای مثال فلج اطفال یا سرخک، یک عمر مصونیت را به همراه میآورند. اما آنتیبادیهایی که دربرابر ویروسهای کرونای عامل سرماخوردگی معمولی ایجاد میشوند، تنها یک تا سه سال دوام دارند و این امر ممکن است درمورد خویشاوند جدیدشان یعنی ویروس کرونای عامل کووید ۱۹ ( SARS-CoV-2)، نیز صادق باشد.
مطالعهای که روی ماکاکهای آلوده به ویروس کرونا جدید انجام شده است، نشان داده است که این جانوران پس از عفونیشدن، آنتیبادیهای خنثیکننده تولید میکنند و دربرابر عفونت مجدد مقاومت کسب میکنند. اما مشخص نیست که میمونها یا افرادی که دچار ویروس شدهاند، تا چهمدت مصون باقی میمانند.
وینیت مناچری ویروسشناس دانشگاه شاخه پزشکی دانشگاه تگزاس گفت بیشتر افرادی که در جریان همهگیری سارس آلوده شدند (ویروس عامل سارس یکی از خویشاوندن نزدیک ویروس کرونا جدید است)، ایمنی بلندمدتی کسب کردند که ۸ تا ۱۰ سال ادامه داشت. دکتر مناچری گفت کسانی که از مرس، یک عفونت ویروس کرونای دیگر، بهبود یافتند، از حفاظت بسیار کوتاهمدتتری برخوردار بودند. افرادی که با ویروس جدید آلوده شدهاند، ممکن است دارای مصونیتی به اندازهی یک تا دو سال داشته باشند و درحالحاضر، فراتر از آن را نمیتوانیم پیشبینی کنیم.
فلورین کرامر، متخصص میکروبشناسی از مدرسه پزشکی آیکان در مانتساینای نیویورک میگوید حتی اگر محافظت آنتیبادیها کوتاهمدت باشد و مردم مجددا دچار عفونت شوند، این احتمال وجود دارد که دور دوم درگیری با ویروس کرونا بسیار خفیفتر از دور اول باشد. وی خاطرنشان کرد حتی پس از اینکه بدن تولید آنتیبادیهای خنثیکننده را متوقف میکند، زیرمجموعهای از سلولهای حافظهی ایمنی میتوانند پاسخ را بهطور موثری مجددا فعال کنند. دکتر کرامر گفت:
احتمالا قبل از اینکه دوباره دچار علائمی شوید، پاسخ ایمنی خوبی ایجاد میکنید و شاید روند بیماری را کند کنید.
سوال اساسی این است که آیا کودکان و افراد بزرگسالی که دچار علائم خفیف شدهاند، پاسخی به حد کافی قوی ایجاد میکنند که تا زمانی که واکسنی در دسترس قرار گیرد، دربرابر ویروس ایمن بمانند. دکتر ماریون ﮐﻮﻣﭙﺎﻧﺲ، ویروسشناس دانشگاه اراسموس در روتردام به همراه گروهش، پاسخ آنتیبادی را در ۱۵ بیمار عفونی و کارکنان مراقبتهای بهداشتی تحت بررسی قرار دادهاند.
پژوهشگران همچنین از نمونههای خون حدود ۱۰۰ فرد که قبلا با یکی از چهار ویروس کرونا عامل سرماخوردگی معمولی آلوده شده بودند، استفاده میکنند. دکتر ﮐﻮﻣﭙﺎﻧﺲ گفت اگر آن نمونهها دربرابر ویروس کرونا جدید نیز تاحدودی پاسخ دهند، شاید بتوان توضیح داد که چرا برخی افراد برای مثال کودکان، تنها علائم خفیفی دارند. آنها ممکن است دارای آنتیبادیهای ویروسهای کرونا خویشاوند ویروس جدید باشند که حداقل تاحدی دربرابر ویروس جدید موثر هستند.
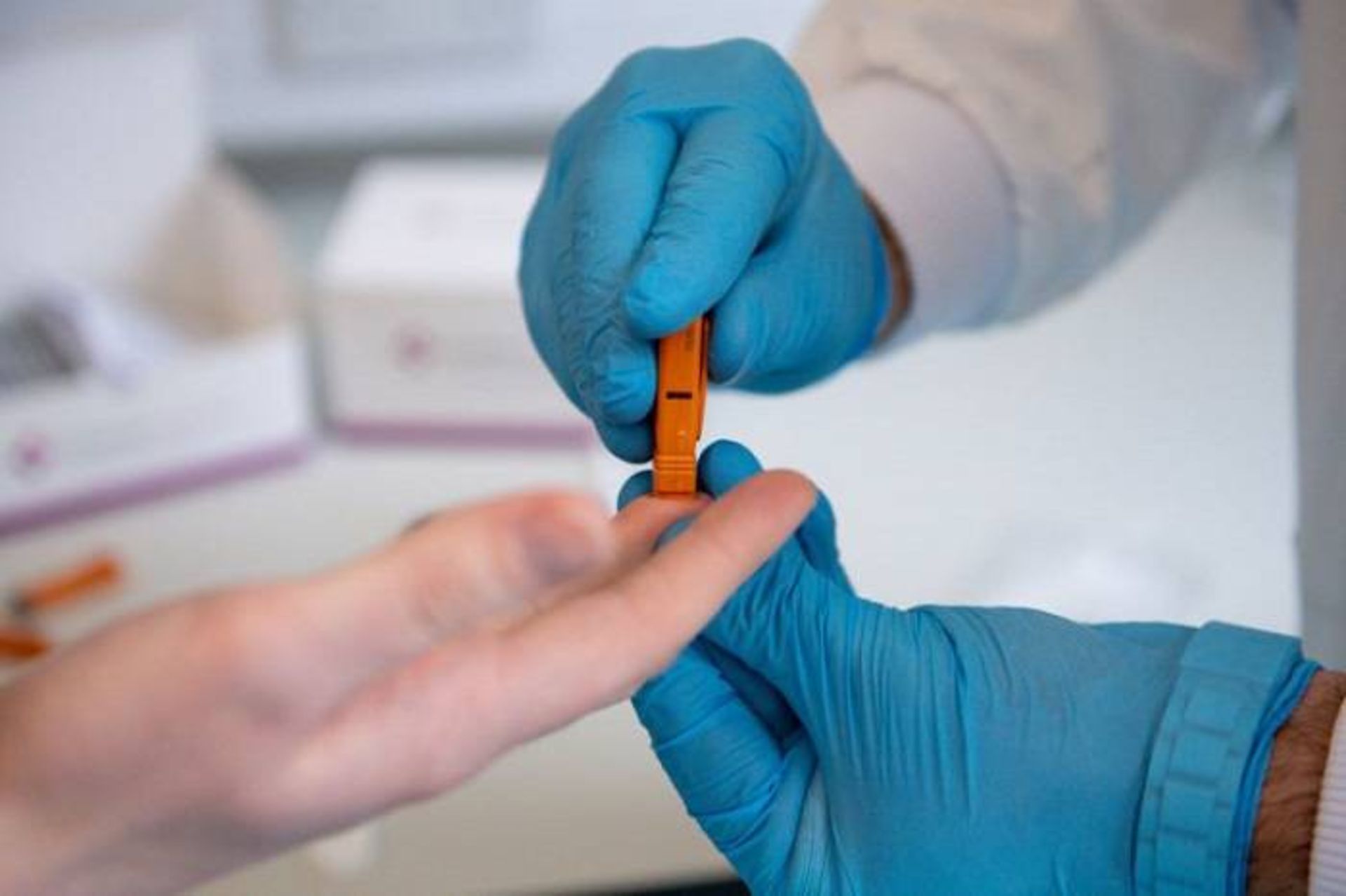
سریعترین روش برای ارزیابی ایمنی، آزمایش خونی است که آنتیبادیهای محافظ را در خون افرادی که بیماری آنها بهبود یافته است، مورد جستجو قرار میدهد. آزمایشهای آنتیبادی در کشورهای سنگاپور، چین و چند کشور دیگر استفاده میشود و در بیشتر کشورهای غربی نیز درحال وارد شدن به بازار است. هفتهی گذشته، دکتر کرامر و همکارانش چنین آزمایش آنتیبادی را توسعه دادند. این تیم آزمایش خود را روی پلاسمای گرفتهشده از سه بیمار مبتلا به کووید ۱۹ تایید کردند. پژوهشگران به دنبال این هستند که سریعا تایید سازمان دارو و غذا را بگیرند. دهها آزمایشگاه دیگر نیز درحال انجام این کار هستند اگرچه عمدتا مبتنیبر دادههای محدودی هستند که هنوز بهوسیلهی دانشمندان دیگر مورد بررسی قرار نگرفته است. دکتر کرامر گفت:
مهم نیست چه کسی آزمایشها را ساخته باشد؛ تا زمانی که قابل اعتماد باشند، ابزار فوقالعاده خوبی هستند. از آنجایی که این ویروس کرونای جدیدی است، آزمایش باید مانند آزمایش HIV، اساسا یک پاسخ بله یا خیر حاصل کند تا متوجه شوید که چه کسی به بیماری مبتلا شده و چه کسی مبتلا نشده است.
روز چهارشنبه، مقامات بهداشت عمومی انگلیس گفتند که میلیونها آزمایش آنتیبادی تازه توسعهیافته را خریداری کرده و درحال ارزیابی آنها برای بیماران بهمنظور استفاده در خانه هستند. بهگفتهی آنها، شهروندانی که متوجه شوند دچار بیماری شدهاند و اکنون قدری ایمنی دربرابر ویروس کرونا دارند، ممکن است بتوانند به زندگی عادی خود بازگردند. این مساله خصوصا برای کارکنان مراقبتهای بهداشتی مفید خواهد بود. کسانی که میدانند حداقل تا حدی ایمنی دارند، میتوانند در خط مقدم مراقبتهای اضطراری قرار گیرند. آنجلا راسموسن، ویروسشناس دانشگاه کلمبیا در نیویورک گفت:
اگر مصونیت واقعا برای ماهها ادامه داشته باشد، مثلا همانطور که برخی افراد پیشبینی کردهاند تا ۱۸ ماه دوام داشته باشد، داشتن کارکنان مراقبتهای بهداشتی که دربرابر ویروس ایمن هستند، واقعا کمککننده خواهد بود.
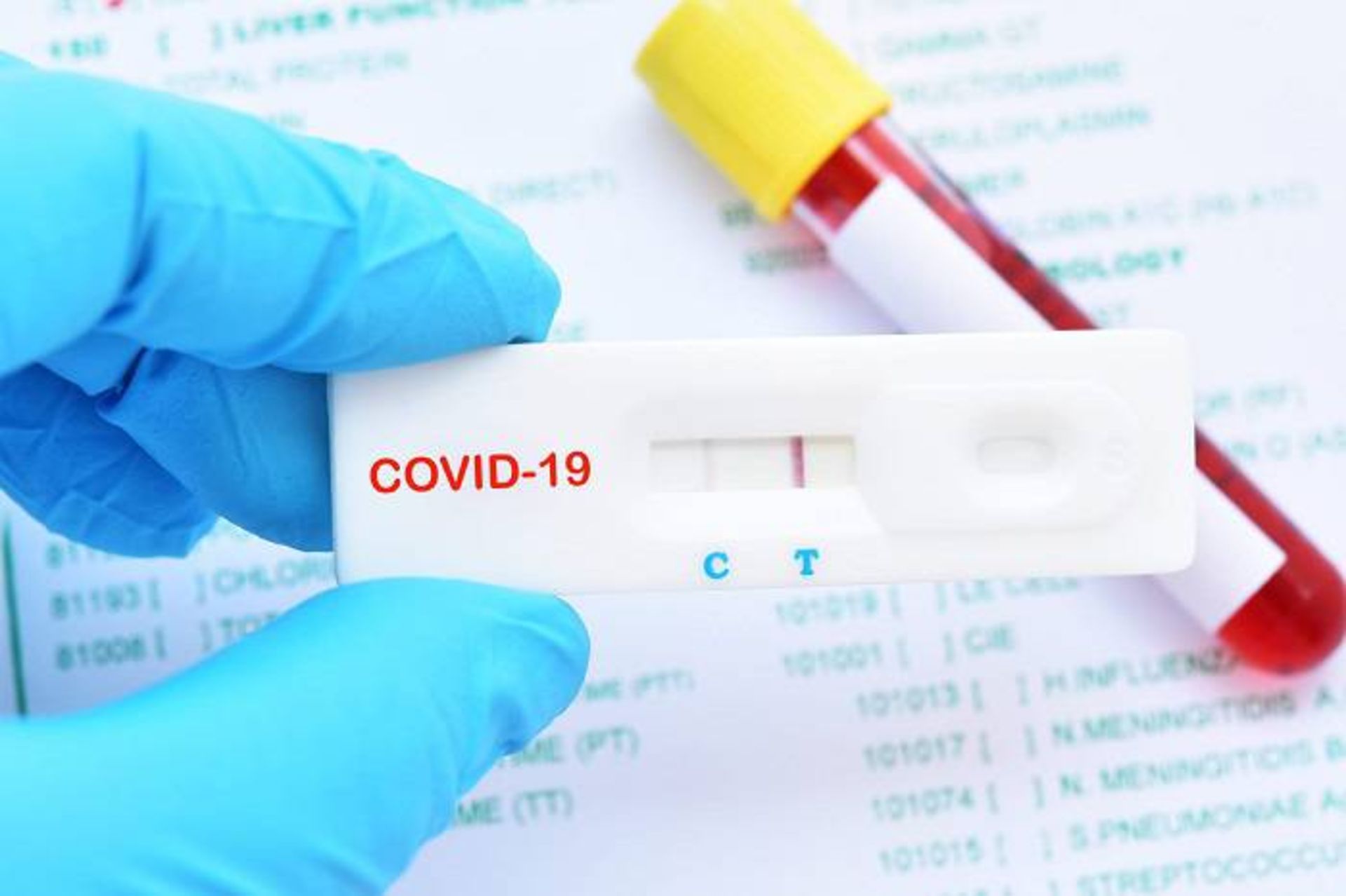
اما آزمایشاتی نظیر این، ممکن است در تشخیص عفونت ویروس کرونا زیاد به کار نیاید زیرا تولید آنتیبادی در بدن زمان میبرد. آزمایش دکتر کرامر، سه روز پس از ظهور علائم، پاسخ آنتیبادیها را در بدن بیماری تشخیص میدهد. اگرچه با فرض اینکه افراد ممکن است تا ۱۴ روز پس عفونت نیز علائم نشان ندهند، دراین زمان دیگر برای آزمایش خیلی دیر است و بنابراین چنین آزمایشی ابزار تشخیصی مفیدی نیست. اگرچه، یافتن افرادی که پاسخ ایمنی قدرتمندی حاصل کردهاند، ممکن است راهی بهسوی درمانهای جدید باشد. در اصل، آنتیبادیهای استخراج شده از خون بیماران بهبودیافته به کسانی که بیمار هستند، تزریق میشود. به دنبال گزارشهای اولیه درمورد موفقیت این روش در چین، چندین گروه در کشورهای دیگر درحال کار روی این مساله هستند.
بهگفتهی دکتر لی سان، بنیانگذار شرکت AnyGo Technology که در پکن قرار دارد، این شرکت ۵۰ هزار آزمایش را در اختیار مرکز کنترل و پیشگیری از بیماری چین و بیمارستانهایی در ووهان، پکن و شانگهای گذاشته است. دکتر شنگن ژنگ، پزشکی از ارتش چین گفت که گروه او با استفاده از این روش تاکنون بیش از ۱۰ بیمار را درمان کردهاند و دادههای بیماران زیادی که با استفاده از پلاسما در استان هوبئی تحت درمان قرار گرفتهاند، درحال ارزیابی است.
دکتر کرامر گفت این روش درواقع روشی بسیار قدیمی است. از این روش در جریان جنگ کرده برای نجات جان سربازان آمریکایی مبتلا به ویروس خونریزیدهندهی هانتا و نیز برای درمان بیماران مبتلا به ویروس خونریزیدهندهی جونین در آرژانتین استفاده شد. اگرچه قبل از استفاده از این روش، دانشمندان باید روی مسائل ایمنی کار کنند. مثلا آن ها باید از این مساله اطمینان حاصل کنند که پلاسمایی که از بیمار بهبود یافته استفاده میشود، عاری از ویروس و توکسینهای دیگر است. شرکتهای دارویی نظیر Takeda و Regeneron امیدوارند با تولید آنتیبادی علیه ویروس کرونا در آزمایشگاه برخی از این مراحل را کنار بگذارند. درنهایت، فقط با انجام این آزمایشها است که دانشمندان میتوانند مشخص کنند که آیا تعداد کافی از مردم با ویروس آلوده شده و ایمنی کسب کردهاند و اینکه آیا ویروس دیگر میزبانی برای آلوده کردن دارد.
نظرات