چگونه میتوانیم مانع از وقوع دنیاگیری بعدی شویم؟
همانطور که فاجعهی کووید ۱۹ را مدیریت میکنیم، باید بهخاطر داشته باشیم که در جهانی با افزایش جمعیت، مهاجرت، تغییرات اقلیمی و افزایش چشمگیر سفرهای جهانی، احتمالا چنین رویدادهایی با فراوانی بیشتری رخ خواهند داد. ما باید سطح منابع اجتماعی را که آمادهایم صرف پیشگیری از دنیاگیریهای آینده کنیم، درنظر بگیریم و برای سرمایهگذاری در زمینهی مهار آنها، ارزشمندترین استراتژیها را شناسایی کنیم.
شیوع فاجعهبار بیماریهای عفونی بارها در سرتاسر تاریخ رخ داده است. انتقال بیماریهای عفونی از حیوانات به انسانها قابل توقف نیست اما شیوع را میتوان متوقف کرد. بهترین راه برای پیشگیری از دنیاگیریها استفاده از همان اصولی است که از آن برای پیشگیری از وقوع آتشسوزیهای فاجعهبار جنگلی استفاده میکنیم: بررسی تهاجمی برای یافتن آتشسوزیهای بوتهای کوچکتر و اطفای سریع آنها.
ما اکنون باید روی یک معماری نظارت یکپارچه که با هدف شناسایی شیوعهای جدید در مراحل اولیه طراحی شده است و بهکارگیری سریع پاسخهای مهار بسیار هدفمند، سرمایهگذاری کنیم. درحالحاضر، امکانات ما بهخوبی درجهت دستیابی به این اهداف سازماندهی نشده است. فناوریهای تشخیصی مولکولی مدرن تنها آن دسته از عوامل عفونی را تشخیص میدهند که از قبل از وجود آنها خبر داریم.
عفونتهای ایجادشده بهوسیلهی عوامل بیماریزای جدید یا غیرمنتظره، تا زمان ظهور تعداد بسیار زیادی عفونت ناشناخته که قابل چشمپوشی نباشد و موجب شود بیمارستانها نمونهها را به یک آزمایشگاه بهداشت عمومی دارای قابلیتهای پیشرفتهتر ارسال کنند، شناسایی نمیشوند. حتی زمانیکه عوامل عفونی ناشناخته درنهایت شناسایی میشوند، توسعه، اعتبارسنجی و توزیع آزمایشها برای عامل جدید فرایند بسیار زمانبری خواهد بود. تا آن زمان، احتمالا فرصت زمانی مهار یک عفونت نوظهور میگذرد.
اما یک استراتژی وجود دارد که میتواند با هزینهای معقول طی یک سال اجرا شود. این استراتژی جوامع را قادر خواهد ساخت که شیوع بیماریهای عفونی نوظهور را قبل از رسیدن به مرحلهی دنیاگیری متوقف کنند. در این مفهوم، نظارتبر سلامت عمومی در زمان واقعی، فناوری توالییابی نسل بعدی و ارتباط شبکهای مدرن و ردیابی تماس (افراد قرار گرفته در معرض فرد عفونی) با هم ترکیب میشوند.
امروزه، وقتی مراکز بهداشت عمومی پیشرفته در سرتاسر جهان نمونههای بالینی از شیوع یک بیماری ناشناخته را مورد بررسی قرار میدهند، یک تجزیهوتحلیل متاژنومی انجام داده و نمونههای بیمار را با پایگاه دادهی متشکلاز توالیهای ژنومی هزاران عامل عفونی شناختهشده مورد مقایسه قرار میدهند. این روش میتواند هم عوامل عفونی رایج و هم عوامل عفونی غیرمتنظره را شناسایی کند، حتی اگر آن عامل بیماریزا هرگز پیش از آن دیده نشده باشد. این نوع تجزیهوتحلیل از نمونههای کووید ۱۹ نشان داد که عامل مسبب، ویروسی شبیه نوعی ویروس کرونای خفاش است که قبلا شناخته شده است. اما در معماری نظارتی جدیدی که در اینجا ارائه شده است، تجزیهوتحلیل متاژنومی بیمارانی که نشانههای بالینی شدیدی را نشان میدهند، در آزمایشگاههای بیمارستان همراهبا آزمایشهای تشخیصی معمول انجام میشود. اگرچه درحالحاضر کاربرد توالییابی متاژنوم برای تشخیص اولیه مزایا و معایبی دارد، معماری پیشنهادی میتواند ابتدا به موازات تشخیصهای سنتی بهعنوان یک سیستم نظارتی و سپس درصورت ضرورت بهعنوان یک ابزار تشخیصی اولیه به کار رود.
ازنظر استراتژیک، بخشهای اورژانس بیمارستانهای بزرگ شهری ارزشمندترین مکانها برای اجرای اولیهی این معماری نظارتی هستند زیرا بخش نمایندهای از کل جمعیت بیماران که احتمالا براثر یک عفونت مربوط به بهداشت عمومی بیمار شدهاند، به این مراکز مراجعه میکنند.
با توجه به دادههای اپیدمیولوژیک ملی درمورد نرخ عفونت؛ مکانی که افراد علامتدار بهدنبال دریافت مراقبتهای بهداشتی هستند و دفعات سفارش آزمایشهای تشخیصی، تعداد معدودی مکان نظارتی بهمنظور شناسایی شیوع یک عامل درحال ظهور مورد نیاز خواهد بود. شبکهای باحدود ۲۰۰ بیمارستان نظارتی که در کلانشهرهای کشور آمریکا با جمعیت یک میلیون یا بیشتر مستقر باشند، برای پوشش ۳۰ درصد مراجعات به بخشهای اورژانس در کشور مورد نیاز است.
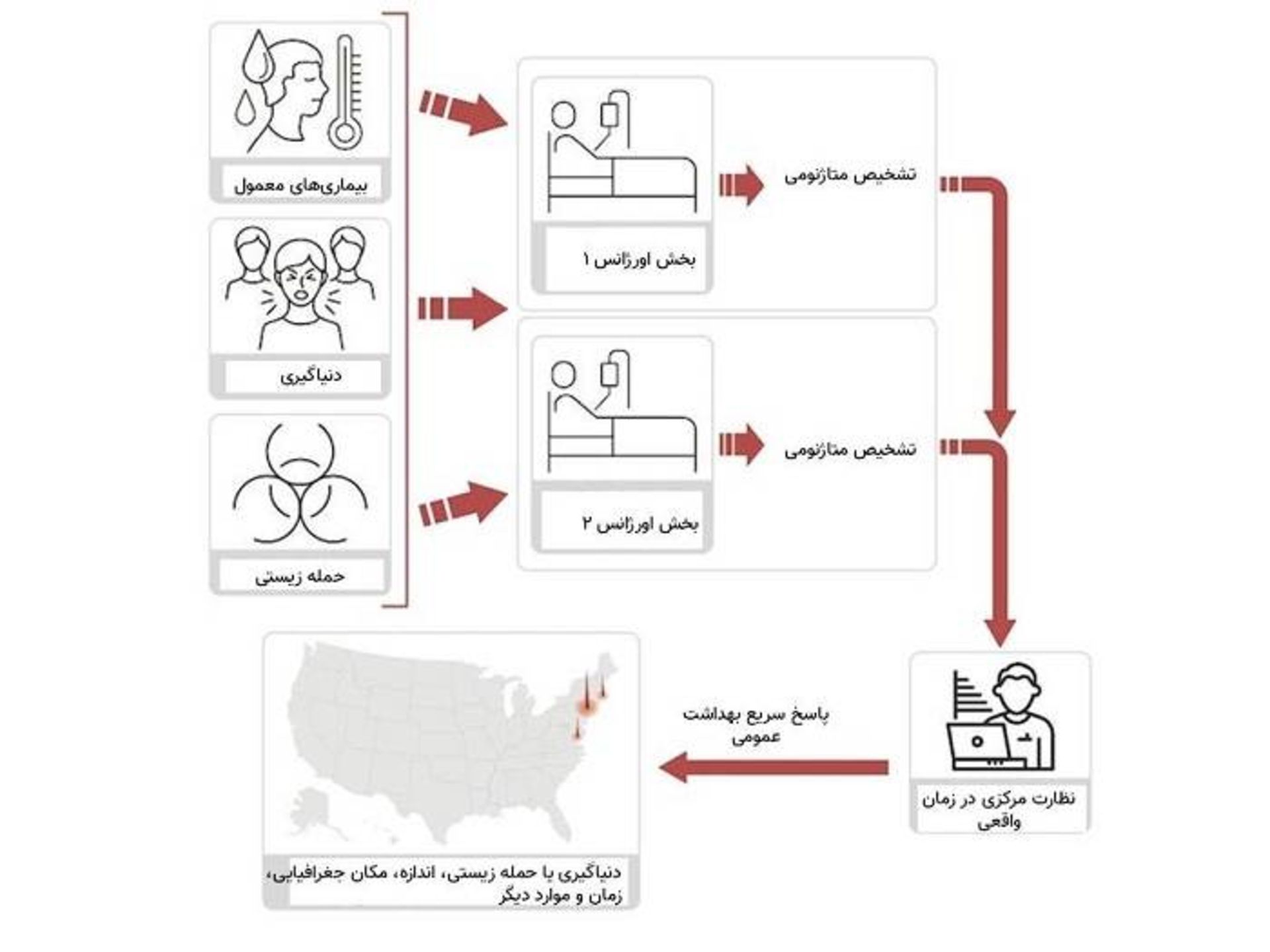
مدلهای مونتکارلو نشان میدهند که اگر فقط هفت بیمار دارای نشانه در این سیستم بهدنبال مراقبت بهداشتی برآیند، احتمال شناسایی یک بیماری عفونی درحال ظهور ۹۵ درصد است. با استفاده از توالییابی متاژنوم، عوامل مسبب جدید را میتوان طی چند ساعت شناسایی کرد و شبکه فورا بیمارانی را که در مکانهای متخلف ظاهر میشوند، بهعنوان بخشی از یک رویداد به هم مرتبط میکند و آگاهی موقعیتی از دامنه و مقیاس این رویداد مهیا میکند.
یک مثال عملی منطقهی شهری واشینگتن است که سکونگاه حدود ۶ میلیون نفر است. براساس آمارهای مراقبتهای بهداشتی ملی، تقریبا در ۰/۲۵ درصد از افرادی که در کشور آمریکا روزانه بهدنبال خدمات درمانی بوده، بیماری عفونی تشخیص داده میشود. اگرچه تنها ۲۰ درصد از این بیماران در بخش اورژانس بیمارستان بهدنبال دریافت مراقبت هستند، منطقی است که انتظار داشته باشیم بیماران دارای وخیمترین وضعیت که اول به مطب پزشک یا مراکز مراقبتهای فوری مراجعه میکنند، درنهایت به اورژانس فرستاده شوند.
آمارهای بهداشتی نشان میدهد که در هر بخش اورژانس یک بیمارستان بزرگ، پزشکان آزمایشهای آزمایشگاهی (تنفسی یا خونی) برای بیماری عفونی را درمورد حدود ۱۶ درصد از بیماران تشخیص داده شده با یک کد بیماری عفونی سفارش میدهند. بنابراین، در مدل واشینگتن، از حدود ۹۰۰ بیماری که در روز به بخش اورژانس دارای معماری نظارتی مراجعه میکنند، حدود ۱۵۰ مورد برای بیماری عفونی مورد آزمایش قرار خواهند گرفت. این تعداد آزمایش متاژنوم در روز، وقتی فقط در ۵ آزمایشگاه بیمارستان واشینگتن توزیع شده باشد، به آسانی قابل مدیریت است. پس از کشف شیوع جدید، مسئله اصلی برای مدیریت آن توانایی پاسخ به چهار پرسش است:
- چند نفر آلوده هستند؟
- افراد آلوده در کجا قرار دارند؟
- آنها چه زمانی دچار عفونت شدهاند؟
- این بیماران با چه کسانی در تماس بودهاند؟
توسعهی زیرساختهای محاسباتی برای پاسخ دادن به این سوالات ساده خواهد بود زیرا مبتنیبر فناوری و روشهای آماری موجود است. این روشها به ما این امکان را میدهد که اندازهی شیوع را براساس تعداد بیماران مشاهدهشده برآورد کنیم. اگر این اطلاعات با دادههای جغرافیایی دقیق تلفنهای همراه بیماران، ترکیب شود، میتوانیم نقشهای از مکانهایی را که بیماران در آن بودهاند، ایجاد کنیم و با افزوده شدن هر مورد جدید آن را در زمان واقعی بهروزرسانی کنیم. همپوشانی مکانهای بیماران در زمان برآوردشده عفونت میتواند به شناسایی مکان و منبع کمک کند. این دادهها همچنین میتوانند به شناسایی افراد درمعرض خطر عفونت کمک کنند. بنابراین، درمقایسهبا سیستم کنونی، با استفاده از معماری نظارتی پیشنهادی تا چه حد زمان صرفهجویی میشود؟
روشهایی که ما درحالحاضر برای شناسایی افراد بیمار با یک عامل بهدشت عمومی یا نگرانی امنیتی استفاده میکنیم، مبتنیبر مدل «پزشک تیزبین» است. یعنی ما برای شناسایی عفونتهای مشکوک و ارسال نمونهها به آزمایشگاه بهداشت عمومی، به قضاوت بالینی پزشکان تکیه میکنیم. مشکل اینجا است که از دست دادن یک رویداد غیرعادی بسیار آسان است زیرا نشانههای بسیاری از عفونتها بسیار شبیه هم هستند (به اصطلاح شبهآنفلوانزا فکر کنید).
پاسخ کارشناسان به این سؤال که چقدر طول میکشد تا یک عفونت جدید و بهطور بالقوه خطرناک، شناسایی شود، بسیار متغیر بوده و دارای دامنهای از چند روز تا چند هفته بوده است. توافق ثابتی وجود دارد که پاسخ به عامل عفونی، مهارت و تجربهی پزشک و نزدیکی و تخصص آزمایشگاه بهداشت عمومی بستگی دارد.
در یک مطالعهی منتشرشده براساس ظهور موارد واقعی از حملهی سال ۲۰۰۱ سیاه زخم، تنها ۶ مورد از ۱۶۴ پزشک بیمارستانهای غیرنظامی و نظامی که موارد را بررسی کردند، سیاهزخم را بهعنوان یک احتمال گزارش کرده بودند. بنابراین عملکرد سیستم فعلی حتی ازسوی کارشناسان نیز چندان مورد قبول نیست.
اگرچه، بیشتر افراد معتقدند که مگر اینکه عفونت در تعداد قابلتوجهی از افراد رخ دهد و منجر به مرگومیر چشمگیری شود، ممکن است تشخیص این رویداد نسبتبه «یک روز» که بهوسیلهی معماری نظارتی پییشنهاد میشود، زمان بیشتری ببرد. البته در یک سناریوی پیشرفت هندسی عفونت، روزهای اولیه ازنظر مهار بیماری بالاترین اهمیت را دارند.
استراتژی پیشنهادی دراینجا، برای اجرا و نگهداری نیاز به علم جدید و هزینهی قابلملاحظهای ندارد. هزینه سازماندهی و اجرای یک معماری نظارتی در ۲۰۰ بیمارستان شهری در آمریکا کمتر از ۱ میلیارد دلار هزینه داشته و میتواند طی یک سال انجام شود. این هزینه درمقایسهبا هزینهی فعلی فاجعهی کووید ۱۹ ناچیز است.
فقط قانون CARES Act برای کشور بیش از ۲ تریلیون دلار هزینه داشته است. این همچنین درمقایسهبا هزینهی آمادگی برای رویدادهای فاجعهبار دیگری مانند جنگ معمولی یا جنگ هستهای بسیار ناچیز است. بهزودی فراخوانهای زیادی برای سرمایهگذاری بیشتر در زیرساختهای بهداشت عمومی وجود خواهد داشت. به استدلال کارشناسان، ما باید ابتدا باید تشخیص دهیم که ساختار بهداشت عمومی قرن ۲۱ باید به چه شکلی باشد و با استفاده از بهترین فناوریهای موجود، آن را به بهترین نحو و در مقیاسی مناسب بنا کنیم.