رقابت پژوهشگران برای یافتن داروهای ضدویروسی برای مبارزه با کووید ۱۹
مارس ۲۰۲۰، هنگامی که دامنهی دنیاگیری کووید ۱۹ درحال آشکار شدن بود، جن نوانکو و همکارانش، دو برنامهی هوش مصنوعی را درجهت مبارزه با ویروس کرونای SARS-CoV-2 به کار گرفتند. یکی از این برنامهها، SUEDE است که تمام ترکیبات شناختهشدهی دارومانند را بهدنبال فعالیت احتمالی دربرابر مولکولهای زیستی جستوجو میکند که تصور میشود در بیماری نقش داشته باشند. برنامهی دیگر که BAGEL نام دارد، نحوهی ساخت بازدارندهها برای اهداف شناختهشده را پیشبینی میکند. هر دو برنامه بهدنبال ترکیباتی میگردند که بتوانند آنزیمهای انسانی را که نقشهای مهمی در قادر ساختن ویروس در آلوده کردن سلولها دارند، مهار کنند.
دو برنامهی مذکور با جستجوی ترکیبات مختلف، مواردی را که بهنظر میرسید مؤثر باشند، پیشنهاد کردند. نوانکو، مدیرعامل استارتاپ 1910 Genetics، از شرکتی فعال درزمینهی مواد شیمیایی خواست تا این ترکیبات را بسازد. حدود یک هفته بعد، گروه او سفارشها را دریافت کرد و به نوبت هریک از ترکیبات را به سلولهای انسانی افزود و متوجه شد که هریک از آنها هدف خود را مهار کرده و از ورود ویروس به سلولهای جلوگیری میکنند. این شرکت اکنون بهدنبال همکاری با سازندگان داروهای ضدویروسی است تا کارآزماییهای حیوانی و انسانی را دنبال کنند. نوانکو میگوید هوش مصنوعی طراحی دارو را تسریع میکند.
طراحی و ساخت دارو تقریبا همیشه بهشدت کند بوده است و درحالت عادی حداقل یک دهه طول میکشد. بسیاری از مراحل مانند مطالعات حیوانی، اصلاح مولکولها برای پیشگیری از عوارض جانبی و کارآزماییهای بالینی را نمیتوان با شتاب انجام داد.
رقابت برای دستیابی به درمان جدید علیه کووید ۱۹ موجب همکاری گروههای پژوهشی مختلف و استفاده از تمام ابزارهای ممکن شده است و پژوهشها با سرعت زیادی درحال انجام است. طبق یک گزارش، حدود ۲۳۹ مولکول ضدویروس علیه کووید ۱۹ در دست ساخت است که چندین بخش از چرخهی زندگی ویروس را مورد هدف قرار میدهند.
ثابت شده است که ضدویروسها در مبارزه دربرابر عفونتهای دیگری مانند HIV و هپاتیت C حیاتی هستند. با وجود اجرای برنامهی واکسیناسیون کووید ۱۹، چنین داروهایی در مبارزه با ویروس کرونای عامل دنیاگیری نیز حیاتی خواهند بود. مارک دنیسون، ویروسشناس دانشگاه وندربیلت میگوید: «همه نمیتوانند واکسن را دریافت کنند یا در برابر آن پاسخ دهند». همچنین اثربخشی واکسنها با ظهور گونههای جدید ویروس و کاهش محافظت ایمنی، ممکن است کم شود. بنابراین، ادامهی تلاش برای ساخت ضدویروسها مهم است.
تا امروز، بیشتر تلاشهای جستوجو برای ترکیبات دارویی مؤثر دربرابر کووید، روی مواردی تمرکز داشته است که در ابتدا برای مبارزه با بیماریهای دیگر ساخته شدند. یکی از این موارد، استروئید دگزامتازون است که بهجای خود ویروس، واکنش بدن دربرابر عفونت را مورد هدف قرار میدهد. نوانکو میگوید: «تغییر کاربری دارو اولین راهحل منطقی است. بسیاری از داروهای ضدویروسی در مطالعات سلولی و حیوانی دربرابر SARS-CoV-2 امیدوارکننده بودهاند و اکنون در کارآزماییهای بالینی قرار دارند». یکی از ضدویروسها، رمدسیویر است که نشان داده شده است در افراد بسیار بیمار روند بهبودی را تسریع میکند. اما چند داروی ضدویروس دیگر که مورد آزمایش قرار گرفتهاند، نتیجهای حاصل نکردهاند.
با پیشرفت سریع در درک SARS-CoV-2 و افزایش شمار ترکیبات جدیدی که ممکن است این ویروس را مهار کنند و کارآزماییهای درحال پیشرفتی که برخی از آنها در مراحل پایانی قرار دارند، برخی دانشمندان امیدوارنند که امسال داروهای موثری دربرابر این عفونت پیدا شود. اندرو مسیکر زیستشناس دانشگاه پردو میگوید: «اطمینان دارم که درمانهای بیشتری برای ویروس کرونا خواهیم داشت».
کد ژنتیکی ویروس SARS-CoV-2 حدود ۳۰ هزار حرف RNA دارد که نسبتبه بسیاری از ویروسهای دیگر بیشتر است. این حروف کدکنندهی ۲۹ پروتئین ویروسی است که ویروس را قادر میسازد تا سلولها را عفونی کند، تکثیر شود، فرار کند و انتشار پیدا کند. ساندرا ولر، زیستشناس دانشگاه کنتیکت میگوید: «خوشبختانه این ویروس اهداف زیادی در اختیار ما میگذارد، بنابراین فرصتهای زیادی برای مداخله وجود دارد».
۲۹ پروتئین در سه دستهی اصلی قرار میگیرند: پروتئینهای ساختاری که پوشش بیرونی را تشکیل میدهند، پروتئینهای غیرساختاری که بیشتر آنها به تکثیر ویروس کمک میکنند و پروتئینهای کمکی که چند مورد از آنها بهنظر میرسد پاسخ ایمنی میزبان را مهار میکنند. تاکنون، جویندگان دارو عمدتا پروتئینهای ساختاری و تکثیری را مورد هدف قرار دادهاند و بر مولکولهایی تمرکز کردهاند که شبیه مولکولهایی هستند که در مبارزه با ویروسهای دیگر نتیجهبخش بودهاند.
ویروس SARS-CoV-2 فقط چهار پروتئین ساختاری دارد. پروتئینهای پوشش و غشا، پوستهی کروی ویروس را تشکیل میدهند و پروتئین نوکلئوکپسید از ژنوم محافظت میکند. پروتئین چهارم یعنی اسپایک از پوستهی ویروس به حالت برجسته بیرون آمده است و به ویروس کمک میکند تا به گیرندههای ACE2 متصل شود که محل اصلی ورود ویروس به سلول است. اسپایک هدف اصلی بسیاری از واکسنها و ضدویروسها است. اگرچه، مولکولهای کوچک، یعنی تمرکز معمول برنامههای کشف دارو، مؤثر نیستند، زیرا به اندازهی کافی بزرگ نیستند که مانع از اتصال اسپایک به گیرندهی ACE2 شوند.
دیوید بیکر، زیستشناس دانشگاه واشینگتن و همکارانش به پروتئینهای کوچک یا مینیپروتئینها روی آوردهاند که هرکدام حدود ۶۰ اسید آمینه دارد و برای پیشگیری از تعاملات پروتئین با پروتئین طراحی شدهاند. در اواخر سال ۲۰۲۰، گروه بیکر مینیپروتئینهایی را توصیف کردند که برای اتصال محکم با پروتئین اسپایک ویروس و ممانعت از اتصال آن به گیرندهی ACE2 طراحی شده بودند. در شرایط آزمایشگاه، پروتئینهای ریز مانع از این میشدند که ویروس سلولهای انسان را آلوده کند و بیکر میگوید مینیپروتئینها میتوانند داروهای ایدهآلی را بسازند زیرا نسبتبه درمانهای پروتئینی معمول مانند آنتیبادیها پایدارتر هستند.
پژوهشگران دیگر استراتژی متفاوتی را برای ایجاد اختلال در فرایند اتصال ویروس دنبال میکنند. آنها درحال طراحی مولکولهایی شبیه ACE2 هستند که بهعنوان طعمه عمل کند و ویروس SARS-CoV-2 را از سلولها دور کند. برای مثال، پژوهشگران شرکت Neoleukin Therapeutics مینیپروتئینی به نام CTC-445.2d را ساختهاند که گرایش زیادی برای اتصال به اسپایک دارد.
این ترکیب در شرایط آزمایشگاهی از سلولهای انسانی دربرابر عفونت محافظت کرد و مانع از ابتلای همسترهایی که دوز کشندهای از ویروس را دریافت کرده بودند، به بیماری شدید شد. یکی دیگر از این نوع مولکولها که در نوامبر ۲۰۲۰ در مجلهی Proceedings of the National Academy of Sciences گزارش شد، نیز در لولهی آزمایش SARS-CoV-2 را منحرف کرد و مانع از این شد که سلول را آلوده کند.
ویروس پس از وارد شدن به سلول میزبان، آن را به کارخانهی تولید ویروس تبدیل میکند. اینجا است که پروتئینهای غیرساختاری ویروس وارد عمل میشوند. پروتئینهای ویروسی به کمک کارخانههای پروتئینسازی میزبان یعنی ریبوزومها ساخته میشوند که RNA ویروسی را به دو زنجیرهی طولانی پلیپروتئین ترجمه میکند. این زنجیرهها، دو پروتئین کوچکتر به نامهای NSP3 و NSP5 را میسازند که آنزیمهای پروتئاز برشدهندهی پروتئین هستند که پلیپروتئینهای دیگر را به پروتئینهای مستقل و عملکردی خرد میکنند. به گفتهی دنیسون، اینها عملکردها بسیار مهمی هستند و بهشدت محافظت میشوند و باید دربرابر ضدویروسها بسیار آسیبپذیر باشند.
داروهای مهارکنندهی پروتئازها با موفقیت دربرابر HIV و هپاتیت C عمل کردهاند و از محبوبترین ضدویروسهای کاندیدا برای مبارزه در برابر SARS-CoV-2 هستند. دو مهارکنندهی پروتئاز به نامهای لوپیناویر و ریتوناویر که ابتدا برای درمان HIV ساخته شدند، در شرایط آزمایشگاهی دربرابر SARS-CoV-2 نتایج امیدبخشی حاصل کردند، اما در اکتبر ۲۰۲۰، کارآزمایی بزرگی در بریتانیا نشان داد که فایدهای ندارند.
پژوهشگران شرکت دارویی فایزر مهارکنندهای را دنبال میکنند که ممکن است عملکرد بهتری داشته باشد، زیرا برای هدف قرار دادن NSP5 طراحی شده است که پروتئاز اختصاصی SARS-CoV-2 و ویروسهای کرونای خویشاوند آن است. دانشمندان فایزر داروی خود را در سال ۲۰۰۳ برای مهار مولکول مذکور که پروتئاز اصلی (Mpro) نیز نامیده میشود، در سندرم تنفسی حاد (سارس) ایجاد کردند که ناشی از ویروس کرونای دیگری بود.
وقتی همهگیری سارس به پایان رسید، کار روی دارو متوقف شد. اکنون فایزر این ترکیب را دوباره مورد آزمایش قرار داده است و متوجه شده است که مانع از تکثیر SARS-CoV-2 درون سلولهای انسانی میشود. پژوهشگران فایزر نسخهی محلولتری از این ساختار را ایجاد کردهاند که PF-07304814 نامیده میشود. آنها نشان دادهاند که این ترکیب بار ویروسی را در موش بهشدت کاهش میدهد. در حیوانات دیگر، غلظتهای بالایی از دارو میتواند به بافتها برسد.
سپتامبر ۲۰۲۰، فایزر کارآزمایی بالینی کوچکی را برای آزمایش ایمنی PF-07304814 آغاز کرد که ازطریق وریدی به بیمار تزریق میشود. اما آنالیزا آندرسون، سرپرست برنامه توسعهی داروی ضدویروس در شرکت فایزر، میگوید بهکارگیری داوطلبان کارآزمایی دشوار بوده است. بیماران یا بهشدت بدحال هستند و ممکن است استفاده از دارو برای آنها خیلی دیر باشد (برای پیشگیری از تکثیر ویروس) یا ممکن است خیلی بیمار نباشند و درمان داخل وریدی برای آنها جذابیت کمتری داشته باشد.
پژوهشگران دیگر نیز درحال کار روی مهارکنندههای Mpro هستند. پژوهشگران در چین در سپتامبر ۲۰۲۰ در مجلهی Nature Communications استفاده از بوسپرویر و GC376 را گزارش کردند. بوسپرویر داروی هپاتیت C است درحالیکه GC376 برای هدف قرار دادن یکی از ویروسهای کرونای گربهسانان طراحی شده است. هر دو ترکیب تکثیر SARS-CoV-2 را در سلولها کند کردند.
۵ فوریه، پژوهشگران در پیشچاپی گزارش کردند که بیشتر موشهایی که پس از دریافت دوز کشندهای از ویروس عامل دنیاگیری، داروی GC376 را دریافت کردند، زنده ماندند. پژوهشگران آمریکایی نیز در آگوست ۲۰۲۰ در مجلهی Science Translational Medicine، آنالوگی از GC376 را توصیف کردند که در موشهای آلوده به ویروس سندرم تنفسی خاورمیانه نرخ ماندگاری را به میزان قابلتوجهی افزایش داد و در سلولها اثرات ضدویروسی قوی دربرابر SARS-CoV-2 نشان داد.
مولکولهای دیگری که بهطور خاص برای مهار Mpro ویروس SARS-CoV-2 طراحی شدهاند، در مراحل اولیهی آزمایش قرار دارند. بهعنوان مثال، شارلوت لانتری، میکروبشناس مؤسسه تحقیقات والتر رید در نوامبر ۲۰۲۰ گزارش کرد که به کمک هوش مصنوعی ۴۱ میلیون ترکیب را مورد غربالگری داده و ۸۰۷ مهارکنندهی Mpro را کشف کردهاند. گروه وی هفت مورد را امیدوارکننده توصیف کرده است اما تبدیل آنها به دارو چند سال طول میکشد. وی و همکارانش همچنین بهدنبال داروهای ضدویروس مؤثر دربرابر تمام ویروسهای کرونا هستند.
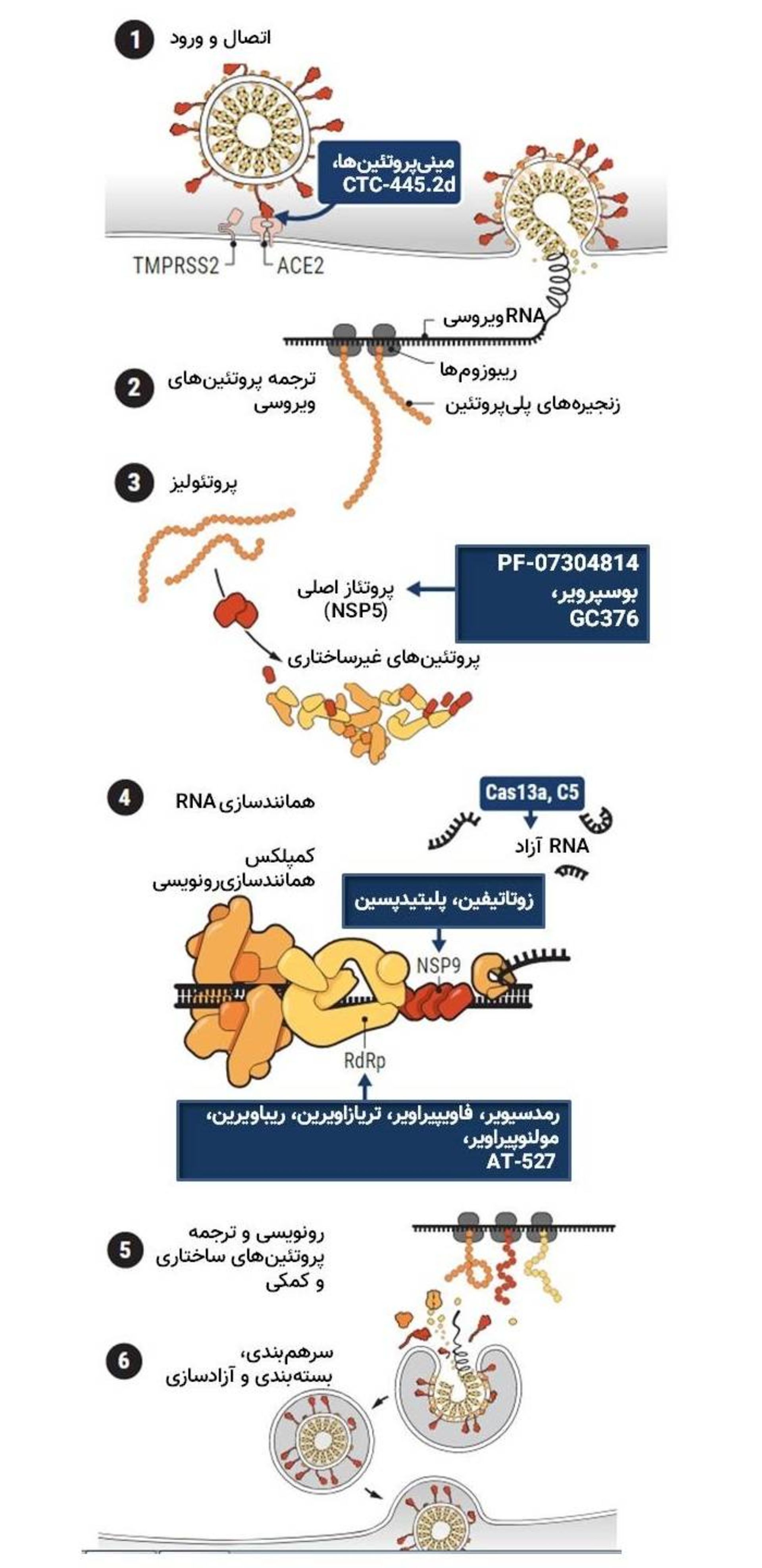
ویروس کرونا برای عفونیکردن سلولها، تکثیر و انتشار خود به چندین پروتئین میزبان و ویروس متکی است. این پروتئینها مجموعهای از اهداف را برای داروهای کاندیدا (جعبههای آبی) مهیا میکنند که هدف آنها مهار پروتئینهای مهم برای مراحل مختلف چرخهی زندگی ویروس SARS-CoV-2 است.
پس از اینکه پروتئازهای SARS-COV-2 پروتئینهای ویروس کرونا را از زنجیرههای اصلی آزاد میکنند، ۱۵ مورد از آنها گرد هم میآیند تا کمپلکس همانندسازیرونویسی (RTC) را تشکیل دهند که از ژنوم ویروس برای ساخت ویروسهای جدید نسخهبرداری میکند. هستهی اصلی این ماشینآلات، NSP9 است که برای ایجاد نسخهی جدیدی از RNA، به رشتهی RNA ویروس و RNAپلیمراز وابسته به RNA (به اختصار RdRp) متصل میشود.
نقش حیاتی کمپلکس همانندسازیرونویسی موجب شده است که این کمپلکس و خصوصا RdRp محبوبترین اهداف دارویی باشند. این همان جایی است که رمدسیویر عمل میکند. رمدسیویر یک آنالوگ نوکلئوزیدی است و از آدنوزین که یکی از حروف تشکیلدهندهی RNA است، تقلید میکند و موجب میشود RdRp بهجای آدنوزین، مولکولهای رمدسیویر را وارد رشتهی درحال طویل شدن RNA کند و با ایجاد اختلال در عمل RdRp، تکثیر ویروس متوقف شود.
پژوهشگران امیدوار هستند که آنالوگهای نوکلئوتیدی و نوکلئوزیدی دیگری که برای اهداف دیگر طراحی شدهاند، بتوانند دربرابر ویروس کرونا مؤثر باشند (نوکلئوتیدها نوکلئوزیدهایی هستند که یک یا چند گروه فسفات به آنها اضافه شده است). این کاندیداها شامل فاویپیراویر و تریازاویرین که هر دو در اصل برای مبارزه با ویروسهای آنفلوانزا طراحی شدهاند، ریباویرین که درمانی که برای ویروس سینسیشیال تنفسی و هپاتیت C است و گالیدسیویر که میتواند تکثیر ویروسهای ابولا، زیکا و تب زرد را مهار کند، میشوند.
پژوهشگران درمورد مولنوپیراویر خوشبین هستند که آنالوگ نوکلئوزیدی است که میتواند بهصورت قرص مصرف شود و در ابتدا برای مبارزه با آنفلوانزا ساخته شد. سال گذشته، پس از اینکه افشاگری انتقاد کرد که شاهد تلاش نامناسبی برای هدایت بودجه دولت برای آن بوده است، نگرانیهایی درمورد این دارو ایجاد شد. اما نتایج مثبت موجب ادامهی پیشرفت شد.
پژوهشهای اولیه نشان داد که مولنوپیراویر خود را بهجای نوکلئوزید سیتیدین وارد DNA میکند و موجب ایجاد اشتباهاتی در فرایند نسخهبرداری و تجمع مرگباری از جهشها در ویروس میشود. این مکانیسم موجب نگرانی دراینباره شده است که مولنوپیراویر ممکن است موجب جهشهای مشابهی در سلولهای میزبان شود. اما ریچارد پلمپر، زیستشناس دانشگاه ایالتی جورجیا میگوید چنین مشکلاتی در مطالعات حیوانی دیده نشده است.
آوریل ۲۰۲۰، دنیسون و همکارانش در مجلهی Science Translational Medicine گزارش کردند که مولنوپیراویر در موشها، تکثیر چندین ویروس کرونا ازجمله SARS-CoV-2 را بهشدت کاهش داد. داروی مذکور همچنین تکثیر SARS-CoV-2 را در سلولهای پوششی مجاری هوایی انسان متوقف کرد. مقالهای که در مجلهی Nature منتشر شد، به دادههای امیدوارکننده در این زمینه افزود و نشان داد این ترکیب در موشهای مهندسیشده برای داشتن بافت ریه انسان، تکثیر ویروسی را تا ۱۰۰ هزار برابر کاهش داد.
پلمپر و همکارانش در دسامبر ۲۰۲۰ در مجلهی Nature Microbiology گزارش کردند که مولنوپیراویر ممکن است کاری بیش از پیشگیری از علائم انجام دهد. پژوهشگران این دارو را به راسوی اهلی دادند که بهسادگی ویروس کرونا را منتشر میکند و طی ۲۴ ساعت میزان انتقال به صفر رسید.
یکی از مزیتهای مولنوپیراویر این است که دارویی خوراکی است و ازآنجا که به شکل قرص است، آن را میتوان در اوایل چرخهی بیماری تجویز کرد یعنی زمانیکه معمولا تکثیر SARS-CoV-2 به اوج خود میرسد. این درحالی است که داروهای تزریقی مانند رمدسیویر دیرتر به بیماران داده میشود. پلمپر میگوید: «می خواهیم درمان را زود شروع کنیم و نگذاریم کار افراد به بیمارستان بکشد».
پیشچاپی در medRxiv نیز گزارش کرد که در کارآزمایی بالینی ایمنی کوچکی، مولنوپیراویر به خوبی تحمل شد و عوارض جانبی جدی در داوطلبان سالم رخ نداد. مولنوپیراویر اکنون در کارآزماییهای بالینی مرحلهی دوم/سوم قرار دارد. در ماه مارس، دانشمندان در جلسهای گزارش کردند که مولنوپیراویر سطح ویروسی بیماران را کاهش داد. آنالوگ نوکلئوزیدی خوراکی دیگری که AT-527 نام دارد و برای درمان هپاتیت C ساخته شده است، نیز در کارآزمایی بالینی مرحلهی دوم دربرابر کووید ۱۹ قرار دارد.
برخی دانشمندان درحال تلاش برای توقف دیگر پروتئینهای کمپلکس همانندسازیرونویسی هستند. در نتایجی که اخیرا گزارش شده است، بهنظر میرسد دو ترکیب (زوتاتیفین و پلیتیدپسین) با ایجاد اختلال در عمل NSP9 یعنی آنزیمی که به RNA متصل میشود، تکثیر ویروس را مهار میکنند. پلیتیدپسین در کارآزمایی مرحلهی دوم/سوم توسط شرکت اسپانیایی PharmaMar قرار دارد.
درنهایت، داروها میتوانند نهتنها پروتئینها بلکه RNA ویروس کرونا را مورد هدف قرار دهند. در ماه فوریه، املین بلانچارد و همکارانش در مجلهی Nature Biotechnology گزارش کردند که فرمولاسیونی از آنزیم ویرایشگر ژن Cas13a را ایجاد کردهاند که قطعات RNA ویروس کرونا را مورد جستوجو قرار داده و خرد میکند. آنزیم Cas13a مناطق بسیار محافظتشده از دو ژن ویروسی را که کدکنندهی آنزیم RdRp و پروتئین نوکلئوکپسید است، مورد هدف قرار میدهد. وقتی همسترهای آلوده به SARS-CoV-2 فرمولاسیون استنشاقی این دارو را دریافت کردند، تکثیر ویروسی و علائم بیماری در آنها کاهش پیدا کرد.
سپتامبر ۲۰۲۰، متیو دیزنی، شیمیدان مؤسسه تحقیقات اسکریپس و همکارانش در مجلهی ACS Central Science گزارش کردند که ترکیبی به نام C5 را کشف کردهاند که قطعهای کوتاه و سنجاقسر مانندی از RNA را مهار میکند که در تکثیر SARS-CoV-2 نقش دارد.
ازآنجاکه SARS-COV-2 برای تکثیر به پروتئینهای سلول میزبان وابسته است، مختل کردن آن پروتئینها نیز میتواند یکی دیگر از راههای درمان باشد. مزیت این رویکرد آن است که وقتی ویروس مستقیما مورد هدف قرار نگیرد، احتمال ایجاد مقاومت دربرابر داروها کم میشود. این اهداف شامل پروتئازهای TMPRSS2 و فورین است که داروهای کاندیدای گروه نوانکو آنها را مهار میکنند. ماه گذشته، مؤسسه ملی سلامت اعلام کرد که درحال راهاندازی کارآزمایی مرحلهی دوم/سومی برای کاموستات مسیلات یکی دیگر از مهارکنندههای TMPRSS2 است.
هدف دیگر پروتئینی به نام دیهیدرواوروتات دهیدروژناز (DHODH) است. این پروتئین رکن اساسی مسیری است که سلولها وقتی به RNA اضافی نیاز دارند (مثلا هنگام تکثیر)، از آن برای ساخت دو مورد از چهار باز RNA استفاده میکنند. ویروسها برای تکثیر خود این مسیر را میربایند. در مطالعات سلولی، مهار دیهیدرواوروتات دهیدروژناز موجب توقف سرطان و بیماریهای ویروسی مانند آنفلوانزا و سیتومگالوویروس شده است و ایمنی بازدارندههای DHODH با آزمایش روی هزاران بیمارن تأیید شده است.
دو شرکت بیوتکنولوژی به نامهای PTC Therapeutics و Immunic Therapeutics درحال آزمایش همین استراتژی دربرابر SARS-CoV-2 هستند. مارلا ویتال از شرکت PTC Therapeutics میگوید: «ویروسهایی که سرعت تکثیر بالایی دارند، به RNA بسیار نیاز دارند». ترکیب این شرکت که PTC299 نام دارد، در اصل بهعنوان دارویی خوراکی برای توقف تکثیر سلولها در لوسمی حاد میلوئیدی طراحی شد.
ویتال و همکارانش در پیشچاپی در آگوست ۲۰۲۰ گزارش کردند که PTC299 بهشدت تکثیر ویروس SARS-CoV-2 را در سلولها مهار میکند. این ترکیب همچنین تولید مولکولهای ایمنی را که سلولها با استفاده از بازهای RNA میسازند، مهار میکند. بنابراین، ممکن است به آرام کردن فعالیت بیشازحد سیستم ایمنی که در موارد شدید کووید ۱۹ دیده شده است، نیز کمک کند.
دنیل ویت، مدیرعامل شرکت Immunic Therapeutics میگوید شرکت او همچنین نتایج امیدوارکنندهای در کارآزماییهای انسانی ترکیب خوراکی IMU-838 که برای درمان بیماریهای التهابی و خودایمنی ساخته شده است، دیده است. در ماه فوریه، شرکت نتایج اولیهای را گزارش کرد که نشان میداد بیماران بستریشده که این دارو را دریافت میکردند، به تهویهی مصنوعی کمتر نیاز داشتند.
درنهایت، احتمالا هیچیک از ترکیبات نمیتواند ویروس کرونا را به کلی حذف کند و یکی از دلایل آن، احتمال ظهور ویروسهای مقاوم دربرابر دارو است. پژوهشگران استدلال میکنند بهترین استراتژی، همان استراتژی است که در درمان HIV و هپاتیت C نیز به کار گرفته میشود یعنی ترکیب چندین داروی ضدویروس که پروتئینهای مختلفی را مورد هدف قرار میدهند. در این شرایط، احتمال تکامل همزمان ویروس در چند منطقه کم میشود.
لیلیان چیانگ، مدیرعامل شرکت Evrys Bio که درحال کار روی ضدویروسهایی علیه پروتئینهای سلول میزبان است میگوید: «واقعا به یک زرادخانه نیاز داریم». مایکل سوفیا، مدیر ارشد علمی شرکت کانادایی Arbutus Biopharma، میگوید: «این کار زمان میبرد». البته، به پول هم نیاز است. براساس برآوردهای اخیر، رساندن داروی جدیدی به بازار چیزی حدود ۹۸۵ میلیون تا ۲/۸ میلیارد دلار هزینه دارد.
اندرسون از شرکت فایزر میگوید شرکت آنها بدون انتظار سود منابع شرکت را در مبارزه با دنیاگیری به کار میگیرد. شرکتهای دیگر نیز همین را میگویند. اما در جریان فروکش کردن شیوع بیماریهای عفونی، بسیاری از شرکتهای دارویی کار روی ضدویروسها را رها کردهاند. یکی از عوامل بازداندهی دیگر آن است که درمانهای ضدویروسی SARS-CoV-2 ممکن است فقط برای یکی دو هفته داده شود و سود چندانی به شرکتهای سازندهی دارو برنمیگرداند. درنتیجه دنیسون و دیگران استدلال میکند که برای ادامهی کار روی ضدویروسها به حمایت دولت نیاز است. بهگفتهی آنها، هر آرامشی در جنگ دربرابر SARS-CoV-2 و ویروسهای مشابه آن احتمالا موقتی خواهد بود و در آینده ویروس کرونای دیگری خواهیم داشت.