
در سپتامبر سال ۱۹۱۸ ویروس آنفلوانزایی در کمپ دونز، پایگاه نظامی شلوغی در خارج از بوستون شروع به انتشار کرد. تا پایان دومین هفتهی شیوع، از هر ۵ سرباز حاضر در پایگاه یک نفر بیمار شد. اما سرعت گسترش ویروس به اندازه کشندگی آن تکاندهنده نبود. یکی از پزشکان اردوگاه نوشت: «فقط چند ساعت طول میکشد تا مرگ فرا برسد. بهطور متوسط ۱۰۰ مورد مرگ در روز داریم». در آن زمان، آنفلوانزای اسپانیایی (سویهای از ویروس آنفلوانزا که اکنون H1N1 نامیده میشود) در سراسر جهان گسترش پیدا کرد و جان افراد زیادی را گرفت.
در میانهی جنگی وحشیانه، بیماری میلیونها نفر دیگر را در خطوط مقدم و بیمارستانهای نظامی در اروپا کشت. در برخی جمعیتها در هند نرخ مرگومیر افراد عفونی به ۲۰ درصد میرسید. طبق برخی برآوردها، حدود ۱۰۰ میلیون نفر براثر شیوع آنفلوانزای بزرگ که درنهایت کل دنیا را فرا گرفت، جان خود را از دست دادند. اگر بخواهیم مقایسه کنیم، تقریبا ۳ میلیون نفر طی سال گذشته براثر کووید ۱۹ جان باختهاند، روی سیارهای که اکنون چهار برابر بیشتر جمعیت دارد.
شیوع H1N1 در سالهای ۱۹۱۹-۱۹۱۸ در میان افراد بزرگسال جوانی که بهطور عادی در جریان فصلهای آنفلوانزای معمولی مقاومترین گروه هستند، بهطور غیرعادی کشنده بود. افراد جوانتر در جریان شیوع H1N1 کاهش شدیدی را در امید به زندگی تجربه کردند، درحالیکه امید به زندگی بیشتر افراد مسن تحتتأثیر قرار نگرفت. در آمریکا، عملا یک شبه، میانگین امید به زندگی از ۵۴ سال به ۴۷ سال رسید. میانگین امید به زندگی در انگلستان و ولز بیش از یک دهه کاهش پیدا کرد و از اوج تاریخی ۵۴ سال به ۴۱ سال عصر الیزابت رسید. هند میانگین امید به زندگی زیر ۳۰ سال را تجربه کرد.
تصور کنید اواخر سال ۱۹۱۸ در کمپ دونز هستید و اجساد انباشهشده در مردهخانه موقت را بررسی میکنید. یا در خیابانهای بمبئی پرسه میزنید، جایی که بیش از ۵ درصد از جمعیت طی چند ماه براثر آنفلوانزا جان باختند. تصور کنید در بیمارستانهای نظامی اروپا گشت میزنید و اجساد مردان جوان بسیاری را میبینید که بهطور همزمان با فناوریهای جدید جنگی (مسلسلها، تانکها و بمافکنهای هوایی) و ویروس تنفسی H1N1 ناقص شده است. فرض کنید تأثیر این تلفات گسترده را بر کاهش شدید امید به زندگی میدانید. در این شرایط، برای صد سال بعدی چه پیشبینی میکردید؟ آیا پیشرفت در نیم قرن گذشته رویدادی کوچک بود که با خشونت نظامی و افزایش خطر دنیاگیریها در عصر ارتباط جهانی از بین رفت؟ یا اینکه آنفلوانزای اسپانیایی پیشنمایشی از آیندهای تاریکتر بود که در آن ویروسهای سرکش میتوانند موجب فروپاشی کل تمدن شوند؟
هر دو سناریوی شوم در محدودهی امکان بهنظر میرسیدند. بااینحال، بهطور شگفتآوری هیچکدام اتفاق نیفتاد. درعوض آنچه اتفاق افتاد، یک قرن زندگی غیرمنتظره بود.
دورهی ۱۹۱۶ تا ۱۹۲۰ آخرین نقطهای است که در آن وارونگی قابلتوجهی در امید به زندگی جهانی ثبت شد (در جریان جنگ جهانی دوم، امید به زندگی برای مدت کوتاهی کم شد اما بهشدت فروپاشی دوران آنفلوانزای بزرگ نبود).
زادگان نوزادان انگلیسی و ولزی که در سال ۱۹۱۸ متولد شدند که بهطور متوسط فقط ۴۱ سال زندگی میکردند، امروزه از امید به زندگی دههی نهم عمر برخوردار هستند. درحالیکه کشورهای غربی در جریان نیمه اول قرن گذشته ازنظر متوسط طول عمر از کشورهای دیگر پیش افتاده بودند، این کشورها در دهههای اخیر به آنها رسیدند. صد سال پیش، فرد فقیر ساکن بمبئی یا دهلی به زحمت میتوانست تا اواخر دههی سوم عمر خود زندگی کند. امروزه، متوسط امید به زندگی در هند تقریبا ۷۰ سال است. درواقع، در طول یک قرن پس از پایان شیوع آنفلوانزای بزرگ متوسط طول عمر انسان دو برابر شده است.
اگر میخواستید روزنامهای را منتشر کنید که فقط یک بار در قرن منتشر شود، مطمئنا اعلام این شکاهکار باورنکردنی باید عنوان اصلی آن میبود. اما داستان طول عمر اضافی انسان تقریبا هرگز در صفحه نخست روزنامههای واقعی ظاهر نمیشود، زیرا این ماجرا و قهرمانیهای همراه آن، فقط هنگام نگاه به گذشته و با گذشت از آن دوران، آشکار میشود.

آماده شدن برای درمان بیمار مبتلا به آبله، از کتاب خطی عثمانی قرن ۱۷
یکی از دلایل دیگر که چرا این نوع پیشرفتها را بهخوبی تشخیص نمیدهیم، این است که معمولا در رویدادها اندازهگیری نمیشوند بلکه در نارویدادها مشخص میشوند (رویدادهایی که رخ نمیدهد): عفونت آبلهای که شما را در سن ۲ سالگی نکشت؛ خراشی تصادفی که موجب عفونت باکتریایی کشنده در شما نشد؛ آب آشامیدنی که شما را با وبا مسموم نکرد.
به تعبیری، بشر با سپری نامرئی تحت حفاظت قرار گرفته است که در چند قرن گذشته تکه تکه و بهتدریج ساخته شده است و ما را از مرگ دورتر کرده است. سپری که ما را ازطریق مداخلات بیشمار کوچک و بزرگ محافظت میکند: کلر موجود در آب آشامیدنی، واکسیناسیون حلقهای که جهان را از آبله رهایی بخشید، مراکز دادهای که در سراسر زمین شیوعهای جدید را مکانیابی میکنند.
بحرانی نظیر دنیاگیری کووید در سالهای ۲۰۲۰-۲۰۲۱ دیدگاه جدیدی را نسبتبه تمام این پیشرفتها به ما ارائه میکند. دنیاگیریها این خصوصیت را دارند که بهطور ناگهانی و برای مدت کوتاهی سپر مذکور را مرئی میکنند. حداقل یک بار بهخاطر میآوریم که زندگی روزمره ما تا چه حد بر علم پزشکی، بیمارستانها، مقامات بهداشت عمومی، زنجیرههای تأمین دارو و موارد دیگر وابسته است. علاوهبراین، رویدادی مانند بحران کووید ۱۹ به ما کمک میکند تا نقصهای موجود در سپر محافظ، آسیبپذیریها و جاهایی را که در آن به پیشرفتهای علمی، سیستمها و راههای جدیدی برای محافظت از خود دربرابر تهدیدهای نوظهور نیاز داریم، درک کنیم.
چگونه دو برابر شدن عمر انسان اتفاق افتاد؟ وقتی کتابهای تاریخی را دربارهی بهبود سلامت بررسی میکنید، غالبا به سه پیشرفت مهم اشاره میکنند: واکسنها، تئوری میکروبی بیماریها و آنتیبیوتیکها.
اما داستان واقعی بسیار پیچیدهتر است. پیشرفتهای مذکور ممکن است بهوسیلهی دانشمندان آغاز شده باشد اما با همکاری فعالان و روشنفکران حوزه عمومی و اصلاحطلبان حقوقی بوده است که همهی مردم از مزایای آنها برخوردار شدهاند. از این دیدگاه، دو برابر شدن طول عمر انسان دستاوردی است که به چیزی مانند حق رای عمومی یا لغو بردهداری نزدیکتر است: پیشرفتی که به جنبشهای اجتماعی جدید، اشکال جدید ترغیب و انواع جدیدی از نهادهای عمومی نیاز داشت.
درک تأثیر تجمعی تمامی این پیشرفتها و تلاشها آسان نیست. نتیجهی نهایی آنها شبیه نمادهای مدرنیته مانند آسمانخراشها، فرود بر ماه، هواپیمای جنگنده یا گوشی هوشمند نیست. درعوض، به شکل دستاوردهای بیشماری آشکار میشوند که اغلب بهسرعت فراموش میشوند و گاهی واقعا قابل مشاهده نیستند: آب آشامیدنی که عاری از میکروارگانیسمها است یا واکسنی که اوایل کودکی میزنیم و دیگر هرگز به آن فکر نمیکنیم.
۱. اولین افزایش در امید به زندگی
اولین جدولهای امید به زندگی اواخر قرن ۱۶۰۰ در جریان پیداش آمار و احتمالات مدرن محاسبه شد. با دنبال کردن تغییر در امید به زندگی در طول زمان و مقایسه زندگی مورد انتظار درمیان جمعیتهای مختلف، تشخیص نابرابریها، درک تهدیدهای طولانیمدت و پیگیری اثرات مداخلات بهداشتی با دقت بیشتری ممکن شد.
اکنون جمعیتشناسان بین امید به زندگی در سنین مختلف تفاوت قائل میشوند. در جامعهای با نرخ مرگومیر بسیار بالای نوزادان، امید به زندگی در زمان تولد ممکن است ۲۰ سال باشد زیرا بسیاری از افراد در اولین روزهای عمر خود میمیرند و موجب میشوند عدد کلی کاهش پیدا کند درحالیکه امید به زندگی در ۲۰ سالگی ممکن است بهراحتی دههی هفتم زندگی باشد.
دو برابر شدن امید به زندگی در طول قرن گذشته نتیجه پیشرفت در هر دو انتهای طیف سنی بوده است: مرگومیر کودکان بسیار کمتر شده است و افراد مسن مدت بیشتری زندگی میکنند.
یکی از نکات عجیب درمورد داستان امید به زندگی جهانی این است که این عدد تقریبا برای کل تاریخ بشر بسیار ثابت بوده است. تا اواسط قرن ۱۸، بهنظر میرسد این رقم بهندرت از سقف حدود ۳۵ سال فراتر رفته باشد. یکی از عوامل مهمی که متوسط امید به زندگی را پایین نگه میداشت، نرخ بسیار بالای مرگومیر نوزادان و کودکان بود: از هر ۵ کودک، دو مورد پیش از رسیدن به دوران بزرگسالی از بین میرفتند.
بشر ده هزار سال را صرف اختراع کشاورزی، باروت، حسابداری دوطرفه و ژرفانمایی در نقاشی کرده بود، اما این پیشرفتهای غیر قابل انکار در دانش جمعی بشر نتوانست تأثیری روی امید به زندگی مردم داشته باشد.
اولین پیشرفتها در این حوزه ممکن است در بریتانیا در دهههای میانی قرن ۱۸ ظاهر شده باشد یعنی زمانیکه روشنگری و صنعتیسازی درحال دگرگون کردن جوامع اروپایی و آمریکای شمالی بودند. این تغییر در ابتدا ظریف بود و تا حد زیادی برای ناظران معاصر نامحسوس بود. اما در دههی ۱۹۶۰ جمعیتشناسی به نام تیاچ هالینگزورث سوابقی را که به سال ۱۵۵۰ برمیگشت، تجزیهوتحلیل کرد و الگوی حیرتانگیزی را کشف کرد. درست درحدود ۱۷۵۰ پس از دو قرن سکون، متوسط امید به زندگی نجیبزادگان بریتانیایی شروع به افزایش کرد و شکافی قابل اندازهگیری را میان طبقه برتر و سایر مردم ایجاد کرد. در دهه ۱۷۷۰، اشراف بریتانیا بهطور متوسط تا اواسط دههی پنجم عمر خود زندگی میکردند، اما در اواسط سلطنت ملکه ویکتوریا آنها از بدو تولد درحال نزدیک شدن به امید به زندگی ۶۰ سال بودند. البته این گروه از مردم نسبت ناچیزی از جمعیت بشر را تشکیل میدادند، اما تحول جمعیتی که تجربه کردند، داستان آینده را میگفت.
این دوره همچنین زمان آغاز شکاف قابل اندازهگیری در پیامدهای بهداشتی است: قبل از ۱۷۵۰، فرقی نمیکرد که یک بارون (از القاب اشرافی غرب اروپا) باشید یا خراز یا شکارچیگردآورنده، امید به زندگی شما در زمان تولد زندگی تا دههی چهارم زندگی بود. ثروت و امتیاز طبقه برتر اروپایی به آنها مزیتی ازنظر زنده ماندن خود و فرزندانشان نمیداد.
بهترین راه برای درک عدم نابرابری بهداشتی پیش از سال ۱۷۵۰ آن است که فهرست افراد سلطنتی اروپایی را که در دهههای گذشته بهوسیلهی ویروس مرگبار آبله کشته میشدند، بررسی کنیم و خواهیم دید که بسیاری از این افراد براثر آبله از دنیا رفتند. بنابراین چگونه طبقه برتر بریتانیا به اولین افزایش پایدار در متوسط طول عمر دست پیدا کرد؟
داستان کلاسیک پیشرفت سلامتی از عصر اختراع واکسن آبله ادوارد جنر سرچشمه میگیرد که در کنار سیب نیوتن و بادبادک فرانکلین در میان آشناترین روایتهای تاریخ علم قرار میگیرد.
جنر پس از درک این موضوع که ظاهرا مواجهه با آبله گاوی (که اغلب کارگران مزارع گاوهای شیری به آن دچار میشدند) از عفونتهای خطرناکتر آبله پیشگیری میکند، مقداری از چرکهای تاولهای آبله گاوی فرد شیردوش را برداشت و با ایجاد خراشهایی آن را به بازوهای پسر ۸ سالهای منتقل کرد. پس از دچار شدن به تب خفیفی، بهزودی مشخص شد که پسر دربرابر واریولا یعنی ویروس عامل آبله، ایمن شده است.
آزمایش جنر بهعنوان اولین واکسیناسیون واقعی، لحظهی مهمی در تاریخ پزشکی و تعامل باستانی میان انسانها و میکروارگانیسمها بود. اما پیروزی جنر تا ماه مه سال ۱۷۹۶، درست پس از جهش اولیه در امید به زندگی طبقه اشراف بریتانیا اتفاق نیفتاد. زمانبندی نشان میدهد که نوآوری قدیمیتری به احتمال زیاد عامل بیشتر پیشرفت اولیه بوده است. این نوآوری که آبلهکوبی (واریولیشن) نام داشت، دور از مراکز علم و پزشکی غرب ظاهر شد.
هیچکس نمیداند آبلهکوبی، نوع اولیهی واکسیناسیون که شامل مواجههی مستقیم با مقادیر اندکی از خود ویروس میشود، دقیقا کی و کجا برای اولینبار انجام شد. برخی گزارشها حاکی از آن است که این روش ممکن است هزاران سال پیش از شبهقاره هند منشا گرفته باشد. منشا آن هرکجا که باشد، سوابق تاریخی نشان میدهد این عمل در قرن ۱۷ در سراسر چین، هند و ایران انجام میشد. بردههای آفریقایی این تکنیک را به مستعمرات آمریکا بردند. همچون بسیاری از ایدههای برجسته، این ایده نیز ممکن است چندین بار بهصورت مستقل در مناطق غیرمرتبط جهان کشف شده باشد. درواقع این امکان وجود دارد که پذیرش آبلهکوبی بهطور موقت امید به زندگی را در آن مناطق افزایش داده باشد، اما نبود سوابق بهداشتی تعیین این مسئله را غیرممکن میکند.
آبلهکوبی به خاطر حمایت و تبلیغ زن جوان فرهیختهای به نام لیدی مری ورتلی مونتگیو به بریتانیا راه پیدا کرد. مونتگیو که خود بازمانده آبله بود، دختر دوک کینگستون آپون هال و همسر نوه یکی از نجیبزادگان بریتانیا بود. اندکی پس از بهبودی موفقیتآمیز از آبله، همسرش ادوارد ورتلی مونتگیو بهعنوان سفیر امپراتوری عثمانی منصوب شد. او در سال ۱۷۱۶ به اتفاق خانواده خود به قسطنطنیه رفت و دو سال در آنجا زندگی کرد. مری در بازدید از شهر با آبلهکوبی آشنا شد و درنامهای به دوستان و خانوادهاش در انگلیس درمورد این روش نوشت. او در مارس ۱۷۱۸ پسر کوچک خود را با این روش مایهکوبی کرد. پسر مونتگیو پس از چند روز تب و بروز تاولهایی روی بازوهایش کاملا بهبود پیدا کرد. او تا دههی هفتم عمر زندگی کرد و ظاهرا تا آخر عمر دربرابر آبله مصون بود.
در دهههای بعدی به خاطر طرفداری و تبلیغ مری مونتگیو، آبلهکوبی در سطوح بالای جامعه بریتانیا گسترش یافت. پذیرش آبلهکوبی از سوی طبقه برتر بریتانیا اثری ماندگار در تاریخ امید به زندگی بشر برجای گذاشت: همانطور که نسل کاملی از اشراف بریتانیا حداقل تا حدودی به دلیل افزایش سطح ایمنی دربرابر واریولا از دوران کودکی خود جان سالم به دربردند، افزایشی در طول عمر از اواسط قرن ۱۷۰۰ شروع به نمایان شدن کرد.
یکی از انگلیسیهایی که در آن دوره مایهکوبی شد، خود جنر بود که درمان را در دوران کودکی در سال ۱۷۵۷ دریافت کرد. دههها بعد وی بهعنوان پزشکی محلی بهطور منظم بیماران خود را مایهکوبی میکرد. البته، همانطور که جنر بعدا نشان داد، واکسیناسیون نرخ مرگومیر این رویه را بهبود بخشید. احتمال مرگ بیماران براثر آبلهکوبی نسبتبه مرگ براثر واکسیناسیون بهطور قابلتوجهی بیشتر بود.
روند مثبت امید به زندگی در میان طبقه برتر بریتانیا در اواخر قرن ۱۸ برای یک قرن دیگر نیز به پدیده بزرگی تبدیل نشد. آبلهکوبی و واکسیناسیون در آن دوره تاحدودی بهعلت کارزارهای سیاسی و حقوقی که منجر به برنامههای واکسیناسیون اجباری شد، در طبقات کارگران صنعت و روستاییان فقیر گسترش یافت. اما کاهش در آبله با تهدید ناشی از صنعتیسازی سرکوب شد. برای بیشتر قرن ۱۹، نتیجهی کلی حاصل از پیشرفتهای علمی و فناوری ازنظر سلامت انسان منفی بود: مزیتهای طول عمر حاصل از آبلهکوبی و واکسنها بهسرعت با هزینههای دیگری یعنی صنعتیسازی از بین رفت.
در سال ۱۸۴۳ ویلیام فار آماردان بریتانیایی امید به زندگی را در سه بخش انگلیس با هم مقایسه کرد: مناطق روستایی ساری، کلانشهر لندن و لیورپول صنعتی. فار دریافت که مردم در ساری امید به زندگی نزدیک ۵۰ سال دارند که پیشرفت قابلتوجهی نسبتبه امید به زندگی اواسط دههی چهارم زندگی بود. میانگین کشوری ۴۱ سال بود. لندن با همهی عظمت و ثروتش هنوز در ۳۵ سال مانده بود. اما لیورپول (شهری که بهعلت صنعتیسازی به تراکم جمعیتی بالایی رسیده بود) از این نظر تکاندهنده بود و متوسط طول عمر در آن ۲۵ سال بود.
روند مرگومیر در کشور آمریکا در جریان نیمه اول قرن ۱۹ به همین اندازه شدید بود. با وجود پذیرش گسترده واکسیناسیون، امید به زندگی کلی در آمریکا بین سالهای ۱۸۰۰ تا ۱۸۵۰ چیزی حدود ۱۳ سال کاهش پیدا کرد. در سال ۱۸۱۵، حدود ۳۰ درصد از تمامی مرگومیرهای گزارششده در نیویورک مربوط به کودکان زیر ۵ سال بود. تا اواسط قرن، این رقم به بیش از ۶۰ درصد رسید.
در ماه مه ۱۸۵۸، روزنامهنگاری به نام فرانک لسلی در نیویورک با انتشار مطلبی قاتل وحشی عامل مرگومیر را مورد نکوهش قرار داد. او در مطلب خود شیر را عامل این مسئله دانسته بود. نوشیدن شیر حیوانات (کاری که به اندازه اهلی کردن حیوانات قدیمی است) همیشه با خطرات سلامتی مختلف از فاسد بودن تا روشی برای انتقال عفونتها از حیوان به انسان همراه بوده است. اما تراکم شهرهای صنعتی مانند نیویورک موجب شده بود شیر گاو مرگبارتر از گذشته شود. در دورانی که یخچالی وجود نداشت، اگر شیر در ماههای تابستان از مزارع دور آورده میشد، فاسد میشد.
مشارکت بیشتر زنان در نیروی کار صنعتی به این معنا بود که نوزادان و کودکان خردسال بیشتری شیر گاو مصرف میکردند، حتی در شرایطی که بخش قابلتوجهی از گاوهای شیری دچار سل گاوی بودند و شیر فرآورینشده این گاوها میتوانست باکتری عامل بیماری را به انسانها منتقل کند. بیماریهای بالقوه کشندهی دیگر ازجمله دیفتری، حصبه و مخملک نیز با شیر مرتبط بودند.
پس چگونه در قرن ۲۰ شیر از سمی مایع به نماد سلامتی و سرزندگی تبدیل شد؟
پاسخ آشکار از سال ۱۸۵۴ منشا میگیرد، وقتی لوئی پاستور جوان در دانشگاه لیل فرانسه شغلی پیدا کرد. او طی گفتوگو با افرادی که در کار ساختن شراب مشغول بودند، این سؤال به ذهنش آمد که چرا برخی غذاها و مایعات فاسد میشوند. پاستور با بررسی نمونههایی از الکل چغندر فاسد زیر میکروسکوپ نهتنها توانست میکروارگانیسمهای مخمر عامل تخمیر را تشخیص دهد بلکه ارگانیسم میلهای شکلی را دید (باکتری که اکنون استوباکتر استی نامیده میشود) که اتانول را به اسید استیک تبدیل میکند، یعنی همان جزئی که موجب مزه ترش سرکه میشود.
این مشاهدات اولیه پاستور را متقاعد کرد که تغییرات اسرارآمیز تخمیر و فساد نتیجهی تولید خودبهخودی نیست، بلکه محصول جانبی میکروبهای زنده است و این بینش که درنهایت توانست به پیریزی تئوری میکروبی بیماریها کمک کند، موجب شد پاستور روشهای مختلفی را برای کشتن میکروبهای موجود در غذاها امتحان کند.
سرانجام پاستور در سال ۱۸۶۵ وقتی استاد مدرسه عالی نرمال پاریس بود، به روشی فکر کرد که درنهایت نام او را به خود گرفت: او با حرارت دادن شراب تا حدود ۵۴ درجه سانتیگراد و سپس سرد کردن سریع آن، توانست بسیاری از باکتریهای درون آن را از بین ببرد و بدون تأثیر قابلتوجه روی طعم شراب مانع از فاسد شدن آن شود.

لویی پاستور در آزمایشگاه خود در پاریس در حدود سال ۱۸۸۰
البته زمان طولانی طول کشید تا پاستوریزاسیون تأثیر معناداری روی سلامت شیر داشته باشد: در کشور آمریکا، تا نیم قرن پس از خلق ایده توسط پاستور، پاستوریزاسیون به رویهی استانداردی در صنعت شیر تبدیل نشد. علت آن است که پیشرفت هرگز فقط نتیجهی کشف علمی نیست و به نیروهای دیگری نیز نیاز دارد.
پاستوریزاسیون ابتدا بهعنوان ایدهای در ذهن یک شیمیدان ایجاد شد. اما در آمریکا سرانجام بهعلت تلاش شخصیتهای زیادی ازجمله مدیر فروشگاهی که ناتان اشتراوس نام داشت، باعث ایجاد تغییر شد. اشتراوس در سال ۱۸۴۸ در پادشاهی بایرن متولد شد و سپس با خانوادهاش به جنوب آمریکا مهاجرت کرد که در آنجا پدرش فروشگاه عمومی سودآوری را تأسیس کرد. در دههی ۱۸۸۰، اشتراوس و برادرش ایسیدور صاحبان بخشی از فروشگاه بزرگ میسیز در منهتن شدند. اشتراوس مدتها بود نگران نرخ مرگومیر کودکان در این شهر بود. او دو کودک خود را به دلیل بیماری از دست داده بود.
اشتراوس طی گفتوگو با پزشک مهاجر آلمانی به نام آبراهام جکوبی، با روش پاستوریزاسیون آشنا شد که سرانجام حدود دو دهه پس از اینکه پاستور آن را ایجاد کرد، روی شیر اعمال شد. اشتراوس متوجه شد پاستوریزاسیون مداخله نسبتا سادهای است که میتواند در زنده نگهداشتن کودکان تأثیر قابلتوجهی داشته باشد.
یکی از موانع عمده پیش روی پاستوریزاسیون خود مصرفکنندگان شیر بودند. در آن زمان، این تفکر رواج داشت که شیر پاستوریزه طعم شیر معمولی را ندارد و این فرایند عناصر مغذی شیر را حذف میکند. در این شرایط، تولیدکنندگان محصولات لبنی دربرابر پاستوریزاسیون مقاومت کردند، نه فقط به این علت که هزینه اضافی را به روند تولید آنها اضافه میکرد بلکه به این علت که متقاعد شده بودند به فروش آنها آسیب میزند.
اشتراوس متوجه شد که باید نگرش عمومی نسبتبه شیر پاستوریزه تغییر کند. او در سال ۱۸۹۲ آزمایشگاه شیری را ایجاد کرد که در آن شیر استریلیزه را میتوانست در مقیاس بزرگ تولید کند. سال بعد او شروع به ایجاد مکانهایی به نام انبارهای شیر در محلههای کمدرآمد اطراف شهر کرد که شیر را زیر قیمت به فروش میرساند. اشتراوس همچنین کارخانه پاستوریزاسیون را در جزیره راندال تأسیس کرد که شیر استریلیزه را به پرورشگاهی که در آن تقریبا نیمی از کودکان تنها طی سه سال از بین رفته بودند، میرساند. هیچ چیز دیگری در رژیم غذایی یا شرایط زندگی آنها بهجز نوشیدن شیر استریلیزه تغییر نکرد و تقریبا بلافاصله نرخ مرگومیر ۱۴ درصد کاهش پیدا کرد.
اشتراوس که از نتایج مداخلات اولیه جرئت پیدا کرده بود، کارزار گستردهای را برای ممونعیت شیر غیرپاستوریزه آغاز کرد. تلاش او با مخالفت شدید صنعت شیر و نمایندگان آن در خانههای ایالت در سراسر کشور روبهرو شد. سرانجام، تبلیغات اشتراوس موجب جلبتوجه تئودور روزولت رئیسجمهور شد که دستور دارد درمورد مزیتهای سلامتی پاستوریزاسیون تحقیقاتی انجام شود. بیست کارشناس دولتی به این نتیجه رسیدند که پاستوریزاسیون از بسیاری از بیماریها پیشگیری میکند و جان بسیاری از مردم را نجات میدهد.

اولین انبار شیر اشتراوس در ۱۸۹۳
۲. فرار بزرگ
مبارزه برای شیر پاستوریزه یکی از مداخلات جمعی بود که از قرن ۱۹ منشا گرفت اما تا اوایل قرن ۲۰ بهطور گستردهای اجرا نشد که در آن زمان اولین افزایش تساویگرایانه واقعی در امید به زندگی را آغاز کرد.
در دهه اول قرن ۲۰، متوسط طول عمر در انگلیس و آمریکا از ۵۰ سال گذشته بود. میلیونها نفر در کشورهای صنعتی خود را درچرخهی جدیدی از روند سلامتی مثبت دیدند. انگس دیتون، اقتصاددان برنده جایزه نوبل از این تغییر با عنوان «فرار بزرگ» یاد میکند. روند صعودی پس از طوفان کوتاه اما وحشتناک آنفلوانزای اسپانیایی ادامه یافت که حاصل کاهش بیسابقه در مرگومیر نوزادان و کودکان خصوصا در جمعیت طبقه کارگر بود. از سال ۱۹۱۵ تا ۱۹۳۵، نرخ مرگومیر نوزادان در آمریکا به نصف رسید. به ازای هر صد انسانی که در شهر نیویورک برای بیشتر قرن ۱۹ متولد میشدند، کمتر از ۶۰ نفر به بزرگسالی میرسیدند. امروزه این رقم به ۹۹ نفر رسیده است.
یکی از دلایل تساوریگرایانه بودن دامنه فرار بزرگ، این بود که با پیشرفتهای زیربنایی هدایت میشد که برای کل جامعه مفید بود نه اینکه فقط به طبقه برتر سود برساند.
از دهههای اول قرن ۲۰، در تمام شهرهای سراسر جهان اضافه کردن مقادیر بسیار اندکی از کلر در آب آشامیدنی آغاز شد. کلر در دوزهای کافی سمی است. اما در دوزهای بسیار اندک برای انسان بیضرر است اما باکتریهایی را که موجب بیماریهایی نظیر وبا میشوند، از بین میبرد.
به لطف همان پیشرفتها در زمینهی میکروسکوپها و ساخت لنزها که به لویی پاستور اجازه داد تا میکروبها را در شراب و شیر ببیند، دانشمندان میتوانستند حیات میکروبی را در منبع آب آشامیدنی تشخیص داده و آن را اندازهگیری کند که این امکان را فراهم کرد که تا پایان قرن ۱۹، کارآیی مواد شیمیایی مختلف را در کشتن میکروبهای خطرناک آزمایش کند.
پس از انجام چندین آزمایش مشاور بهداشتی پیشگامی به نام جان لیل پنهانی کلر را به مخازن عمومی جرزی سیتی اضافه کرد. البته این اقدام جسورانه موجب شکایت از لیل شد، به این دلیل که او نتوانسته است طبق قرارداد آب خالص و سالمی برای شهر تأمین کند. پس از آزمایش موفقیتآمیز لیل، شهرهای مختلف شروع به پیادهسازی سیستمهای گندزدایی کلر در مخازن آب خود کردند. تا سال ۱۹۱۴، بیش از ۵۰ درصد از مصرفکنندگان آب عمومی آب گندزداییشده مصرف میکردند. معلوم شد این مداخلات در مقیاس حیرتانگیزی موجب نجات جان انسانها میشود. در سال ۱۹۰۸، وقتی لیل آزمایش با کلر را برای اولینبار شروع کرد، حصبه مسئول ۳۰ مرگ در هر ۱۰۰ هزار نفر بود. سه دهه بعدتر، نرخ مرگومیر ناشی از آن ده برابر کمتر شد.
ظهور کلرزنی مانند پیدایش پاستوریزاسیون فقط بهعنوان پیروزی دیگری از شیمی کاربردی قابل دیدن است. اما عمل براساس این ایدهها نتیجه تلاش هزاران فرد در حرفههای بسیار دورتر از شیمی بود که بیسروصدا تلاش کردند تا آب آشامیدنی را از یکی از قاتلان بزرگ حیات مدرن به شکل قابل اعتماد و بیخطری از آبرسانی تبدیل کنند.
افزایش در امید به زندگی همچنین با انفجار تولید واکسن در این دوره و اصلاحات بهداشت عمومی که آن واکسنها را به مردم رساند، تقویت شد. واکسن سیاه سرفه در سال ۱۹۱۴، واکسن سل در سال ۱۹۲۱، واکسن دیفتری در سال ۱۹۲۳ و واکسن فلجاطفال اوایل دههی ۱۹۵۰ ساخته شد.
مسئله عجیب درمورد اولین مرحله از فرار بزرگ این است که تحت هدایت داروهای پزشکی نبود. واکسنها میتوانند از شما دربرابر عفونتهای آینده محافظت کنند اما اگر بیمار میشدید (یا براثر بریدگی یا رویه جراحی دچار عفونت میشدید)، علم پزشکی نمیتوانست کار چندانی برای شما انجام دهد. البته قرصها و معجونهای بیشماری وجود داشت اما بیشتر آنها در بهترین حالت هیچ تأثیری نداشتند.
کپک پنیسیلین کشتشده، حدود سال ۱۹۴۳
سرانجام داروهای پزشکی از اواسط قرن ۲۰ و با پیشگامی پنیسیلین تأثیر خود را بر امید به زندگی آغاز کردند. درست مانند مورد جنر و واکسن آبله، داستان پنیسیلین نیز مبتنیبر نبوغ و لحظهی کشف شگفتآوری بود. در روز سرنوشتسازی در سپتامبر ۱۹۲۸ الکساندر فلمینگ، دانشمند اسکاتلندی قبل از تعطیلات دو هفتهای، بهطور تصادفی ظرف حاوی باکتری استافیلوکوکوس را کنار پنجره بازی جا گذاشت. وقتی او برگشت و کپک آبیسبز را دید که درون ظرف رشد کرده بود، میخواست آن را دور بیندازد اما متوجه چیز عجیبی شد: بهنظر میرسید کپک مانع از رشد باکتری شده باشد. فلمینگ با نگاهی به کپک زیر میکروسکوپ متوجه شد که دیوارهای سلولی باکتریها شکسته و آنها از بین رفتهاند. هفده سال پس از آن و پس از مشخص شدن اهمیت این کشف، او جایزه نوبل پزشکی را دریافت کرد.
البته بهنظر نمیرسد فلمینگ بهطور کامل پتانسیل کشف خود را درک کرده بود. وی نتوانست اساسیترین کارآزماییها را برای آزمایش کارآیی پنیسیلین در ازبینبردن باکتریها در خارج از ظرف آزمایشگاه انجام دهد. یک دهه پس از کشف اولیه فلمینگ دو دانشمند از دانشگاه آکسفورد (هاوارد فلوری و ارنست بوریس چین) پنیسیلین را از کنجکاوی به داروی نجاتبخش زندگی تبدیل کردند. در آن زمان، رویدادهای جهانی کپک را از پیشرفت پزشکی صرف به داروی کلیدی نظامی تبدیل کرده بود: جنگ آغاز شده بود و داروی معجزهآسایی که بتواند نرخ مرگومیر ناشی از عفونتها را کاهش دهد، دستاورد مهمی برای طرفی بود که ابتدا میتوانست آن را بسازد.
فلوری و چین با کمک مهندسی به نام نورمن هیتلی دستگاهی را ساختند که در مدت یک ساعت توانست ۱۲ لیتر محلول پر از کپک پنیسیلین را به دو لیتر داروی پنیسیلین تبدیل کند. در اوایل ۱۹۴۱، پس از آزمایش روی موش، فلوری و چین تصمیم گرفتند درمان جدید خود را روی انسان آزمایش کنند. آنها در بیمارستانی نزدیک مامور پلیسی به نام آلبرت الکساندر را پیدا کردند که براثر خراش ناشیاز خار گل دچار عفونت شده بود و بهشدت بیمار بود. چشم چپ او براثر عفونت باکتریایی از دست رفته بود و چشم دیگر او نابینا شده بود.
الکساندر طی چند ساعت پس از دریافت اولین دوز پنیسیلین، در مسیر بهبودی قرار گرفت. دمای بدن او به حد طبیعی برگشت، برای اولینبار در آن روزها توانست با چشم باقیمانده خود ببیند. چرکی که از پوست سرش خارج میشد، کاملا ناپدید شد.
فلوری و همکارانش با دیدن بهبودی وضعیت الکساندر متوجه شدند شاهد اتفاق جدیدی هستند. آنها بهشدت هیجانزده بودند. اما هنوز مشکل مقیاس را حل نکرده بودند. فلوری و چین ذخیره بسیار محدودی از پنیسیلین داشتند بهطوریکه مجبور شدند ترکیبی را که در ادرار الکساند دفع شده بود، بازیافت کنند. پس از دو هفته درمان، دارو کاملا تمام شد. وضعیت الکساند فورا بدتر شد و این مامور پلیس در ۱۵ مارس از دنیا رفت. بهبودی قابلتوجه او هرچند موقتی بود، نشان داد که پنیسیلین میتواند با عفونتهای باکتریایی مبارزه کند. آنچه معلوم نبود این بود که آیا کسی میتواند به اندازه کافی از آن تولید کند که موجب ایجاد تغییری شود.
فلوری برای حل مشکل مقیاس به آمریکاییها روی آورد. او نامهای به وارن ویور از بنیاد راکفلر نوشت و داروی جدید را توضیح داد. ویور اهمیت یافتهی آنها را متوجه شد و تیم آکسفورد را به آمریکا دعوت کرد. در اول جولای ۱۹۴۱ فلوری و هیتلی با کیفی قفل که حاوی بخش قابلتوجهی از ذخیره پنیسیلین جهانی بود، عازم آمریکا شدند. در آمریکا، تیم سریعا آزمایشگاهی در اداره کشاورزی آمریکا در پئوریا ایجاد کردند. پروژه سریعا با حمایت مقامات ارتش آمریکا که مشتاق یافتن دارویی بودند که از سربازان دربرابر عفونتهای مرگبار محافظت کند، و نیز چند شرکت دارویی ازجمله مرک و فایزر مواجه شد.
شاید عجیب باشد که فلوری و هیتلی در آزمایشگاه کشاورزی مستقر شدند درحالیکه داشتند روی داروی پزشکی کار میکردند. اما آنجا مکان ایدهالی برای آنها بود. دانشمندان علوم کشاورزی تجربه زیادی درمورد کپکها و دیگر موجودات مبتنیبر خاک داشتند. محل مذکور مزیت قابلتوجهی داشت: مجاورت با ذرت.
مشخص شد کپک در خمرههای مایع حاصل از مرحله خیساندن ذرت رشد میکند که از ضایعات حاصل از تولید نشاسته ذرت است. دانشمندان همچنین حدس زدند که ممکن است سویههای دیگری از پنیسیلین در طبیعت وجود داشته باشد که قدرت رشد بیشتری داشته باشد. در همان زمان، سربازان و ملوانان آمریکایی نمونههای خاک سراسر جهان را جمعآوری کردند تا برای بررسی به آزمایشگاههای آمریکا ببرند. جستجوی اولیه خاک در آمریکا ارگانیسمی را پیدا کرد که اساس ساخت استرپتومایسین شد که اکنون یکی از پرکاربردترین آنتیبیوتیکها در جهان است.

کارکنان وزارت کشاورزی ایالات متحده در پئوریا در ایلینوی در سال ۱۹۴۴ درمورد روشهای تولید انبوه پنیسیلین بحث میکنند
جستوجو برای کپکهای امیدوارکننده در نزدیکی خانه نیز انجام شد. در ماههای تابستان ۱۹۴۲، خریداران فروشگاههای خواروبارفروشی پئوریا متوجه حضور غریبهای در بخش محصولات تازه شدند که زن جوانی بود که با دقت میوههای ویترین را بررسی میکرد و میوههای دارای پوسیدگی را انتخاب و خریداری میکرد. نام او مری هانت بود. هانت باکتریشناسی از آزمایشگاه پئوریا بود که وظیفهی یافتن کپکهای امیدوارکننده بر عهدهی او بود (عادت خرید غیرعادی او درنهایت موجب شد به او مری کپکی بگویند). یکی از کپکهای هانت (که در طالبی رشد کرده بود) نسبتبه سویههای اولیه فلوری و چین پرحاصلتر بود. تقریبا هر سویهای از پنیسیلین که امروزه استفاده میشود، از تبار کلنی است که هانت آن را در آن طالبی پیدا کرد.
آمریکا به کمک تکنیکهای پیشرفته تولید شرکتهای دارویی بهزودی موفق به تولید مقادیر کافی از پنیسیلین شد. هنگامی که نیروهای متفقین در ۶ ژوئن ۱۹۴۴ در سواحل نرماندی فرود آمدند، همراهبا سلاحهای خود پنیسیلین را نیز حمل میکردند.

پنیسیلین بهطور انبوه در شرکت CSC در آمریکا در حدود ۱۹۴۴ تولید میشد
پنیسیلین درکنار آنتیبیوتیکهای دیگری که بلافاصله پس از پایان جنگ تولید شد، انقلابی را در سلامت انسان ایجاد کرد. قاتلان دستهجمعی انسان مانند سل تقریبا بهکلی از بین رفتند. دیگر مردم از خراشهای ساده به عفونتهای شدید مبتلا نمیشدند. قدرت جادویی آنتیبیوتیکها برای دفع عفونتها همچنین راه را رو به درمانهای جدید گشود و رویههای جراحی مانند پیوند عضو رواج گرفت.
انقلاب آنتیبیوتیکها نقطه عطف دیگری را نیز در تاریخ پزشکی رقم زد: پزشکان داروهای مفیدی برای تجویز داشتند. طی دهههای بعدی، آنتیبیوتیکها با اشکال جدیدی از درمان همراه شدند: داروهای ضدرتروویروسی که مانع مرگ بسیاری از بیماران براثر ایدز شدند و استاتینها و مهارکنندههای ACE که برای درمان بیماری قلبی استفاده میشوند و اکنون رژیم جدیدی از ایمنیدرمانیها که نویدبخش درمان همیشگی برخی از سرطانها هستند. بیمارستانها دیگر مکانی برای مردن نیستند. رویههای جراحی معمول بهندرت به عفونتهای تهدیدکننده زندگی منجر میشوند.
پیشرفتهای پزشکی همچنین به کمک دستاورد آماری کارآزماییهای تصادفی کنترلشده حاصل شد که اولینبار در اواخر دههی ۱۹۴۰ ابداع شد و درنهایت به پژوهشگران کمک کرد تا کارآیی درمانهای تجربی را آزمایش کنند یا خطرات سلامتی همراهبا آلایندههای خطرناک را تشخیص دهند.
۳. برابری بزرگ
دههی پس از تولید انبوه اولیه آنتیبیوتیکها، شدیدترین لحظهی نابرابری در طول عمر را در سطح جهانی رقم زد. در ۱۹۵۰، وقتی امید به زندگی در هند و بیشتر آفریقا به سختی از سقف حدود ۳۵ سال عبور میکرد، یک آمریکایی متوسط میتوانست انتظار ۶۸ سال زندگی داشته باشد، درحالیکه مردمان اسکاندیناوی از آستانهی ۷۰ سال گذر کرده بودند.
اما دوران پسااستعماریِ پسازآن، با نرخ پیشرفت فوقالعادهای در بیشتر کشورهای درحال توسعه همراه بود. شکاف میان غرب و دیگر مناطق جهان کم شد. تقریبا ۱۵۰ سال طول کشید تا سوئد نرخ مرگومیر کودکان را از ۳۰ درصد به کمتر از ۱ درصد کاهش دهد. کره جنوبی پس از جنگ همین موفقیت را طی ۴۰ سال به دست آورد. هند در طول ۷۰ سال امید به زندگی را دو برابر کرد. بسیاری از کشورهای آفریقایی نیز با وجود شیوع ایدز همین روند را طی کردند. در سال ۱۹۵۱، فاصله طول عمر بین چین و آمریکا بیش از ۲۰ سال بود و اکنون فقط ۲ سال است.
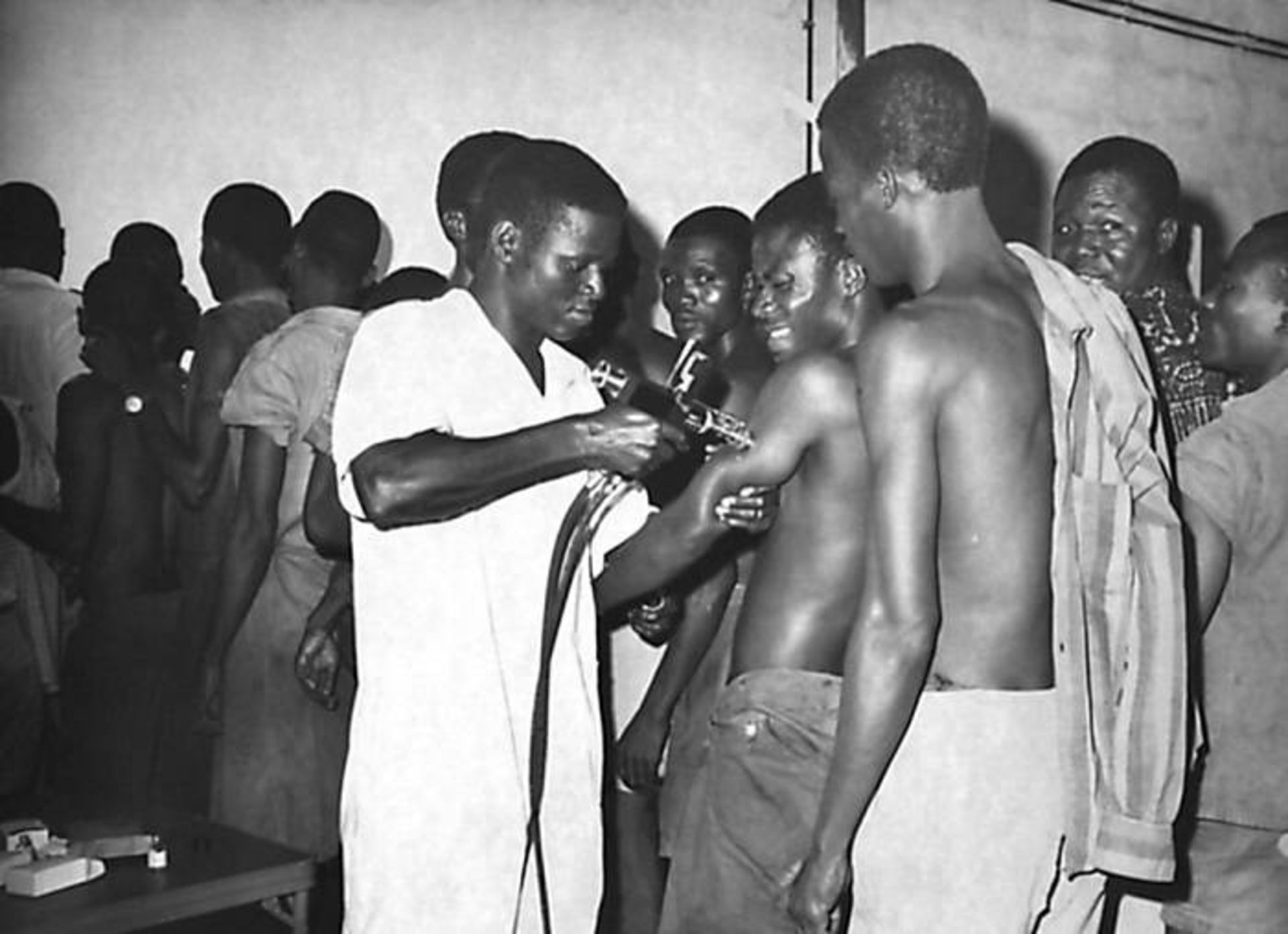
کارمند سازمان جهانی بهداشت درحال واکسیناسیون ساکنین بنین (کشوری در غرب آفریقا) در سال ۱۹۶۸
نیروهای پشتصحنهی این روندها پیچیده و چندمتغیره هستند. برخی از آنها شامل بهبود استانداردهای زندگی و کاهش قحطی که حاصل اختراع کودهای مصنوعی و انقلاب سبز بود، میشوند و برخی شامل زیرساختها و داروهایی (آنتیبیوتیکها، آب آشامیدنی کلرزده) میشوند که زودتر ساخته شده بودند. اما برخی از مهمترین مداخلات از خود جنوب جهانی منشا میگیرند ازجمله روشی ساده ولی قدرتمند که اوآرتی (ORT) نامیده میشود.
یکی از بیماریهای بومی که امید به زندگی را در کشورهای کمدرآمد پایین نگه داشته بود، وبا بود که با ایجاد کمآبی شدید و عدم تعادل الکترولیتها ناشی از اسهال حاد موجب مرگ مردم میشد. در برخی از موارد شدید، قربانیان وبا تا ۳۰ درصد از وزن بدن خود را ازطریق دفع مایعات طی چند ساعت از دست میدادند.
از اوایل دههی ۱۸۳۰، پزشکان مشاهده کرده بودند که درمان بیماران با مایعات داخل وریدی میتواند به مدت کافی آنها را زنده نگه دارد تا روند بیماری طی شود. در دههی ۱۹۲۰، درمان قربانیان وبا با مایعات داخل وریدی به رویهی استاندارد در بیمارستانها تبدیل شد. اگرچه تا آن زمان، وبا به بیماری تبدیل شده بود که تا حد زیادی با کشورهای درحال توسعه مرتبط بود که در آنها بیمارستانها یا درمانگاهها و متخصصان پزشکی آموزشدیده کمیاب بود. راهاندازی سیستم IV و استفاده از مایعات مداخله مناسبی درجریان شیوع وبا که صدها هزار نفر را در بنگلادش یا لاگوس تحتتأثیر قرار میداد، نبود. در شرایط ازدحام شهرها و نبود سیستمهای تخلیه فاضلاب مدرن و دسترس به تجهیزات مورد نیاز، میلیونها نفر که بیشتر آنها را کودکان خردسال تشکیل میدادند، طی شش دهه اول قرن ۲۰ جان باختند.
حجم این تلفات فاجعهای جهانی بود، اما موضوع بدتر این بود که درمان نسبتا سادهای برای کمآبی شدید وجود داشت که در خارج از بیمارستان توسط متخصصان غیرپزشکی نیز قابل انجام بود. این درمان که باعنوان ORT (درمان کمآبی خوراکی) شناخته میشود، درمان تقریبا سادهای است: به فرد بیمار مقدار زیادی آب جوشیده همراهبا قند و نمک بدهید.
چندین پزشک در هند، عراق و فیلیپین در دهههای ۱۹۵۰ و ۱۹۶۰ درمورد درمان ORT بحث کردند اما تا حدی بهعلت اینکه داروی پیشرفتهای بهنظر نمیرسید، چندان مورد توجه قرار نگرفت. این وضعیت سرانجام در سال ۱۹۷۱ تغییر کرد، پس از اینکه جنگ بنگلادش برای استقلال از پاکستان سیلی از آوارگان را به سمت مرز هند روانه کرد.
طولی نکشید که وبا اردوگاههای شلوع پناهندگان را فرا گرفت. پزشکی به نام دیلیپ ماهالانوبیس برنامه پژوهشی خود را در آزمایشگاه بیمارستان کلکته متوقف کرد و فورا به خطوط مقدم شیوع آمد. او شاهد قربانیانی بود که در کف بیمارستان شلوغ که با لایههایی از مدفوع آبکی و استفراع پر شده بود، به یکدیگر چسبیده بودند. ماهالانوبیس سریعا متوجه شد که پروتکلهای مایعات داخل وریدی موجود کارآیی ندارد. فقط دو نفر از اعضای تیم او برای این کار آموزش دیده بودند.
ماهالانوبیس تصمیم گرفت تا از نسخهای ابتکاری درمان درمان کمآبی خوراکی استفاده کند. او آن را مستقیما به بیمارانی که با آنها در تماس بود، داد. تحت نظارت ماهالانوبیس، بیش از ۳ هزار نفر در اردوگاه پناهندگان درمان ORT را دریافت کردند. استراتژی وی موفقیت حیرتانگیزی بهدنبال داشت: نرخ مرگومیر از ۳۰ درصد به ۳ درصد رسید.
ماهالانوبیس و همکارانش کارزار آموزشی گستردهای را آغاز کردند و نشان دادند که غیرمتخصصان بهسادگی میتوانند خودشان این درمان را پیاده کنند. ماهالانوبیس بعدا به خاطر آورد: «جزوههایی را تهیه کردیم که نحوهی مخلوط کردن نمک و قند را توضیح میداد و آن را در مرز پخش کردیم». این اطلاعات همچنین ازطریق ایستگاه رادیویی بنگلادشی پخش میشد.
در سال ۱۹۸۰، تقریبا یک دهه پس از استقلال بنگلادش، سازمان غیرانتفاعی محلی به نام BRAC طرحی مبتکرانه برای تبلیغ روش ORT در روستاهای کوچک سراسر کشور جوان ابداع کرد. تیمهایی متشکل از ۱۴ زن که هر کدام با یک آشپز و سرپرست مرد همراه بودند، به روستاها سفر میکردند و نحوهی تهیه محلول خوراکی را با استفاده از آب، قند و نمک به مردم نشان میدادند. این برنامه آزمایشی نتایج دلگرمکنندهای داشت، بنابراین دولت بنگلادش شروع به توزیع محلولهای آبرسانی خوراکی به صدها مرکز بهداشت کرد.
پیروزی بنگلادش در سراسر جهان تکرار شد. اکنون ORT یکی از عناص کلیدی برنامه یونیسف برای اطمینان از بقای کودکان در جنوب جهانی است و در فهرست داروهای اساسی سازمان جهانی بهداشت جای دارد. مجله لنست آن را مهمترین پیشرفت پزشکی قرن بیستم میخواند. گفته میشود حدود ۵۰ میلیون نفر در قرن ۱۹ بر اثر وبا از دنیا رفتند. طبق گزارشها، در دهههای اول قرن ۲۱، کمتر از ۶۶ هزار نفر براثر این بیماری جان باختند، روی سیارهای که هشت برابر جمعیت داشت.
ویروس واریولا ماژور (عامل آبله) پس از هزاران سال درگیری و زندگی مشترک با انسانها، آخرین انسان را که کودکی بنگلادشی به نام رحیما بنو بود، در سال ۱۹۷۵ آلوده کرد. بنو در جزیره بولا در ساحل بنگلادش زندگی میکرد. مقامات سازمان جهانی بهداشت از این مورد مطلع شدند و گروهی را برای درمان این کودک اعزام کردند. آنها با همکاری کارکنان میدانی محلی، ۱۸۱۵۰ نفر را که در شعاع ۱/۵ مایلی خانهی او زندگی میکردند، واکسینه کردند. وی از بیماری جان سالم به در برد و واکسیناسیون در جزیره بولا مانع از تکثیر ویروس در میزبانی دیگر شد.
چهار سال بعد، پس از جستجوی گسترده جهانی برای شیوعهای باقیمانده، کمیسیونی از دانشمندان سندی را در ۹ دسامبر ۱۹۷۹ امضا کردند و در آن ریشهکن شدن آبله را تصدیق کردند. در ماه مه سال بعد، مجمع بهداشت جهانی رسما اعلام کرد که جهان و همه مردم آن از آبله رهایی پیدا کردهاند و از تمام کشورهایی که با اقدام جمعی خود بشر را از این آفت باستانی نجات دادند، قدردانی کرد.
طرفداران اولیه واکسیناسیون در عصر ادوارد جنر رویای پاک کردن آبله را از روی زمین داشتند. توماس جفرسون در آستانه اولین دوره ریاستجمهوری خود درباره حدف آبله از فهرست بلاها نوشت. اما در اوایل دههی ۱۸۰۰، مبارزه با واریولا بهصورت بیمار به بیمار درحال پیشرفت بود. ریشهکن کردن آبله بهطور کامل در سطح جهانی ازنظر فنی غیرممکن بود. چه چیزی ریشهکنی آبله را از خیالی بیهوده به قلمرو امکان برد؟
یکی از عوامل مهم درک علمی از خود ویروس بود. ویروسشناسان به این باور رسیدند که واریولا فقط درون بدن انسان میتواند باقی بماند و تکثیر شود. بسیاری از ویروسها که در انسانها موجب بیماری میشوند، میتوانند حیوانات را نیز آلوده کنند. اما واریولا توانایی باقی ماندن خارج از بدن انسان را از دست داده بود و حتی نخستیها نیز دربرابر آن ایمن هستند.
این دانش به ریشهکن کردن ویروس کمک کرد. عامل عفونی معمولی که با واکسیناسیون گسترده مورد حمله قرار میگیرد، میتواند در گونههای میزبان دیگر مثلا جوندگان یا پرندگان پناه بگیرد. اما ازآنجا که واریولا میزبان اولیهای را که از آن به انسان منتقل شده بود، رها کرده بود، دربرابر کاررزار ریشهکنی آسیبپذیر بود. اگر بتوانید ویروس را از جمعیت انسانی خارج کنید، آن را از چهرهی زمین پاک کردهاید.
نوآوریهای علمی نیز نقش مهمی در پروژههای ریشهکنی داشتند. یکی از مشاوران مرکز کنترل و پیشگیری بیماری به نام ویلیام فاژ واکسیناسیون حلقهای را که به پاکسازی آبله از مناطق آلوده بدون نیاز به واکسینه کردن تمام افراد کمک کرد، ترویج کرد. اختراع سوزن دوشاخه نیز به کارکنان میدانی اجازه داد تا از روشی استفاده کنند که واکسیناسیون با ایجاد چند سوراخ در پوست نامیده میشود. سوزن دوشاخه ازنظر فنی سادهتر از تکنیک قبلی بود. این روش همچنین به کمتر از یک چهارم مقدار واکسن موردنیاز در روش قبلی نیاز داشت که ویژگی حیاتی برای سازمانهایی بود که در تلاش بودند تا میلیونها نفر را در سراسر جهان واکسینه کنند. علاوهبراین، این تکنیک انجام واکسیناسیون را برای افراد غیرمتخصص آسان کرد. دارایی مهم دیگر، واکسن پایدار دربرابر حرارت بود که در حدود سال ۱۹۵۰ ساخته شد که میتوانست برای ۳۰ روز بدون یخچال نگهداری شود که مزیت بزرگی ازنظر توزیع واکسنها در روستاهای کوچکی بود که اغلب فاقد یخچال و برق بودند.

فناوری سوزنهای دوشاخه به عمومیسازی واکسیناسیون دربرابر آبله کمک کرد
اما پیشرفت دیگر تأسیس نهادهایی مانند سازمان جهانی بهداشت و مرکز کنترل و پیشگیری بیماری بود. از اواسط دههی ۱۹۶۰، سازمان جهانی بهداشت به رهبری دونالد هندرسون از مرکز کنترل و پیشگیری از بیماری با صدها هزار نفر از کارکنان بهداشتی آغاز به کار کرد. ایدهی تأسیس نهادی بینالمللی که بتواند فعالیت افراد زیادی را در چنین جغرافیای گستردهای سازماندهی کند، در آغاز قرن ۱۹ غیرقابل تصور بود.
اما همانند کلرزنی و درمان کمآبی خوراکی، ریشهکنی آبله به کمک مردم عادی ممکن شد. پیدا کردن شیوعهای آبله در کشورهایی به وسعت هند در عصری بدون تلفنهای همراه و اینترنت و در بسیاری از موارد برق، بسیار مشکل بود. رویکرد واکسیناسیون حلقهای کاربرد کارآمدتر از واکسن را ممکن ساخت (درمقابل واکسیناسیون کل جمعیت) اما مقامات هنوز نیاز داشتند که موارد را پیدا کنند. فقط در هند این نوع کارهای نظارتی به هزاران نفر از کارکنان بهداشتی منطقه و بیش از صد هزار نفر از کارکنان میدانی نیاز داشت. حتی این مقدار نیروی کار برای ردیابی تمام شیوعهای کشور کافی نبود. سرانجام ریشهکن کنندهها تصمیم گرفتند تا با پیشنهاد پاداش برای هر کسی که موارد آبله را گزارش کند، شبکه نظارت خود را وسیعتر کنند و این روش موفقیتآمیز بود. طی چهار ماه آخر سال ۱۹۷۴، شیوعها بهشدت کاهش پیدا کرد.
۴. آستانه ۸ میلیارد
بیدلیل نیست که تاثیرگذارترین شاهکار تاریخ بهداشت بشر حول آبله میچرخد، زیرا اولین پیشرفتهایی که در افزایش طول عمر ما تأثیر قابلتوجهی داشت (آبلهکوبی و واکسیناسیون) نیز تلاشهایی درراستای کاهش تهدید این بیماری وحشتناک بودند.
اما فهرست ایدههای جدیدی که فرار بزرگ را به پیش برد، طولانی و متنوع است. برخی از آنها به شکل اشیاء ملموس بودند: دستگاههای اشعه ایکس و داروهای ضدرتروویروسی. برخی ماهیت قانونی یا نهادی داشتند: ایجاد سازمان غذا ودارو، قوانین کمربند ایمنی. برخی پیشرفتهای آماری بودند: روشهای جدید برای ردیابی دادهها مانند ابداع کارآزماییهای تصادفی کنترلشده که درنهایت به ما اجازه داد تا بهطور تجربی تعیین کنیم که آیا درمانهای جدید طبق چیزی که ادعا میشود مؤثر هستند یا ارتباط سببی میان سیگار و سرطان را مشخص کنیم.
اما با نگاهی به آینده، چقدر احتمال دارد که امید به زندگی انسان همچنان افزایش پیدا کند؟
تعداد عفونتهای دنیاگیری کووید ۱۹ همچنان درحال افزایش است. حتی پیش از شیوع کرونا، آمریکا افزایش قابلتوجهی را در مصرف بیشازحد مواد افیونی و خودکشی تجربه کرده بود که موجب کاهش امید به زندگی در این کشور شده بود. همانطور که دنیاگیری کنونی نشان داده است، هنوز شکافهای بهداشتی قابل توجهی بین گروههای اقتصادی اجتماعی مختلف و کشورهای سراسر جهان وجود دارد.
از سویی دیگر، پیروزی حماسی دو برابر کردن امید به زندگی مشکلات خاص خود را برای کره زمین ایجاد کرده است. در سال ۱۹۱۸، کمتر از دو میلیارد انسان روی زمین وجود داشت و امروزه نزدیک هشت میلیارد انسان وجود دارد.
گاهیاوقات عوامفریبان از نرخ زادوولد غیرمسئولانه در کشورهای درحال توسعه حرف میزنند اما واقعیت این است که افزایش در جمعیت جهان بهدلیل افزایش در باروری در جهان ایجاد نشده است. درحقیقت، اکنون تعداد فرزند به ازای هر فرد کمتر از همیشه است. چیزی که طی دو قرن گذشته اول در جهان صنعتی و سپس در کل جهان تغییر کرده است، این است که مرگ مردم خصوصا افراد جوان متوقف شده است.
بخشی از جمعیت را که تا سالهای فرزندآوری زنده میمانند، افزایش دهید و حتی اگر بهطور متوسط هر فرد فرزندان کمتری داشته باشد، درمجموع فرزندان بیشتری وجود خواهد داشت. والدین و پدربزرگ و مادربزرگهای آنها را بهمدت طولانیتر زنده نگه دارید و با جمع شدن نرخ ماندگاری چندین نسل، جمعیت کنونی افزایش پیدا میکند. این الگو را برای چهار یا پنج نسل در کل جهان تکرار کنید و جمعیت جهان با وجود کاهش نرخ باروری از دو میلیارد به هشت میلیارد نفر میرسد.
تمام راهحلهای درخشانی که برای کاهش یا حذف تهدیدهایی مانند آبله ایجاد کردیم، تهدید جدید و ردهبالاتری ایجاد کرد: خودمان. بسیاری از مشکلات اساسی که اکنون بهعنوان یک گونه با آنها روبهرو هستیم، اثرات ثانویه کاهش مرگومیر است.
به دلایل قابل درک، تغییرات اقلیمی معمولا بهعنوان یک محصول جانبی انقلاب صنعتی درنظر گرفته میشود اما اگر سبک زندگی همراهبا مصرف سوختهای فسیلی را بدون کاهش نرخ مرگومیر در پیش گرفته بودیم، بهعبارت دیگر اگر موتورهای بخار یا شبکههای برق و اتومبیلها نیروگرفته از زغالسنگ را اختراع کرده بودیم، ولی جمعیت در همان سطح سالهای حدود ۱۸۰۰ باقی مانده بود، تغییرات اقلیمی مشکل بسیار کوچکتری بود و تعداد کافی از انسان وجود نداشت تا تأثیر قابلتوجهی روی سطح کربن اتمسفر بگذارد.
رشد افسارگسیخته جمعیت و بحران محیطی ناشی از آن، باید به ما یادآوری کند که پیشرفت مداوم در امید به زندگی حتمی نیست. از تاریخ اخیر خود در دوران صنعتی میدانیم که پیشرفت علم و فناوری بهتنهایی تضمینکننده روندهای مثبت در سلامتی انسان نیست.
شاید دنیای بهشدت به هم پیوستهی ما و وابستگی ما به حیوانات اهلی ما را بهسوی چیزی پیش ببرد که عصر دنیاگیریها خوانده میشود که در آن کووید ۱۹ تنها پیشنمایشی از شیوعهای کشندهتری است که جامعه انسانی را فرا میگیرد. شاید برخی از فناوریهای سرکش (سلاحهای هستهای، حملات بایوتروریسم) تعداد کافی از مردم را بکشند که فرار بزرگ را معکوس کند. شاید هم این اثرات زیستمحیطی ۱۰ میلیارد نفر ساکن در جوامع صنعتی باشد که ما را به عقب بکشاند. طولانی شدن عمر ما به ایجاد بحران اقلیمی کمک کرد. شاید درنهایت بحران اقلیمی موجب بازگشت به حد میانگین شود.
هیچ مکانی روی زمین اندوهبارتر از جزیره بولا در بنگلادش این واقعیت پیچیده را به نمایش نمیگذارد. تقریبا نیم قرن پیش، این جزیره مکان یکی از افتخارآمیزترین لحظات ما بهعنوان یک گونه بود: حذف واریولا ماژور، تحقق رویایی که جنر و جفرسون تقریبا دو قرن پیش داشتند. اما در سالهای پس از ریشهکن شدن آبله، این جزیره درمعرض سیلهای ویرانگری قرار گرفت. از زمانیکه رحیما بنو در آنجا به آبله مبتلا شد، تقریبا نیم میلیون نفر از آن منطقه آواره شدهاند.
امروزه بخشهای وسیعی از جزیره بر اثر بالا آمدن آب های دریا که ناشی از تغییرات اقلیمی است، برای همیشه از بین رفته است. زمانیکه فرزندان و نوههای ما در سال ۲۰۷۹، صدمین سال ریشهکنی آبله را جشن میگیرند، این جزیره ممکن است از نقشه جهان محو شده باشد. طول عمر آنها چقدر خواهد بود؟ آیا نیروهایی که طی یک قرن گذشته تغییرات مثبتی را ایجاد کردند، این روند را ادامه خواهند داد؟ آیا آبله اولین مورد از فهرست طولانی تهدیدها (فلج اطفال، مالاریا، آنفلوانزا) بود که از فهرست بلاهای جفرسون پاک شد؟ آیا روند افزایشی برابری بهداشت عمومی همچنان به همهی مردم سود خواهد رساند؟ یا آیا آن دستاوردهای مهم و تمام آن زندگی غیرمنتظره با رویدادی بزرگ از بین خواهد رفت؟